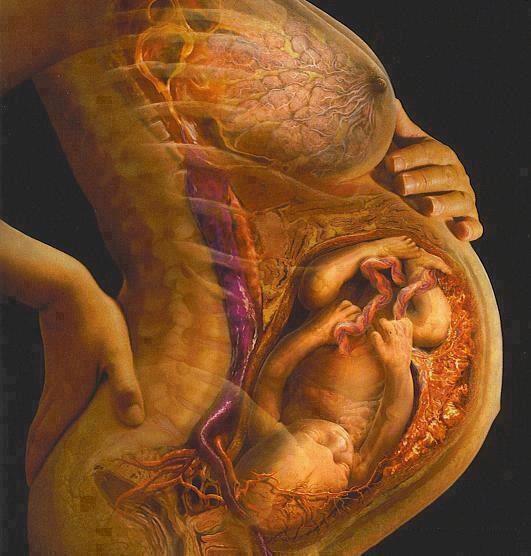
اکوکاردیوگرافی جنین؛ بیماری مادرزادی قلب شایع ترین ناهنجاری در جنین انسان است. اکوکاردیوگرافی جنین برای تشخیص اکثر نقایص قلبی استفاده شده است و اکنون بخشی از روش غربالگری معمول برای ارزیابی جنین است. در این مقاله، نماهای استاندارد سونوگرافی از قلب طبیعی جنین به دست آمده در سه ماهه دوم، یافته های اکوکاردیوگرافی جنین در سه ماهه اول و شاخص عملکرد میوکارد اصلاح شده را ارائه می کنیم
بارداری مملو از آزمایش هایی برای نظارت بر وضعیت مادر و نوزاد است: آزمایش خون و ادرار، غربالگری ژنتیکی، سونوگرافی و موارد دیگر بسته به شرایط شما. نظارت بر ضربان قلب جنین نیز ممکن است در طول مراقبت های دوران بارداری شما انجام شود، اما مطمئناً در طول زایمان و زایمان انجام خواهد شد.
پایش الکترونیکی ضربان قلب جنین ضربان قلب جنین را پیگیری می کند و به تعیین قدرت و مدت انقباضات شما کمک می کند. گوش دادن به ضربان قلب کودک یکی از راههایی است که میتوانیم بفهمیم کودک سالم است یا خیر.
در حالی که پایش ضربان قلب جنین میتواند به ما در مورد مشکلات احتمالی هشدار دهد، همچنین مهم است که به یاد داشته باشیم که عوامل مختلفی، نه فقط ضربان قلب، به ما کمک میکنند تا میزان عملکرد کودک شما را تعیین کنیم.
اکوکاردیوگرافی جنین (اکوی) از امواج صوتی برای بررسی قلب جنین در حال رشد شما استفاده می کند.
اکو جنین می تواند به یافتن نقایص قلبی قبل از تولد کمک کند. اگر مشکل قلبی زود تشخیص داده شود، احتمال درمان موثرتر خواهد بود. این بخاطر این است که:
- ارائه دهندگان مراقبت های بهداشتی ممکن است در برخی موارد بتوانند این مشکل را قبل از تولد درمان کنند.
- ارائه دهندگان مراقبت های بهداشتی می توانند برای مشکلاتی که ممکن است در حین زایمان و زایمان رخ دهد آماده شوند.
- پس از تولد نوزاد، ممکن است درمان انجام شود. این ممکن است دارو یا جراحی باشد.
اگر سوالی در مورد ماموگرافی یا سونوگرافی دارید ویا پزشک برایتان ماموگرافی یا سونوگرافی تجویز کرده است
می توانید با ما در مرکز سونوگرافی و ماموگرافی الوند در تماس باشید.
اکوکاردیوگرافی جنین یک روش تصویربرداری پزشکی برای ارزیابی وضعیت قلبی عروقی جنین است مانند: ضربان قلب، عملکرد قلب جنین... ، می تواند نقص های شدید قلب را زود تشخیص دهد و به مداخله سریع کمک کند. اکوکاردیوگرافی جنین به پزشکان در ارزیابی وضعیت قلبی عروقی جنین مانند ضربان قلب، عملکرد قلب جنین، نقص مادرزادی قلب کمک می کند. پزشکان همچنین توصیه می کنند که این روش باید در تشخیص قبل از تولد گنجانده شود تا به تشخیص زودهنگام نقایص شدید قلبی کمک کند و به مداخله به موقع در درمان از همان مراحل اولیه بارداری کمک کند.
در حال حاضر اکوکاردیوگرافی جنین پیشرفت های زیادی در زمینه تکنولوژی داشته است. اکوکاردیوگرافی جنین می تواند حدود 60 درصد ناهنجاری های قلب جنین را تشخیص دهد. مشاوره اولتراسوند پس از غربالگری، سپس تشخیص نتایج دقیقی در حدود 90 درصد از بیماری های قلبی جنین قبل از تولد خواهد داشت. اگرچه در این دوران، قلب جنین ساختاری است که روز به روز رشد می کند و تغییر می کند.
چرا ممکن است یک مادر باردار به اکو جنین نیاز داشته باشد؟
همه زنان باردار نیازی به اکوکاردیوگرام جنین ندارند. برای اکثر زنان، یک سونوگرافی اولیه رشد هر چهار حفره قلب نوزادشان را نشان می دهد.
در صورتی که آزمایشات قبلی قطعی نبودند یا اگر ضربان قلب غیرطبیعی در جنین تشخیص داده شد، پزشک متخصص زنان ممکن است توصیه کند که این روش را انجام دهید.
ارائه دهندگان مراقبت های بهداشتی اکو جنین را در این موارد توصیه می کنند:
- کودک دیگری نیز با نقص قلبی به دنیا آمد
- سابقه خانوادگی مشکلات ژنتیکی قلبی
- مشکل ژنتیکی در جنین یافت می شود
- در دوران بارداری خود از الکل یا مواد مخدر سوء استفاده کرده اید
- مشکلات سلامتی خاصی مانند دیابت، لوپوس یا فنیل کتونوری دارید
- و شما در دوران بارداری خود درگیر عفونت های خاصی شده اید . که شامل سرخک آلمانی (سرخچه) و یا سیتومگالوویروس است.
- شما نتایج آزمایش غیرطبیعی از آزمایشات دیگر داشتید
- شما با فناوری کمک باروری باردار شدید
- ضربان قلب کودک شما در معاینه خیلی سریع، آهسته یا نامنظم بود
- ناهنجاری هایی که در سونوگرافی جنین دیده می شود
- تو سن بالا باردار شدی
بعضی از پزشکان متخصص زنان این آزمایش را انجام می دهند. اما به طور معمول یک تکنسین سونوگرافی دارای تجربه یا سونوگرافیست این آزمایش را انجام می دهد. یک متخصص قلب که در طب اطفال تخصص دارد، نتایج را بررسی خواهد کرد
اگر فاکتورهای خطر مانند سابقه خانوادگی مشکلات قلبی دارید، اکو جنین اغلب در سه ماهه دوم بارداری انجام می شود. این در حدود 18 تا 24 هفتگی است.
شما داروهای خاصی مصرف می کنید که ممکن است باعث نقص مادرزادی قلب شوند. اینها شامل داروهای خاصی برای تشنج، افسردگی و آکنه است.
اکوکاردیوگرافی جنین یک ابزار ضروری برای غربالگری آناتومی قلب جنین است. بیماری مادرزادی قلب شایع ترین ناهنجاری در جنین انسان است که تقریباً در 8 تا 9 مورد در هر 1000 تولد زنده رخ می دهد. تشخیص قبل از تولد نقایص قلبی مهم است زیرا به خانواده ها اجازه می دهد مشاوره مناسب دریافت کنند و به درستی برای تولد کودک مبتلا به بیماری مادرزادی قلبی آماده شوند. در صورت تشخیص نقص قلبی، جنین ها باید برای مدیریت صحیح به مرکز ثالث ارجاع داده شوند.
تصویربرداری دو بعدی هنوز استاندارد طلایی است و معمولاً در اکوکاردیوگرافی جنین استفاده می شود. بنابراین، ما نماهای استاندارد از قلب طبیعی جنین را که در سه ماهه دوم با سونوگرافی دو بعدی و داپلر موجی رنگی و پالسی به دست آمده است، ارائه می کنیم. ما همچنین یافتههای اکوکاردیوگرافی جنین در سه ماهه اول و یک شاخص عملکرد قلب اصلاح شد را ارائه میکنیم که ابزار مفیدی برای ارزیابی عملکرد قلب جنین است.
اکوکاردیوگرافی جنین آزمایشی شبیه به سونوگرافی است. این معاینه به پزشک شما اجازه می دهد تا ساختار و عملکرد قلب فرزند متولد نشده شما را بهتر ببیند. معمولاً در سه ماهه دوم، بین هفته های 18 تا 24 انجام می شود.
در این روش از سونوگرفی از امواج صوتی استفاده می شود و از ساختار قلب جنین "پژواک" می زند. یک دستگاه این امواج صوتی را برای پزشک تجزیه و تحلیل می کند و تصویر یا اکوکاردیوگرام از درون قلب نوزاد ایجاد می کند. این تصویر اطلاعاتی در مورد چگونگی شکل گیری قلب کودک شما و اینکه آیا به درستی کار می کند ارائه می دهد.
همچنین پزشک جریان خون را در قلب جنین به شما نشان می دهد. این نگاه عمیق به پزشک اجازه می دهد تا هر ناهنجاری در جریان خون یا ضربان قلب نوزاد وجود دارد را بیابد.
تعیین وضعیت شکمی
قبل از اسکن قلب جنین، تعیین طبیعی بودن وضعیت شکمی مهم است زیرا بیماری های مادرزادی قلب اغلب با وضعیت غیرطبیعی شکمی همراه است در یک جنین با نمای بریچ، سمت چپ جنین باید در نزدیکی مبدل قرار گیرد، زمانی که پسسر جنین در سمت چپ مادر قرار دارد هنگامی که اکسیپوت جنین در سمت راست مادر قرار دارد، سمت چپ جنین باید دیستال از مبدل باشد
هنگامی که جنین رو به بالا قرار می گیرد، سمت چپ او در سمت راست صفحه نمایش ظاهر می شود و زمانی که جنین رو به پایین دراز می کشد، سمت چپ او در همان سمت صفحه نمایش ظاهر می شود. در یک جنین با تظاهر راس، تعیین موقعیت شکمی معکوس می شود
در حالی که تعیین وضعیت شکمی زمانی که جنین در موقعیت عرضی قرار دارد دشوار است، قانون دست راست می تواند به طور قابل اعتمادی وضعیت جنین را تعیین کند . با این رویکرد ساده، کف دست راست با شکم جنین، سمت پشتی ساعد به پشت جنین و مشت با سر جنین مطابقت دارد. جهت شست همیشه بدون توجه به موقعیت جنین با سمت چپ جنین مطابقت دارد.
آیا باید برای این روش آماده شوم؟
برای آماده شدن برای این آزمون نیازی به انجام کاری ندارید. برخلاف سایر سونوگرافی های دوران بارداری، برای انجام آزمایش نیازی به داشتن مثانه پر نخواهید داشت.
انجام دادن این آزمایش می تواند از 30 دقیقه تا دو ساعت زمان ببرد.
ترسیم ساختاری قلب جنین:
دیدگاه های خاصی وجود دارد که باید دیده شود و مستند شود و در مورد هر دیدگاه، مشاهداتی وجود دارد که باید انجام شود. این دیدگاه ها عبارتند از:
نمای چهار محفظه ای این نمای از نظر فنی بسیار آسان است. در قسمت عرضی قفسه سینه گرفته می شود. ابتدا یک قسمت محیطی شکم خوب به دست می آید. سپس پروب سفالاد لغزنده می شود تا نمای چهار محفظه به دست آید سه نوع نمای چهار حفره ای وجود دارد: آپیکال، قاعده ای و جانبی. آموزنده ترین نمای، نمای آپیکال یا پایه چهار حفره ای است. نمای چهار حفره ای جانبی بهترین نمای برای تجسم سپتوم بین بطنی و بین دهلیزی است. مشاهدات لازم در نمای چهار اتاقی به شرح زیر است:
تعداد اتاقک. به طور معمول چهار اتاق دیده می شود.
مقایسه اندازه اتاقک. به طور معمول هر دو دهلیز به یک اندازه هستند. بطن ها نیز باید از نظر اندازه یکسان باشند و هیچ شواهدی از ضخیم شدن دیواره نداشته باشند.
شناسایی اتاق ها را می توان بر اساس موارد زیر انجام داد:
نزدیکترین محفظه به ستون فقرات دهلیز چپ و قدامی ترین محفظه بطن راست است.
ویژگی های مورفولوژیکی - نوار تعدیل کننده اکوژنیک در بطن راست وجود دارد. فلپ فورامن بیضی به دهلیز چپ باز می شود.
هسته قلب توسط قسمت غشایی سپتوم بطنی، سپتوم ابتدایی سپتوم دهلیزی و برگچه های سپتوم دریچه های میترال و سه لتی تشکیل شده است.
لت سپتوم دریچه سه لتی به سپتوم نزدیک تر از دریچه میترال به راس وارد می شود. این "تغییر" معمولاً حدود 3 میلی متر است. ناهنجاریهای تراز دریچهها میتواند نشانهای به سمت نقایص سپتوم دهلیزی بطنی باشد.
سپتوم بطنی باید دقیقاً از راس تا قسمت اصلی برای هر گونه نقص بررسی شود. افت اکو اغلب در سپتوم بین بطنی دیده می شود، به خصوص زمانی که پرتو صدا موازی با سپتوم بین بطنی باشد. در این مورد، باید یک زاویه بین سپتوم بین بطنی و پرتو صوت ایجاد شود، که بر اساس آن این افت اکو ناپدید می شود. با این حال، هر گونه تغییر به دلیل نقص دیواره بین بطنی (وی اس دی) باقی خواهد ماند. یک (وی اس دی) واقعی معمولاً حاشیه های روشنی دارد. دو دریچه دهلیزی - میترال و تریکوسپید - باید شناسایی شوند. باز و بسته شدن این شیرها باید در زمان واقعی ارزیابی شود.
جریان در طول دریچه های دهلیزی باید با داپلر رنگی بررسی شود. جهت جریان از دهلیز به بطن است. در هر دو سوپاپ یکسان است. هیچ نام مستعاری نباید دیده شود.
ناحیه پشت قلب: فقط یک رگ، آئورت نزولی، باید بین دهلیز چپ و ستون فقرات دیده شود.
ناهنجاری های رایج در نمای چهار اتاقی دیده می شود
مقالات پیشهادی:
قلب دو حفره ای:
این عیب از پارگی است. سپتوم که قلب اولیه را به دو طرف چپ و راست تقسیم می کند، رشد نمی کند. یک دهلیز، یک بطن و یک دریچه وجود دارد. این وضعیت اغلب با یک مجرای خروجی منفرد - تنه نیز همراه است. ناهنجاری های کروموزومی مرتبط شناخته شده اند.
قلب چپ هیپوپلاستیک این اغلب با آترزی میترال همراه است. دریچه میترال اکوژنیک است و در طول چرخه قلبی حرکت نمی کند. از آنجایی که جریانی در دریچه میترال وجود ندارد، بطن چپ به طور طبیعی رشد نمی کند. بطن چپ کوچک، اکوژنیک است و هیچ جریان رنگی را آشکار نمی کند. قوس آئورت معکوس جریان را نشان می دهد، یعنی از آئورت نزولی به قوس و از آنجا به آئورت صعودی. قوس آئورت به صورت رتروگراد از مجرا پر می شود.
ناهنجاری ابشتاین :
این یک اختلال پیشرونده است. دهلیز راست به شدت بزرگ شده است. دریچه سه لتی بیشتر از حد معمول اپیکال قرار گرفته است. به طور معمول، فاصله بین دریچه میترال و سه لتی حدود 8 میلی متر است. در داپلر رنگی رگورژیتاسیون در سراسر دریچه تریکوسپید وجود دارد.
نقایص سپتوم بطنی:
نقص در سپتوم بطنی دارای حاشیه های روشن است. در زندگی جنینی هیچ جریانی در (وی اس دی ) وجود ندارد زیرا هیچ اختلاف فشاری بین سمت راست و چپ قلب جنین وجود ندارد اگر (وی اس دی ) بزرگ باشد، ممکن است اختلاط خون آزاد در سراسر نقص وجود داشته باشد.
نقص سپتوم دهلیزی بطنی:
این می تواند یک نقص جزئی مانند یک (وی اس دی ) غشایی یا یک نقص سپتوم دهلیزی سپتوم اولیه(وی اس دی ) باشد. ممکن است یک مشکل اصلی وجود نداشته باشد (که معمولاً به عنوان نقص بالشتک اندوکاردیال از آن یاد می شود). یا ممکن است یک دریچه دهلیزی بطنی وجود داشته باشد. همه این ساختارها منشأ رشدی مشترک دارند: بالشتک اندوکارد. این نقص اغلب با ناهنجاری های کروموزومی مانند تریزومی 21 و اختلالات تک ژنی مانند سندرم الیس ون کرولد همراه است.
اکوکاردیوگرافی جنین چیست؟
اکوکاردیوگرافی جنین یک مطالعه سونوگرافی خاص از قلب جنین است. هدف اصلی این آزمایش بررسی رشد مناسب قلب جنین با استفاده از سونوگرافی با وضوح بالا مجهز به داپلر است. اکوکاردیوگرافی جنین باید توسط متخصصانی که در مطالعه قلب جنین خبره هستند انجام شود.
اکوکاردیوگرافی جنین چه زمانی و چگونه باید انجام شود؟
اکوکاردیوگرافی جنین را می توان در هر زمانی از بارداری، به محض مشکوک شدن به ناهنجاری رشدی قلب جنین انجام داد. با این حال، زمان ایده آل برای تشخیص ناهنجاری های قلبی جنین بین هفته های 20 تا 22 بارداری است، به همین دلیل است که بهترین زمان برای انجام اکوکاردیوگرافی ترانس شکمی خواهد بود.
در حاملگی هایی با خطر بالای ابتلای جنین به بیماری قلبی، ممکن است انجام این مطالعه در اوایل، از طریق واژینال، حدود 15 هفته راحت باشد.
اکوکاردیوگرافی جنین چه مزایایی دارد؟
اکوکاردیوگرافی جنین اجازه می دهد تا رشد طبیعی قلب جنین را تایید کند، یا در صورت عدم موفقیت، مشکوک به یک مشکل رشد (بیماری مادرزادی قلب) باشد.
در خانواده هایی با سابقه و سایر عوامل خطر بیماری قلبی، اطمینان از طبیعی بودن ظاهری قلب جنین در هفته 14 می تواند به طور قابل توجهی سطح اضطراب بیمار و خانواده او را کاهش دهد.
اگر مطالعه مشکوک به تغییر در رشد قلبی باشد، تشخیص زودهنگام زمان بیشتری را برای انجام مطالعات تکمیلی می دهد. در موارد بسیار انتخاب شده، امکان پیشنهاد درمانهای داخل رحمی، اجتناب از تکنیکهای غیرضروری، برنامهریزی کنترل بارداری کافی و همچنین زمان و مکان بهینه کمک زایمان را فراهم میکند.
در موارد شدید، زودرس بودن تشخیصی این روش، امکان در نظر گرفتن گزینه ختم زودهنگام حاملگی را فراهم می کند، با مزایای در نظر گرفتن این گزینه در اوایل بارداری.
اکوکاردیوگرافی جنین چه خطراتی دارد؟
از آنجایی که اکوکاردیوگرافی جنین یک معاینه اولتراسوند است هیچ خطری برای جنین یا مادر ندارد. با این حال، همه مشکلات رشد قلبی زود ظاهر نمی شوند، بنابراین اگر مطالعه در نیمه اول بارداری انجام شده باشد، توصیه می شود وضعیت قلبی در مراحل پیشرفته تر بارداری تکمیل شود.
این تست برای چه کسانی است؟
اکوکاردیوگرافی جنین برای تمام زنان باردار در معرض خطر بالای بیماری قلبی یا سندرمهایی که با تغییرات قلبی ظاهر میشوند، یا زمانی که متخصص زنان آنها را در نظر میگیرد یا توصیه میکند، انجام میشود:
مقالات پیشنهادی :
سابقه شخصی و خانوادگی
بیماری های مادر (مانند دیابت، بیماری های متابولیک، بیماری های خودایمنی)
سن بالای مادر
قرار گرفتن در معرض تراتوژن ها (داروها، اشعه، عفونت های داخل رحمی)
مشاهده ناقص قلب جنین در سونوگرافی معمولی یا سونوگرافی مشکوک به ناهنجاری قلبی
نشانگرهای اولیه بیماری قلبی (افزایش شفافیت نوکال، تغییر مجرای وریدی)
قبل از هرگونه ناهنجاری یا ناهنجاری جنینی
اختلالات ریتم قلب جنین یا مادر
اختلالات رشد جنین
حاملگی های چند قلو (به خصوص حاملگی های تک کوریونیک)
به همین ترتیب، این آزمایش برای بیماران با خطر بالای بیماری کروموزومی که از انجام یک روش تشخیصی تهاجمی قبل از تولد (آمنیوسنتز یا بیوپسی کوریونی) امتناع میورزند نیز نشان داده میشود. این واقعیت به معنای در نظر گرفتن گزینه دیگری در مراحل اولیه بارداری است.
اکوکاردیوگرام جنین چیست؟
اکوی قلب جنین (که به آن اکو جنین نیز گفته می شود) از امواج صوتی برای ایجاد تصویری از قلب نوزاد در حالی که هنوز در رحم است استفاده می کند. این آزمایش بدون درد ساختار قلب و نحوه کار قلب را نشان می دهد.
چرا اکوکاردیوگرام جنین انجام می شود؟
پزشکان ممکن است برای تشخیص هر گونه مشکل عمده در سپتوم ها و دریچه های قلب کودک در حال رشد، رگ های خونی منتهی به قلب و خروج از قلب و نیروی پمپاژ خون این اندام، اکوکاردیوگرافی جنین را تجویز کنند.
اکوکاردیوگرافی جنین ممکن است به دلایل مختلفی انجام شود، از جمله:
خانواده دارای سابقه پزشکی مشکلات قلبی هستند
مادر یک شرایط پزشکی دارد که احتمال دارد بر قلب نوزادش اثر بگذارد
کودک در حال رشد دارای یک اختلال منشا ژنتیکی است
یک ناهنجاری در سونوگرافی معمول قبل از تولد تشخیص داده می شود
قلب نوزاد در یک سونوگرافی معمولی قبل از تولد به خوبی دیده نمی شود
چگونه باید برای این آزمون آماده شوم؟
شما می توانید قبل از انجام آزمایش به طور معمول غذا بخورید و بنوشید. قبل از انجام اکوکاردیوگرافی نیازی به داشتن مثانه پر از آب ندارید. روزی که اکوکاردیوگرام جنین را انجام می دهید از کرم، لوسیون یا پودر روی شکم خود استفاده نکنید.
در طول آزمون چه اتفاقی می افتد؟
اکوکاردیوگرام جنین در یک اتاق تاریک، در حالی که روی میز دراز کشیده اید، انجام می شود. آنها بسیار شبیه به سونوگرافی های معمولی قبل از تولد هستند که در دوران بارداری انجام می شود. ژلی که روی شکم قرار می گیرد به امواج صوتی کمک می کند که از پروب اکوکاردیوگرام (به نام مبدل) به قلب کودک حرکت کرده و بارها و بارها از قلب کودک جهش کنند. فردی که این آزمایش را انجام می دهد، کاوشگر را روی قفسه سینه شما حرکت می دهد تا از زوایای مختلف از قلب کودک عکس بگیرد.
شما فشار وارد شده توسط پروب را احساس خواهید کرد، اما اکوکاردیوگرام جنین کاملا بدون درد است.
مقالات پیشنهادی :
اکوکاردیوگرام جنین چقدر طول می کشد؟
ممکن است بین 30 دقیقه تا 2 ساعت طول بکشد تا تصویر کاملی از قلب کودک به دست آید. گاهی اوقات موقعیت کودک در داخل رحم می تواند دسترسی بصری به قلب نوزاد را دشوار کند و آزمایش ممکن است طولانی تر شود.
نتایج کی آماده می شود؟
در بیشتر موارد، پزشک اکوکاردیوگرام جنین را آنالیز می کند و نتایج را در همان روز آزمایش به شما می دهد. در برخی موارد تکرار اکوکاردیوگرافی جنین ضروری خواهد بود.
آیا اکوکاردیوگرام جنین به معنای احتمال خطر است؟
اکوکاردیوگرام جنین یک روش بی خطر است که هیچ خطر قابل توجهی برای شما یا کودکتان ندارد.
جابجایی شریان های بزرگ (TGA) چیست؟
جابجایی شریان های بزرگ (TGA) گروهی از نقایص مادرزادی است که در آن موقعیت رگ های خونی اصلی قلب تغییر می کند. در موارد نادر، حتی حفره های قلب نیز تعویض می شوند. TGA باعث انحراف گردش خون طبیعی می شود و اکسیژن و مواد مغذی را از بدن سلب می کند. بسته به اینکه کدام ساختار تغییر می کند، شدت TGA می تواند از تحت بالینی (بدون علائم قابل توجه، حداقل تا اواخر زندگی) تا تهدید کننده زندگی متغیر باشد. TGA را می توان به راحتی با اشعه ایکس و مطالعات دیگر تشخیص داد. جراحی در اکثر موارد جزء ضروری برنامه درمانی است.
TGA همچنین به عنوان جابجایی عروق بزرگ (TGV) شناخته می شود، یک اختلال نادر اما جدی است که از هر 4000 تا 10000 تولد یکی را تحت تاثیر قرار می دهد.
انواع TGA
دو نوع TGA وجود دارد که بر اساس رگها و حفرههای قلب درگیر متفاوت هستند:
جابجایی دکسترو شریان های بزرگ (d-TGA) زمانی اتفاق می افتد که موقعیت شریان ریوی اصلی و آئورت تغییر کند.
جابهجایی شریانهای بزرگ (l-TGA) یک وضعیت نادر است که در آن نه تنها آئورت و شریانهای ریوی تغییر میکنند، بلکه حفرههای پایینی قلب (به نام بطن) نیز تغییر میکنند.
علائم
علائم TGA با توجه به نوع نقص درگیری می تواند تفاوت داشته باشد. موارد مرتبط با d-TGA فوری و شدیدتر هستند، در حالی که آنهایی که با l-TGA مرتبط هستند اغلب تا اواخر زندگی تحت بالینی (با علائم قابل مشاهده اندک) هستند.
Dextro-TGA
از بین دو نوع، d-TGA جدیتر در نظر گرفته میشود، زیرا تعویض آئورت و شریان ریوی در جریان خون اختلال ایجاد میکند. به جای پیروی از الگوی طبیعی (بدن-قلب-ریه-قلب-بدن)، d-TGA از دو الگوی "دایره ای" مجزا و متمایز پیروی می کند:
خون بدون اکسیژن در نظر گرفته شده برای ریه ها در عوض از طریق آئورت (بدن-قلب-بدن) به خارج از قلب منحرف می شود.
خون اکسیژن دار در نظر گرفته شده برای گردش در عوض از طریق شریان ریوی (بدن-ریه-بدن) به ریه ها هدایت می شود.
کاهش اکسیژن خون (هیپوکسی) در نوزادان مبتلا به d-TGA می تواند باعث علائم جدی و بالقوه تهدید کننده زندگی شود، از جمله:
سیانوز (پوست کبود به دلیل کمبود اکسیژن)
تنگی نفس (تنگی نفس)
قلب تپنده
نبض ضعیف
تغذیه ضعیف
علاوه بر این، رساندن بیش از حد خون غنی از اکسیژن به ریهها میتواند با قرار دادن استرس اکسیداتیو (عدم تعادل بین آنتیاکسیدانها و رادیکالهای آزاد) روی بافتهای ریه باعث آسیب شود.
بدون جراحی، تنها راه برای زنده ماندن نوزاد از d-TGA این است که خون از سوراخهایی در قلب عبور کند - مانند نقص سپتوم یا مجرای شریانی باز - که اجازه میدهد خون اکسیژندار با خون بدون اکسیژن مخلوط شود، البته در حجم ناکافی. را
Levo-TGA
با l-TGA، تعویض آئورت و شریان ریوی، و همچنین بطن چپ و راست، گردش خون را متوقف نمی کند. در عوض باعث می شود خون در جهت مخالف جریان یابد.
از آنجایی که خون اکسیژن دار هنوز در دسترس است، علائم l-TGA کمتر شدید است. با این حال، این بدان معنا نیست که این وضعیت خوش خیم است. از آنجایی که جریان خون معکوس می شود، بطن راست باید سخت تر کار کند تا با نیروی گردش خون طبیعی مقابله کند و فشار بیش از حد به قلب وارد کند.
L-TGA ساده (که هیچ نقص مادرزادی دیگری در قلب وجود ندارد) ممکن است علائمی را که به راحتی قابل شناسایی هستند ایجاد نکند، اگرچه فشار خون ممکن است افزایش یابد. با گذشت زمان، فشار وارد شده به بطن راست می تواند باعث هیپرتروفی بطن شود - بزرگ شدن غیر طبیعی اتاق قلب.
این می تواند خروج خون از قلب را کاهش دهد و علائم نارسایی قلبی را ایجاد کند، از جمله:
دشواری در تنفس در هنگام فعالیت
آنژین (درد قفسه سینه) در هنگام فعالیت
سنکوپ (غش کردن، معمولاً در هنگام فعالیت)
تپش قلب (تپش قلب)
خستگی عمومی
پری بالای شکم
احساس ناراحتی یا درد در قسمت راست بالایی شکم
از دست دادن اشتها
l-TGA پیچیده، که در آن نقایص قلبی اضافی دخیل است، ممکن است به علائم قابل شناسایی در مراحل اولیه منجر شود، از جمله سیانوز خفیف و خستگی شدید در اثر فعالیت. گذرگاههای غیرطبیعی در قلب میتواند توانایی قلب را برای پمپاژ خون به سمت و از ریهها و به و از بقیه بدن کاهش دهد.
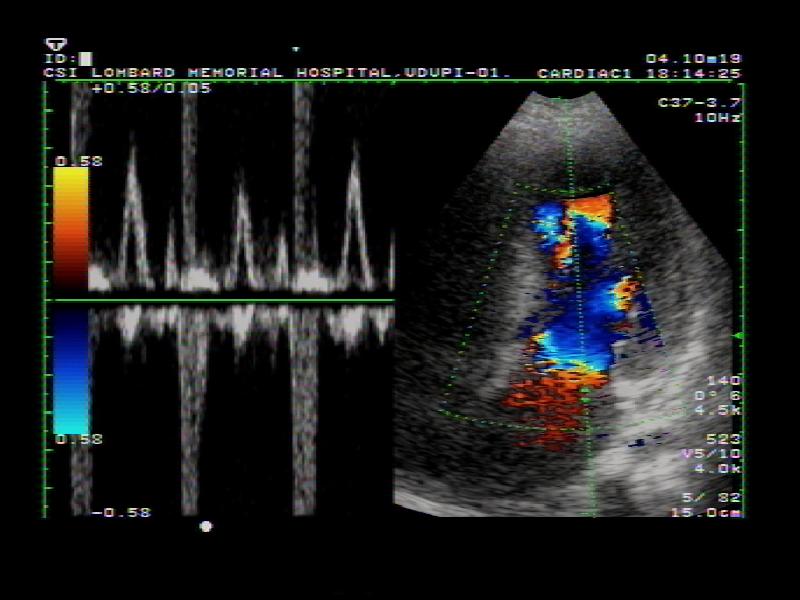
علل
جابجایی شریان های بزرگ در طول رشد جنین اتفاق می افتد. اینکه چرا این اتفاق می افتد ناشناخته است، اگرچه اعتقاد بر این است که برخی از شرایط سلامتی، روش تخصصی شدن و تمایز سلول های جنینی را تغییر می دهد. در برخی موارد، آنها ممکن است رمزگذاری ژنتیکی را "تغییر" کنند و باعث معکوس شدن موقعیت شریان ها و بطن های بزرگ شوند.
از جمله عوامل خطر مادری که ممکن است با TGA مرتبط باشد عبارتند از:
دیابت کنترل نشده در دوران بارداری
مصرف الکل در دوران بارداری
ابتلا به سرخجه (سرخک آلمانی) یا سایر عفونت های ویروسی در دوران بارداری
سیگار کشیدن در دوران بارداری
سابقه خانوادگی نقص مادرزادی قلب
اگر هر یک از این موارد در سه ماهه اول بارداری که سلول ها شروع به تخصصی شدن می کنند، رخ دهد، خطر TGA بیشتر است.
داشتن این عوامل خطر به این معنی نیست که فرزند شما با TGA متولد خواهد شد. عوامل دیگری ممکن است در این امر نقش داشته باشند و قبل از اینکه محرک های ژنتیکی و محیطی به وضوح تعریف شوند، به تحقیقات بیشتری نیاز است.
با این اوصاف، باید تمام تلاش خود را برای پرهیز از استعمال دخانیات و الکل در دوران بارداری، کنترل دیابت و سایر بیماری های مزمن بهداشتی و انجام واکسیناسیون های لازم قبل از بارداری انجام داد.
تشخیص
اگر نوزادی با علائم هیپوکسی متولد شود، معمولاً TGA مشکوک است - اکسیژن خون پایین که با سیانوز و تنفس سخت مشخص می شود. با این حال، اگر l-TGA یا d-TGA با نقص سپتوم همراه باشد، ممکن است علائم نادیده گرفته شوند. اغلب، بررسی های قبل از تولد انجام نمی شود مگر اینکه علائم واضحی از نقص قلب یا گردش خون وجود داشته باشد.
اگر مشکوک به TGA باشد، پزشک ابتدا قلب نوزاد را با گوشی پزشکی چک می کند. یک علامت رایج سوفل قلبی است که در آن خون هنگام حرکت در قلب، صدای چرخش غیرطبیعی ایجاد می کند.
TGA با ترکیبی از تست های تشخیصی تایید می شود:
الکتروکاردیوگرام (ECG)، که فعالیت الکتریکی قلب را در طول ضربان قلب اندازه گیری می کند تا ناهنجاری های ساختاری را تشخیص دهد.
اکوکاردیوگرافی که از امواج صوتی برای تجسم قلب در هنگام پمپاژ خون استفاده می کند
توموگرافی کامپیوتری (CT)، که چندین تصویر اشعه ایکس را برای ایجاد "برش های" سه بعدی از قلب می گیرد.
کاتتریزاسیون قلبی، که در آن یک لوله باریک از یک سیاهرگ در کشاله ران کودک به قلب کشیده می شود تا قلب را در عکسبرداری با اشعه ایکس بهتر تجسم کند و فشار داخلی قلب را اندازه گیری کند.
اگر قبل از تولد به TGA مشکوک باشد، می توان اکوکاردیوگرام جنین را در حالی که نوزاد هنوز در رحم است انجام داد. در حال حاضر، عمل جراحی قلب جنین و کاتتریزاسیون برای موقعیتهای تهدیدکننده حیات محفوظ است زیرا اثربخشی آنها هنوز ثابت نشده است.
مقالات پیشهادی:
رفتار
درمان TGA بسته به نوع درگیر و همچنین سن بیمار در زمان تشخیص متفاوت است.
Dextro-TGA
از آنجایی که d-TGA عموماً در هنگام تولد آشکارتر است و به همین دلیل احتمال تشخیص آن بیشتر است، درمان بر اصلاح نقص قلبی متمرکز است.
با این حال، از آنجایی که قلب نوزاد بسیار کوچک است، جراحی اغلب تا حداقل دو هفته پس از تولد به تعویق می افتد. در طول این دوره انتظار، بقای نوزاد معمولاً به داشتن یک یا چند سوراخ در قلب (یعنی نقص سپتوم، مجرای شریانی باز) برای حفظ گردش خون کافی بستگی دارد.
قبل از انجام شدن جراحی اصلاحی ، جراح قلب کودکان چندین مورد را جهت ثابت شدن وضعیت نوزاد توصیه می نماید:
داروها: مدت کوتاهی پس از تولد، نوزاد انفوزیون داخل وریدی (IV) آلپروستادیل (پروستاگلاندین E1) را دریافت می کند که به باز نگه داشتن سوراخ های غیر طبیعی در قلب کمک می کند.
سپتوستومی دهلیزی با بالون (BAS): برای این روش، یک کاتتر نازک از کشاله ران کودک به سمت قلب کشیده می شود. سپس یک بالون در انتهای کاتتر باد می شود تا سوراخ در قلب بزرگ شود.
در گذشته این روش ها به گونه ای انجام می شد که جراحی اصلاحی حدود یک ماه به تعویق بیفتد.
در سالهای اخیر، جراحان به دلیل خطر عوارض (مانند سکته، آمبولی، سوراخ شدن دهلیزی، آسیب عروقی و تامپوناد قلبی) از BAS صرف نظر کرده و دو هفته پس از تولد، جراحی اصلاحی انجام میدهند.
چندین گزینه وجود دارد که جراح می تواند برای اصلاح d-TAG دنبال کند. هر کدام از این جراحی ها باز هستند. دو انتخاب اصلی عبارتند از:
عمل سوئیچ شریانی: در این روش آئورت و شریان ریوی هر کدام بریده شده و به موقعیت های صحیح خود منتقل می شوند. در بیشتر موارد گزینه ارجح در نظر گرفته می شود. در طول جراحی، هر سوراخی در قلب ممکن است بخیه شود یا اگر کوچک باشد، اجازه داده شود که خود به خود بسته شود.
عمل سوئیچ دهلیز: این جراحی یعنی ایجاد یک تونل (بافل) بین دو اتاق بالایی قلب (دهلیز) می باشد. این اجازه می دهد تا خون بدون اکسیژن به ریه ها برسد و خون اکسیژن دار به آئورت برای تحویل به بقیه بدن دسترسی پیدا کند. در حالی که این جراحی موثر است، ممکن است باعث نشت و اختلالات ریتم قلب شود و اغلب به جراحی های اصلاحی اضافی در آینده نیاز دارد.
حتی اگر عمل جراحی موفقیت آمیز تلقی شود، قلب باید به طور منظم توسط متخصص قلب در طول زندگی فرد تحت نظر باشد. ممکن است لازم باشد از برخی فعالیتهای فیزیکی مانند وزنهبرداری یا ورزشهای شدید اجتناب شود، زیرا میتوانند فشار بیش از حد بر قلب وارد کنند.
عوارض و خطرات جراحی قلب
Levo-TGA
از آنجایی که علائم l-TGA اغلب نامحسوس است، ممکن است تا زمانی که کودک بزرگتر نشده است، تشخیص داده نشود و در برخی موارد تا زمانی که علائم نارسایی قلبی ایجاد نشود، تشخیص داده نخواهد شد.
به طور کلی، اکثر کودکان مبتلا به L-TGA نیازی به جراحی ندارند، مگر اینکه نقص سپتوم یا انسداد دریچه بطن راست وجود داشته باشد. در عوض، کودک در طول زندگی و در بزرگسالی برای شناسایی و درمان هر گونه مشکل قلبی که ممکن است ایجاد شود، تحت نظر خواهد بود.
مقالات پیشنهادی :
عکس رنگی رحم با بی حسی در تهران
بهترین زمان برای سونوگرافی واژینال
اگر جراحی نیاز باشد، ممکن است شامل موارد زیر باشد:
ترمیم دریچه قلب: این جراحی ممکن است به صورت یک جراحی باز انجام شود یا از طریق کاتتر وارد قلب شود.
تعویض دریچه قلب: این جراحی که به صورت جراحی باز یا از طریق کاتتریزاسیون قلب انجام می شود، دریچه آسیب دیده را با یک پروتز جایگزین می کند.
عمل دو سوئیچ: این یک جراحی پیچیده از لحاظ فنی است که خون اکسیژندار را به بطن چپ و آئورت و خون بدون اکسیژن را به بطن راست و شریان ریوی هدایت میکند.
چه جراحی انجام شود چه نشود، کودک مبتلا به l-TGA ممکن است با افزایش سن با مشکلات قلبی متعددی از جمله مشکلات دریچه قلب، برادی کاردی (آهسته شدن ریتم قلب) و نارسایی قلبی مواجه شود. ممکن است برای اصلاح این نگرانیها به داروها و روشهایی مانند بلوک قلب و جراحی ضربانساز نیاز باشد.
بزرگسالان مبتلا به l-TGA به ندرت نیاز به جراحی دو سوئیچ دارند، اگرچه تعمیر یا تعویض دریچه غیر معمول نیست. در عوض، درمان بر روی تسکین علائم نارسایی قلبی و اختلالات ریتم قلب تمرکز خواهد کرد.
علل و درمان نارسایی دریچه قلب
Dextro-TGA
واضح است که بزرگترین چالش در بهبود نتایج شامل نوزادان مبتلا به d-TGA است که همیشه نیاز به جراحی دارند. یک مطالعه در سال 2018 منتشر شده در Annals of Thoracic Surgery گزارش داد که نوزادانی که تحت جراحی تعویض شریانی یا دهلیزی قرار گرفتند، به ترتیب، 86.1٪ یا 76.3٪ شانس زنده ماندن برای حداقل 20 سال داشتند.
بدون احتساب افرادی که در طول عمل جان خود را از دست داده بودند، احتمال زنده ماندن برای کسانی که سوئیچ شریانی داشتند به 97.7٪ افزایش یافت، در حالی که کسانی که دارای سوییچ دهلیزی بودند، نرخ بقای 20 ساله 86.3٪ داشتند. مدیریت طولانی مدت پزشکی و جراحی های اضافی، در صورت نیاز، احتمالاً این زمان بقا را برای سال های بیشتری افزایش می دهد.
از سوی دیگر، جایگزینی دریچه تریکوسپید در افراد مبتلا به TGA با نرخ بقای 5 و 10 ساله به ترتیب 100% و 94% مطابقت دارد.
حتی افراد مبتلا به TGA که نیاز به پیوند قلب دارند، به دلیل بهبود تکنیکهای جراحی و درمانهای پس از عمل، نرخ بقای 5 ساله 69 درصدی دارند.
قلب جنین در هفته چندم ظاهر می شود؟
در طول رشد جنین، قلب شروع به شکل گیری کاملا واضح می کند و حدود 22 روز پس از لقاح، اغلب قبل از اینکه مادر متوجه بارداری خود شود، شروع به تپش می کند. ضربان قلب جنین معمولا در هفته 6-7 بارداری ظاهر می شود، در این زمان با تکنیک های مدرن اولتراسوند می توان ضربان قلب جنین را شنید. با این حال، در بسیاری از موارد تنها در هفته 8 تا 10 بارداری صدای ضربان قلب جنین شنیده می شود. این نیز به چرخه قاعدگی (محاسبه سن حاملگی بر اساس چرخه قاعدگی است) و همچنین رشد جنین بستگی دارد.
در مراحل اولیه، قلب از یک لوله ساده شکل میگیرد، سپس میپیچد و تقسیم میشود و در نهایت قلبی با چهار حفره و دریچه تشکیل میشود. از هفته بیستم به بعد ضربان قلب جنین قوی شده و حالا فقط باید از گوش استفاده کرد تا بتوان آن را شنید. اگر ضربان قلب جنین بلندتر باشد و راحت تر شنیده شود، به این معنی است که جنین بسیار سالم است و به طور طبیعی رشد می کند.
کدام زنان باردار باید اکوکاردیوگرافی جنین انجام دهند؟
اکثر نوزادانی که با بیماری قلبی مادرزادی متولد می شوند، هیچ نشانه ای از خطر قبلی ندارند. بنابراین، متخصصان زنان و زایمان به همه خانم های باردار توصیه می کنند که در دوران بارداری اکوکاردیوگرافی جنین را انجام دهند. باید توجه ویژه ای به زنان باردار در گروه های پرخطر مانند:
اختلالات در سونوگرافی معمول بارداری تشخیص داده شد. استفاده از داروهای موثر بر جنین مانند: ضد تشنج، ضد افسردگی، مهارکننده های سنتز پروستاگلاندین (اسید سالیسیلیک، ایبوپروفن، ایندومتاسین...) ... جنین به صورت مصنوعی لقاح می شود.
چگونه باید اکوکاردیوگرافی جنین را انجام دهد؟
روش اکوکاردیوگرافی جنین نیز توسط پزشکان برای جنین های گروهی که مستعد بیماری قلبی مادرزادی هستند نشان داده شده است:
آریتمی قلب جنین. سندرم تبادل دوقلو مشکوک یا حاملگی چند قلو. شفافیت نوکال جنین در 3 ماه اول بارداری افزایش می یابد. ادم جفت ارثی نیست. ناهنجاری های خارج قلبی ناهنجاری های کروموزومی: فتق ناف، ادم نوکال، آتروفی حباب اثنی عشر، فتق دیافراگم، ... معمولا اکوکاردیوگرافی جنین در حدود هفته 24-18 بارداری انجام خواهد شد. با این حال، زنان باردار باید توجه داشته باشند که قلب جنین را در تمام دوران بارداری به دقت بررسی کنند و مهمترین نقطه عطف آن هفته 22 است. در حال حاضر، اکوکاردیوگرافی جنین برای تشخیص ناهنجاری ها در اوایل هفته 16-18 بارداری و در اوایل هفته 12-13 بارداری انجام می شود. از 12 هفتگی، کودک رشد نسبتاً کاملی داشته است. از نظر مورفولوژی و دارای رفلکس هایی مانند خم شدن و کشش بدن، کشش اندام ... این نیز یکی از 03 نشانه مهم اولتراسوند توصیه شده توسط متخصصان برای انجام است. در طول این سونوگرافی، پزشکان به ویژه ناهنجاری های اولیه مغز، صورت، قلب، دستگاه گوارش، ادرار، اندام ها و کل بدن را بررسی می کنند. از آنجایی که جنین هنوز بسیار کوچک است، یک سیستم سونوگرافی 4 بعدی پیشرفته نقش بسیار مهمی در کمک به پزشکان در تشخیص بیش از 95 درصد از ناهنجاری ها در این دوره ایفا می کند. با جدیدترین فناوریها، کیفیت و نفوذ تصویر را برای تصاویر فوقالعاده با وضوح بالا و عملکرد آسان فراهم میکند. با این حال، اکوکاردیوگرافی جنین در هفته 22 هنوز مهم ترین است.
اکوکاردیوگرافی جنین در چه هفته ای موثر است؟
در طول رشد جنین، قلب شروع به شکل گیری کاملا واضح می کند و در روز بیست و دوم پس از لقاح، اغلب قبل از اینکه مادر متوجه بارداری خود شود، شروع به تپش می کند. ضربان قلب جنین در هفته 6-7 بارداری ظاهر می شود، در این دوران در صورت استفاده از وسایل مدرن می توان ضربان قلب جنین را شنید اما در برخی موارد تا 8 هفته طول می کشد. -10 بارداری برای شنیدن صدای قلب جنین بستگی به رشد جنین دارد.
قلب جنین از یک لوله ساده شکل می گیرد و سپس با پیچ و تاب تقسیم می شود تا یک قلب 4 حفره ای تشکیل شود که دریچه های قلب کامل ترین ساختار است. از هفته بیستم، ضربان قلب جنین قوی می شود و تنها با استفاده از هدفون معمولی می توان صدای قلب جنین را شنید. این زمانی است که ارزیابی قلب جنین به لطف سونوگرافی 4 بعدی برای تعیین موقعیت، اندازه و مورفولوژی برای تشخیص وضعیت قلب جنین امکان پذیر است.
بنابراین، از هفته 6-7 بارداری، زنان باردار نباید اکوکاردیوگرافی جنین را تا زمانی که قلب جنین به طور کامل رشد و تکمیل شده است نادیده بگیرند. اکوکاردیوگرافی جنین می تواند ناهنجاری های ساختاری و عملکردی قلب مانند سندرم هیپوپلاستیک قلب چپ، قلب تک بطنی، آتروفی دریچه ریوی، آتروفی دریچه آئورت، کانال دهلیزی بطنی یا نقص سپتوم بطنی را تشخیص دهد.
آمادگی سونو گرافی داپلر بارداری
آمادگی سونو گرافی آنومالی مرحله دوم
آمادگی سونوگرافی غربالگری سه ماهه اول یا NT
آمادگی سونوگرافی بارداری اولیه
ضربان قلب طبیعی جنین چقدر است؟
ضربان طبیعی قلب جنین بین 120 تا 160 ضربه در دقیقه در نوسان است، اما هنگام حرکت در رحم می تواند تا 180 بار در دقیقه افزایش یابد. قلب کودک شما در هفته بیستم سریعتر میزند، اما اگر بیش از ۱۸۰ ضربه در دقیقه باشد، میتواند یک ناهنجاری باشد که باید بررسی شود.
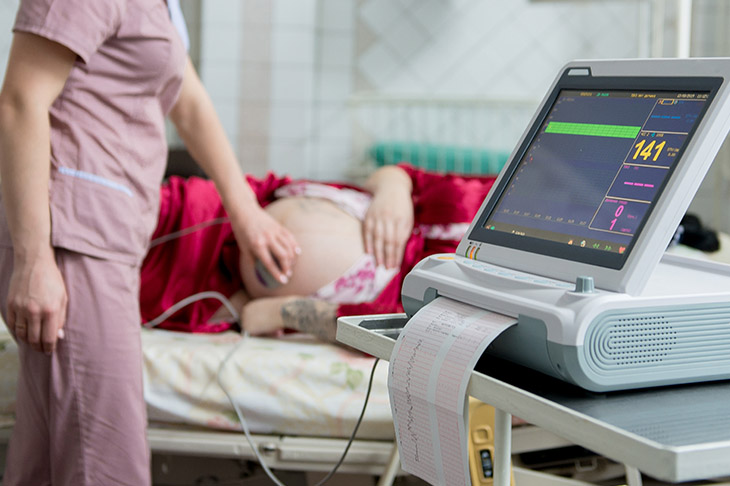
پایش قلب جنین (FHM) یک عمل بسیار مهم در دوران بارداری و زایمان است که هدف آن ارزیابی سلامت جنین از طریق ردیابی ضربان قلب و گاهی اوقات انقباضات رحمی مادر است. این عمل به ویژه در کشورهایی که در آن میزان مرگ و میر پری ناتال به دلیل عوامل خطر مختلف مانند عفونت مادر و زایمان زودرس نسبتاً بالا است، مهم می شود. این مقاله به مراحلی که FHM انجام می شود، روش های مربوطه و نتایجی که می تواند نشان دهد می پردازد.
مراحل:
FHM به طور کلی طی سه مرحله اولیه انجام می شود:
ویزیت های قبل از تولد: نظارت منظم بر ضربان قلب جنین در طول قرار ملاقات های مراقبت های دوران بارداری به تشخیص زودهنگام هر گونه بی نظمی کمک می کند.
بارداری های پرخطر: بارداری هایی که به دلیل شرایطی مانند پره اکلامپسی یا دیابت پرخطر تلقی می شوند، نیاز به FHM مکرر دارند.
زایمان: نظارت مستمر در حین زایمان به اطمینان از سلامت نوزاد کمک می کند و می تواند ارائه دهندگان مراقبت های بهداشتی را از ناراحتی احتمالی آگاه کند.
رویه ها:
FHM را می توان از طریق روش های مختلفی انجام داد که هر کدام مجموعه ای از رویه های خود را دارند:
نظارت خارجی:
فتوسکوپی: روشی دستی که در آن از فتوسکوپی، مشابه گوشی پزشکی، برای گوش دادن به ضربان قلب نوزاد استفاده می شود.
داپلر دستی: از امواج صوتی برای اندازه گیری ضربان قلب نوزاد که بر روی صفحه نمایش دستی جیبی نمایش داده می شود، استفاده می کند.
داپلر مداوم: در حین زایمان، نظارت مداوم با استفاده از دستگاه اولتراسوندی که روی شکم نگه داشته میشود، انجام میشود و ضربان قلب نوزاد را در کنار انقباضات رحمی بازخوانی میکند.
نظارت داخلی: سیمی که در داخل رحم هدایت میشود، برای ردیابی مداوم ضربان قلب به سر نوزاد وصل میشود، بهویژه زمانی که نتایج پایش خارجی غیرقابل اعتماد هستند یا به نظارت دقیقتری نیاز است، استفاده میشود.
خطرات: در حالی که به طور کلی ایمن است، نظارت الکترونیکی مداوم می تواند حرکت را محدود کند و شانس سزارین یا زایمان را با استفاده از دستگاه های خلاء یا فورسپس افزایش دهد. نظارت داخلی خطراتی مانند آسیب به پوست سر نوزاد، عفونت مادر، یا انتقال عفونت هایی مانند HIV از مادر به نوزاد را به همراه دارد.
نتایج و پیگیری: نتایج FHM معمولاً توسط ارائه دهندگان مراقبت های بهداشتی به سرعت به اشتراک گذاشته می شود. ضربان یا ریتم غیر طبیعی قلب همیشه به معنای خطر نیست. با این حال، تغییرات مداوم در ضربان قلب می تواند نیاز به نظارت بیشتر، آزمایش های دیگر، یا در موارد شدید، سزارین فوری یا زایمان واژینال کمکی داشته باشد.
مانیتورینگ در منزل: مانیتورهای ضربان قلب جنین در خانه و برنامه های تلفن همراه در دسترس هستند، اما مجموعه ای از معایب خود را دارند. آنها ممکن است نتایج دقیقی ارائه ندهند و منجر به استرس بی مورد یا احساس اعتماد کاذب شوند. FDA استفاده از دستگاه های داپلر خانگی را به دلیل عدم نیاز پزشکی و نیاز به آموزش برای استفاده دقیق و تفسیر دستگاه ها منع می کند.
FHM ابزاری ارزشمند برای تضمین سلامت جنین در طول بارداری، به ویژه در حین زایمان است. در حالی که این روشها تا حد زیادی بیخطر هستند، درک تفاوتهای ظریف، خطرات و تفسیر نتایج FHM برای والدین باردار برای اطمینان از تجربه بارداری و زایمان سالم بسیار مهم است.
اسکن داپلر چیست؟
اسکن داپلر نوعی سونوگرافی است که به ارزیابی سلامت کودک شما کمک می کند. جریان خون را به قسمت های مختلف بدن نوزاد مانند مغز، بند ناف و قلب ارزیابی می کند. بخشی از اطلاعات ضروری را نشان می دهد، مانند اینکه آیا کودک شما تمام مواد مغذی و اکسیژن را از طریق جفت دریافت می کند یا خیر.
در برخی از مراکز، اسکن داپلر جنین همزمان با سونوگرافی معمولی انجام می شود. این دستگاه از همان تجهیزات سونوگرافی معمولی استفاده می کند. سونوگرافیست های آموزش دیده بیمارستان مادری به ایجاد تصویر واضح تری از رفاه و سلامت کودک شما کمک می کنند. اگر اسکن داپلر در سه ماهه دوم و سوم بارداری انجام شود بهترین نتایج را می توان به دست آورد.
چرا به اسکن داپلر نیاز دارید؟
اسکن داپلر در دوران بارداری در موارد زیر انجام می شود:
کودک شما تحت تاثیر آنتی بادی های رزوس قرار گرفته است
شما قبلا بچه کوچکتری داشته اید
شما BMI پایین یا بالا دارید
شما دوقلو یا بیشتر حمل می کنید
شما حرکات کمتری از کودک خود را تجربه می کنید
کودک شما تحت تاثیر پاروویروس (بیماری سیلی گونه) قرار گرفته است.
سیگار میکشی
کودک شما به سرعت رشد نمی کند
فشار خون بالا یا دیابت دارید
قلب جنین چیست؟
توسعه بیماری قلبی ساختاری مدت ها قبل از تولد نوزاد شروع می شود. اکوکاردیوگرافی جنین به متخصصین قلب ما اجازه می دهد تا قلب را در زمانی که مادر باردار است تجسم و ارزیابی کند.
تشخیص و مراقبت
برخی از بیماری های قلبی را می توان قبل از تولد نوزاد درمان کرد. با استفاده از تصویربرداری پیشرفته قلب جنین، متخصصین قلب جنین مجرب ما ارزیابی های دقیقی از جنین های در معرض خطر بیماری قلبی مادرزادی یا سایر ناهنجاری های قلب جنین انجام می دهند.
پس از هر تشخیص، متخصص قلب جنین توضیح کاملی از وضعیت به والدین و خانواده ارائه می دهد، همراه با شرح مراقبت های مورد انتظار جنین و نوزاد، مداخلات جراحی احتمالی و پیش آگهی طولانی مدت.
شرایطی که می توان شناسایی کرد عبارتند از:
ناهنجاری در ساختار قلب
ریتم قلب نامنظم یا غیر طبیعی
مشکلات عملکرد قلب
اگر یک مشکل قلبی قبل از تولد نوزاد تشخیص داده شود، با تمام افراد مرتبط با مراقبت از مادر و نوزاد همکاری خواهیم کرد. این شامل متخصصان زنان و زایمان، پریناتولوژیست ها، نوزادان، متخصصان اطفال، متخصصان قلب، جراحان قلب کودکان، جراحان جنین و دیگران می شود.
با ارائه مراقبت های جامع و کار تیمی با همه کسانی که از مادر و نوزاد مراقبت می کنند، همه - از جمله والدین - از وضعیت قلبی آگاه هستند و بهترین آمادگی را برای مراقبت از نوزاد دارند.
پایش ضربان قلب جنین خارجی و داخلی چیست؟
پایش ضربان قلب جنین روشی است که برای ارزیابی سلامت جنین از طریق ارزیابی ضربان و ریتم ضربان قلب جنین استفاده می شود.
در اواخر بارداری و زایمان، پزشک ممکن است نظارت بر ضربان قلب جنین و سایر عملکردها را توصیه کند. میانگین ضربان قلب جنین بین 110 تا 160 ضربه در دقیقه است و می تواند بین 5 تا 25 ضربه در دقیقه متغیر باشد. ضربان قلب جنین ممکن است با واکنش جنین به شرایط داخل رحم تغییر کند. ضربان یا الگوی غیر طبیعی قلب جنین ممکن است نشان دهنده این باشد که جنین اکسیژن کافی دریافت نمی کند یا مشکلات دیگری وجود دارد.
دو روش برای پایش ضربان قلب جنین وجود دارد، خارجی و داخلی:
پایش خارجی ضربان قلب جنین از دستگاهی برای گوش دادن یا ضبط ضربان قلب جنین از طریق شکم مادر استفاده می کند. فتوسکوپ (نوعی گوشی پزشکی) ابتدایی ترین نوع مانیتور خارجی است. نوع دیگر مانیتور، دستگاه سونوگرافی الکترونیکی داپلر دستی است. این روش ها اغلب در طول ویزیت های قبل از تولد برای شمارش ضربان قلب جنین استفاده می شود. همچنین ممکن است از یک فتوسکوپ یا دستگاه داپلر برای بررسی ضربان قلب جنین در فواصل منظم در حین زایمان استفاده شود. نظارت الکترونیکی مداوم قلب جنین ممکن است در حین زایمان و تولد استفاده شود. یک مبدل اولتراسوند که روی شکم مادر قرار می گیرد، صداهای قلب جنین را به کامپیوتر هدایت می کند. ضربان و الگوی قلب جنین بر روی صفحه کامپیوتر نمایش داده می شود و روی کاغذ گراف مخصوص چاپ می شود.
پایش داخلی ضربان قلب جنین از یک مبدل الکترونیکی استفاده می کند که مستقیماً به پوست جنین متصل است. یک الکترود سیمی از طریق دهانه رحم به پوست سر جنین یا سایر قسمت های بدن جنین متصل می شود و به مانیتور متصل می شود. گاهی اوقات به این نوع الکترود، الکترود مارپیچی یا اسکالپ می گویند. مانیتورینگ داخلی انتقال دقیقتر و ثابتتری از ضربان قلب جنین را نسبت به نظارت خارجی فراهم میکند، زیرا عواملی مانند حرکت بر آن تأثیر نمیگذارند. هنگامی که نظارت خارجی ضربان قلب جنین کافی نیست یا نیاز به نظارت دقیق تری وجود دارد، ممکن است از پایش داخلی استفاده شود.
در طول زایمان، معمولاً انقباضات رحم همراه با ضربان قلب جنین کنترل می شود. یک دستگاه حساس به فشار به نام توکودینامومتر روی شکم مادر در ناحیه شدیدترین انقباضات قرار می گیرد تا طول، فرکانس و قدرت انقباضات رحم را اندازه گیری کند. از آنجایی که ضربان قلب جنین و انقباضات رحمی به طور همزمان ثبت می شوند، این نتایج را می توان با هم بررسی و مقایسه کرد.
مانیتورینگ فشار داخلی رحم گاهی همراه با پایش داخلی ضربان قلب جنین استفاده می شود. یک کاتتر پر از مایع از طریق دهانه رحم به داخل رحم در کنار جنین قرار می گیرد و فشار رحم را به مانیتور منتقل می کند.
روش های دیگری که ممکن است برای نظارت بر سلامت جنین استفاده شود شامل آمنیوسنتز و نمونه برداری از پرزهای کوریونی است.
عکس رنگی رحم با بی حسی در تهران
بهترین زمان برای سونوگرافی واژینال
پایش ضربان قلب جنین
تقریباً در هر بارداری برای ارزیابی سلامت جنین و شناسایی هرگونه تغییری که ممکن است با مشکلاتی در دوران بارداری یا زایمان مرتبط باشد، استفاده میشود. پایش ضربان قلب جنین به ویژه برای شرایط پرخطر بارداری مانند دیابت، فشار خون بالا و مشکلات رشد جنین مفید است.
موقعیتهایی در دوران بارداری که در آنها میتوان از پایش ضربان قلب جنین استفاده کرد، شامل ارزیابی ضربان قلب جنین در طول ملاقات با پزشک قبل از تولد و نظارت بر تأثیر داروهای زایمان زودرس بر جنین است، اما محدود به آن نیست.
پایش ضربان قلب جنین ممکن است به عنوان جزئی از سایر روشها، از جمله موارد زیر، اما نه محدود به موارد زیر، مورد استفاده قرار گیرد:
تست بدون استرس (روشی که ضربان قلب جنین را در پاسخ به حرکات جنین اندازه گیری می کند)
تست استرس انقباض (روشی که در آن ضربان قلب جنین با انقباضات رحمی که با دارو یا روش های دیگر تحریک شده است مشاهده می شود)
یک پروفایل بیوفیزیکی یا BPP (آزمایشی که آزمایش بدون استرس را با اولتراسوند ترکیب می کند)
موقعیتهای حین زایمان که ممکن است بر ضربان قلب جنین تأثیر بگذارد و برای آنها میتوان از پایش ضربان قلب جنین استفاده کرد، شامل موارد زیر است، اما محدود به آنها نیست:
انقباضات رحمی
داروهای ضد درد و یا داروهای بیهوشی که در حین زایمان به مادر داده می شود
روش های انجام شده در حین زایمان
فشار دادن در مرحله دوم زایمان
ممکن است دلایل دیگری وجود داشته باشد که پزشک شما نظارت بر ضربان قلب جنین را توصیه کند.
قبل از پایش ضربان قلب جنین
ممکن است از شما خواسته شود که یک فرم رضایت نامه را امضا کنید که به شما اجازه انجام این روش را می دهد. فرم رضایت برای پایش ضربان قلب جنین ممکن است به عنوان بخشی از رضایت عمومی برای زایمان و تولد شما باشد.
اگر پایش ضربان قلب جنین همراه با روش نظارتی دیگری مانند تست بدون استرس یا مشخصات بیوفیزیکال انجام شود، ممکن است از شما خواسته شود قبل از عمل یک وعده غذایی بخورید. این می تواند به افزایش فعالیت جنین کمک کند. شما ممکن است نتوانید با پایش ضربان قلب جنین در حین زایمان بخورید یا ننوشید.
اگرچه ژلی که در طول عمل روی پوست اعمال میشود، لباسها را لکه نمیکند، ممکن است بخواهید لباسهای قدیمیتر یا لباس بیمارستان بپوشید، زیرا ممکن است پس از آن ژل به طور کامل از پوست شما پاک نشود.
قرار دادن یک الکترود داخلی مستلزم آن است که غشای آمنیوتیک (کیسه پر از مایعی که جنین را در دوران بارداری احاطه کرده است) شکسته شود و دهانه رحم چندین سانتی متر گشاد شود (باز شود) تا امکان تماس با پوست سر جنین یا سایر قسمت های بدن وجود داشته باشد.
بر اساس وضعیت پزشکی شما، پزشک شما ممکن است آماده سازی خاص دیگری را درخواست کند.
در طول پایش ضربان قلب جنین
پایش ضربان قلب جنین ممکن است در مطب پزشک شما، به صورت سرپایی یا به عنوان بخشی از اقامت شما در بیمارستان انجام شود. رویه ها ممکن است بسته به شرایط شما و شیوه های بیمارستان شما متفاوت باشد.
به طور کلی، پایش ضربان قلب جنین از این فرآیند پیروی می کند:
برای پایش خارجی ضربان قلب جنین:
بسته به نوع عمل، ممکن است از شما خواسته شود که شکم خود را در معرض دید قرار دهید، لباس خود را از کمر به پایین درآورید، یا لباس را کاملاً درآورید و لباس بیمارستان بپوشید.
روی میز معاینه به پشت دراز خواهید کشید.
یک ژل شفاف روی شکم شما اعمال می شود (ژل به عنوان یک هادی عمل می کند).
مبدل روی پوست فشار داده می شود و تا زمانی که ضربان قلب جنین مشخص شود به اطراف حرکت می کند. شما در این روش می توانید صدای ضربان قلب جنین خود را با کمک داپلر یا مانیتور الکترونیکی بشنوید.
در طول زایمان، ضربان قلب جنین ممکن است به طور متناوب یا مداوم، بسته به شرایط شما و وضعیت جنین شما، کنترل شود.
برای نظارت مداوم الکترونیکی، مبدل با کابل به مانیتور متصل می شود. یک کمربند الاستیک پهن در اطراف کمر شما قرار می گیرد تا مبدل را در جای خود محکم کنید.
ضربان قلب جنین در پرونده پزشکی ثبت می شود. با نظارت مداوم الکترونیکی، الگوی قلب جنین بر روی صفحه کامپیوتر نمایش داده می شود و روی کاغذ گراف چاپ می شود.
ممکن است با پایش مداوم ضربان قلب جنین خارجی از رختخواب خارج شوید یا اجازه نداشته باشید.
پس از تکمیل روش، مبدل برداشته می شود و ژل پاک می شود.
نظارت بر جنین چیست؟
در بارداری و در حین زایمان، ارائه دهنده مراقبت های بهداشتی شما می خواهد سلامت جنین شما را بررسی کند. نظارت بر جنین یک روش بسیار رایج است.
نظارت را می توان به 2 روش انجام داد. می توان آن را در قسمت بیرونی شکم انجام داد (مانیتورینگ خارجی). یا می توان آن را مستقیماً روی جنین در حالی که داخل رحم است انجام داد (نظارت داخلی):
نظارت خارجی این ممکن است با ابزار خاصی به نام فتوسکوپ انجام شود. همچنین ممکن است با استفاده از داپلر انجام شود. این یک ابزار الکترونیکی است که از امواج صوتی و کامپیوتر استفاده می کند.
نظارت داخلی یک سیم کوچک (الکترود) روی سر کودک در حالی که داخل رحم شماست قرار می گیرد.
پایش ضربان قلب جنین برای بررسی میزان و ریتم ضربان قلب استفاده می شود. به دنبال هر گونه افزایش یا کاهش در ضربان قلب کودک است. همچنین بررسی می کند که ضربان قلب نوزاد چقدر تغییر می کند. میانگین تعداد ضربان قلب جنین بین 110 تا 160 ضربه در دقیقه می باشد. ضربان قلب جنین ممکن است با واکنش نوزاد به شرایط داخل رحم تغییر کند. ضربان یا الگوی غیر طبیعی قلب جنین ممکن است به این معنی باشد که نوزاد اکسیژن کافی دریافت نمی کند یا مشکلات دیگری وجود دارد. یک الگوی غیرطبیعی همچنین ممکن است به این معنی باشد که به زایمان سزارین اورژانسی نیاز است.
چه چیزی برای ضربان قلب کودک من طبیعی نیست؟
علائمی که نشان می دهد ممکن است مشکل وجود داشته باشد عبارتند از:
ضربان قلب کمتر از 110 ضربه در دقیقه است.
ضربان قلب بیش از 160 ضربه در دقیقه است.
ضربان قلب نامنظم است یا هنگام حرکت کودک یا در حین انقباضات افزایش نمی یابد.
اگر پزشک من مشکلی را تشخیص دهد چه؟
تغییرات در ضربان قلب لزوماً به معنای وجود مشکل نیست. برخی از آنها طبیعی هستند، مثلاً هنگام حرکت کودک یا در حین انقباض افزایش می یابد. این تغییرات به عنوان نشانه هایی از خوشبختی در کودک شما در نظر گرفته می شود. اگر ضربان قلب کودک شما بسیار سریع است یا کاهش می یابد، ممکن است پزشک شما تغییرات ساده ای را پیشنهاد دهد:
تغییر موقعیت
دادن مایعات بیشتر از طریق IV.
به شما اکسیژن مکمل می دهد.
کارهای دیگری که پزشک شما می تواند انجام دهد عبارتند از:
اگر اکسی توسین را دریافت کرده اید، آن را متوقف کنید.
برای آرامش رحم به شما دارو می دهند. این باعث کاهش انقباضات شما می شود.
اگر کیسه آب شما پاره شده است، مایع استریل را به رحم تزریق کنید.
اگر هیچ یک از این مداخلات کمکی نکرد، پزشک ممکن است تسریع زایمان را در نظر بگیرد. برای انجام این کار، می توانید یک زایمان کمکی داشته باشید.
چرا به نظارت الکترونیکی مداوم ضربان قلب جنین نیاز دارم؟
اگر در دوران بارداری یا زایمان مشکلی داشته باشید، ممکن است پزشک شما نظارت مداوم ضربان قلب جنین را برای نظارت دقیقتر کودکتان توصیه کند. نظارت مستمر توصیه می شود اگر:
شما در دوران بارداری مشکلاتی دارید که ممکن است به نوزاد شما شانس بیشتری برای نداشتن اکسیژن کافی در حین زایمان بدهد، مثلاً دوقلو دارید یا پره اکلامپسی (فشار خون بالا) یا دیابت دارید.
کودک شما زود به دنیا می آید (قبل از هفته 37 بارداری)، دیر به دنیا می آید (پس از هفته 42 بارداری)، یا مایع آمنیوتیک (آب) کافی در اطراف خود ندارد.
شما در حال دریافت دارو برای ایجاد انقباضات هستید، مانند پیتوسین.
شما یک اپیدورال برای کمک به درد زایمان خود دارید.
در حین زایمان مشکلاتی دارید، مانند مایع آمنیوتیک حاوی مکونیوم (مدفوع نوزاد)، تب میکنید یا ضربان قلب کودک شما نشانههایی را نشان میدهد که زمان بیشتری بین انقباضات لازم است.
چه زمانی پزشک من از مانیتور قلب نوزاد داپلر جنین استفاده می کند؟
معمولاً می توانید برای اولین بار در هفته دهم بارداری، فعالیت قلب جنین را روی مانیتور داپلر بشنوید، اما زمان آن می تواند کمی متفاوت باشد. پزشک شما ممکن است در معاینه سه ماهه شما شروع به گوش دادن به قلب کودک شما کند.
پس از اولین بار، می توانید از او انتظار داشته باشید که در هر ملاقات، فعالیت قلبی را بررسی کند.
دلایلی که پزشک شما در طول بارداری شما از مانیتور قلب جنین استفاده می کند
صدای قلب کودک شما می تواند چیزهای زیادی را در مورد سلامت کلی او فاش کند، بنابراین استفاده از دستگاه سنجش ضربان قلب جنین در هر معاینه قبل از تولد که در سه ماهه دوم بارداری شروع می شود، کاملاً طبیعی است.

چه اتفاقی میافتد وقتی نوزاد شما در داخل رحم با داپلر ردیابی میشود؟
گوش دادن به قلب کودکتان در مطب پزشک آسان است.
ممکن است لازم باشد لباس های خود را از کمر به پایین درآورید و لباس بیمارستان بپوشید، یا می توانید شلوار خود را زیر شکم خود بکشید. سپس روی میز دراز می کشید.
پزشک شما ژل اولتراسوند شفاف را روی شکم شما میمالد و یک دستگاه مبدل را روی شکم شما فشار میدهد و آن را به اطراف حرکت میدهد تا زمانی که فعالیت قلبی را بشنود.
در طول ارزیابی قلب جنین چه انتظاری باید داشت
گرفتن سونوگرافی از نوزاد می تواند یک زمان هیجان انگیز یا مضطرب برای والدین آینده باشد. ممکن است این اولین نگاه آنها به نوزاد جدیدشان باشد و همچنین می تواند مشکلاتی مانند بیماری های قلبی را تشخیص دهد.
به سونوگرافی ها، سونوگرافی یا اسکن آناتومی نیز می گویند و از امواج صوتی برای ثبت تصاویر متحرک از جنین در رحم برای نظارت بر سلامت و رشد او استفاده می کنند. مادران معمولاً در هفته ۱۲ برای تایید بارداری و «سن» خاص جنین، و سپس شش هفته بعد، یک سونوگرافی انجام میدهند.
هفته ۱۸ بارداری ؛ بهترین زمان برای انجام اکو جنین
در هفته ۱۸ بارداری، انجام آزمایش اکو جنین معمولاً توصیه میشود و این زمان بهعنوان یکی از بهترین دورهها برای انجام این آزمایش شناخته میشود. اگرچه زمان دقیق انجام اکو جنین به نظر پزشک متخصص بستگی دارد، اما این آزمایش میتواند از هفته ۱۴ بارداری به بعد انجام شود. در بیشتر موارد، پزشکان ترجیح میدهند که اکو جنین بین هفتههای ۱۸ تا ۲۴ بارداری انجام شود، زیرا در این بازه زمانی، قلب جنین به اندازه کافی رشد کرده و تصاویر بهوضوح قابل مشاهده خواهند بود.
اگر پزشک تشخیص دهد که نقص قلبی جنین شدید است و احتمال نیاز به سقط جنین وجود دارد، ممکن است انجام اکو جنین در هفته ۱۸ بارداری ضروری باشد. این آزمایش به پزشکان کمک میکند تا از وضعیت سلامت قلب جنین مطلع شوند و در صورت نیاز، تدابیر درمانی یا تصمیمات مناسب را اتخاذ کنند. انجام اکو جنین در این دوره زمانی میتواند به شناسایی مشکلات قلبی جنین و پیشگیری از عواقب جدی کمک کند و به مادر و پزشک این امکان را میدهد که در صورت لزوم اقدامات لازم را انجام دهند.
بررسی انواع اکوکاردیوگرافی جنین: روشی دقیق برای ارزیابی سلامت قلب جنینی
اکوکاردیوگرافی جنین یک روش غیرتهاجمی برای مشاهده و بررسی عملکرد و ساختار قلب در دوران جنینی است. این آزمایش با استفاده از امواج صوتی با فرکانس بالا (اولتراسوند) انجام میشود و اطلاعات دقیقی درباره وضعیت قلب جنین در اختیار پزشکان قرار میدهد. بسته به نوع تصاویری که از این بررسی بهدست میآید و هدفی که پزشک دنبال میکند، اکوکاردیوگرافی جنینی به انواع مختلفی تقسیم میشود که در ادامه به معرفی و توضیح هر یک از آنها میپردازیم.
۱. اکوکاردیوگرافی دوبعدی (2D)
یکی از رایجترین و سادهترین روشهای تصویربرداری از قلب جنین، اکوکاردیوگرافی دو بعدی است. در این روش، تصاویری صاف و تخت از ساختارهای داخلی قلب به نمایش درمیآید که دید خوبی از کلیات قلب جنین ارائه میدهد. پزشکان با کمک این تصاویر میتوانند مواردی از جمله اندازه کلی قلب، ضخامت دیوارههای قلب، و نحوه حرکت دریچهها را ارزیابی کنند.
این نوع اکوکاردیوگرافی اغلب به عنوان روش پایه در بررسی اولیه ساختار قلب مورد استفاده قرار میگیرد و در صورت مشاهده هرگونه ناهنجاری یا مشکوک بودن عملکرد قلب، پزشک ممکن است از روشهای پیشرفتهتری نیز بهره بگیرد.
۲. اکوکاردیوگرافی سهبعدی (3D)
در اکوکاردیوگرافی سهبعدی، تصاویر ایجاد شده از قلب جنین حالت حجمی و واقعیتری دارند. برخلاف نوع دوبعدی که فقط سطح صاف و مقطع خاصی از قلب را نشان میدهد، در این روش، تصویر کاملتری از شکل ظاهری و ابعاد قلب به دست میآید.
استفاده از فناوری سهبعدی این امکان را فراهم میکند تا پزشک بتواند ساختارهای پیچیده قلبی را با دقت بیشتری مشاهده کرده و ناهنجاریهایی که در تصاویر دوبعدی ممکن است پنهان بمانند، بهتر شناسایی شوند. این نوع اکو معمولاً در مواردی به کار میرود که نیاز به بررسی دقیقتر آناتومی قلب وجود دارد، به ویژه در صورت شک به وجود نقصهای مادرزادی پیچیده.
۳. اکوکاردیوگرافی داپلر (Doppler)
اکوکاردیوگرافی داپلر برای ارزیابی جریان خون در قلب و عروق جنین استفاده میشود. این روش برخلاف دو نوع قبلی که تمرکز بر ساختارهای فیزیکی قلب دارند، بیشتر به بررسی عملکرد قلب از نظر جریان خون میپردازد.
در این نوع تصویربرداری، پزشک میتواند سرعت و جهت جریان خون را اندازهگیری کند. این اطلاعات نقش کلیدی در تشخیص مشکلاتی مانند نارسایی قلبی، تنگی یا نارسایی دریچهها، و اختلالات در دهلیزها و بطنها دارد. در صورتی که پزشک به وجود ناهنجاری در گردش خون جنین مشکوک شود، استفاده از اکو داپلر بهعنوان ابزار تشخیصی الزامی خواهد بود.
۴. اکوکاردیوگرافی چهاربعدی (4D)
جدیدترین و پیشرفتهترین نوع اکوکاردیوگرافی جنین، نوع چهاربعدی آن است که در واقع نسخه بهروزشده اکو سهبعدی محسوب میشود. تفاوت اصلی این روش با نوع سهبعدی در این است که تصاویر به صورت زنده و در زمان واقعی (Real-Time) نمایش داده میشوند، به طوری که پزشک میتواند حرکت قلب جنین را از زوایای مختلف و به صورت پویا مشاهده کند.
اکوکاردیوگرافی چهار بعدی به دلیل استفاده از تجهیزات پیشرفته، در مراکز پزشکی خاص و دارای امکانات پیشرفتهتر انجام میشود. این روش در تشخیص دقیق ناهنجاریهای مادرزادی و بررسی عملکرد لحظهای قلب اهمیت ویژهای دارد و در مواردی که تشخیصهای دقیق و جامع مورد نیاز است، مورد استفاده قرار میگیرد.
اکوکاردیوگرافی جنین به عنوان یکی از دقیقترین ابزارهای ارزیابی سلامت قلب در دوران پیش از تولد، کمک میکند تا مشکلات احتمالی در سریعترین زمان ممکن شناسایی شوند. انتخاب نوع اکو بسته به شرایط جنین و نیاز تشخیصی، توسط پزشک متخصص انجام میشود. با استفاده از فناوریهای جدید مانند اکو داپلر و اکو چهاربعدی، امکان بررسی دقیقتر و تخصصیتر قلب جنین فراهم شده و روند درمان یا تصمیمگیری درباره ادامه بارداری با آگاهی بیشتری صورت میگیرد.
آیا اکوی قلب جنین خطر دارد؟
اکوی قلب جنین یا «اکوکاردیوگرافی جنینی» یکی از روشهای تصویربرداری با استفاده از امواج فراصوت است که برای بررسی ساختار و عملکرد قلب جنین در رحم مادر انجام میشود. این روش، بهدلیل استفاده از امواج صوتی بهجای پرتوهای یونیزه، کاملاً ایمن در نظر گرفته میشود و تاکنون هیچ شواهد علمی معتبری دال بر بروز مشکل برای مادر یا جنین بر اثر انجام آن گزارش نشده است.
اکوی قلب جنین معمولاً در موارد خاص و به دلایل پزشکی انجام میشود؛ برای مثال زمانی که پزشک به وجود یک ناهنجاری قلبی در جنین مشکوک باشد، یا در صورت وجود سابقه بیماریهای قلبی در خانواده، دیابت مادر، یا مصرف برخی داروها در دوران بارداری. در این شرایط، اکوی قلب میتواند اطلاعات دقیقتری درباره سلامت قلب جنین ارائه دهد و به تصمیمگیری بهتر پزشک کمک کند.
اکوکاردیوگرام جنین در مقابل سونوگرافی
سونوگرافی و اکوکاردیوگرافی جنین از یک فناوری برای ارزیابی قلب نوزاد به روشهای مختلف استفاده میکنند. اکوکاردیوگرافی جنین بیشتر بر قلب متمرکز است و به متخصص قلب کودکان اجازه میدهد تا ساختار و عملکرد قلب، از جمله اتاقها، دریچهها، شریانها و رگهای خونی را مشاهده کند. اکوکاردیوگرام جنین نیز توسط یک متخصص قلب کودکان یا اغلب یک تکنسین اکوکاردیوگرافی کودکان که آموزش های ویژه ای در ارزیابی قلب، شریان ها و عروق دارد، انجام می شود.
دلایل انجام اکوکاردیوگرام جنین چیست؟
گاهی وقت ها، اکوکاردیوگرام جنین طبیعی است، حتی اگر هیچ گونه مشکلی در قلب نوزاد وجود نداشته باشد. اگر یک سابقه خانوادگی فوری از نقایص مادرزادی قلب یا سایر مشکلات قلبی، دیابت یا نگرانی از سلامت مادر که ممکن است بر قلب کودک تأثیر بگذارد، مانند برخی داروها یا بیماری های مزمن، مادری تحت اکوکاردیوگرام قرار می گیرد.
اگر به نظر می رسد که قلب نوزاد در سونوگرافی معمولی دارای یک ناهنجاری باشد، اکوکاردیوگرام به پزشکان کمک می کند تا بهتر بفهمند چه اتفاقی می افتد. اکوکاردیوگرام قلب می تواند مشکلاتی مثل موارد زیر را تشخیص می دهد:
ناهنجاری های ساختاری اصلی که باعث می شود یک یا چند حفره قلب به درستی رشد نکند، یا ناهنجاری های کمتر جدی مانند سوراخ بین حفره ها.
جابجایی شریان های بزرگ، جایی که دو شریان اصلی به قلب تغییر می کنند.
یک رگ خونی غیر طبیعی
یک سمت توسعه نیافته قلب.
در حالی که یک یافته غیر طبیعی در اکوکاردیوگرام جنین می تواند نگران کننده باشد، این امکان وجود دارد که این موضوع به سادگی نیاز به مشاهده داشته باشد، زیرا کودک همچنان به رشد خود ادامه می دهد.
قلب نوزاد در طول دوران بارداری به تکامل خود ادامه می دهد. ممکن است در هفته های 18 تا 20 اشاره ای به مشکل داشته باشید، اما در هفته های 24 تا 28، ما می توانیم جزئیات بسیار بیشتری را ببینیم و می توانیم در مورد آنچه می بینیم مطمئن تر باشیم.
اکوکاردیوگرافی جنین: انتظار چه چیزی
برای مادر، اکوکاردیوگرافی جنین بسیار شبیه به سونوگرافی است. یک فناوری اکو ژل را روی شکم باردار قرار می دهد تا امواج صوتی را با استفاده از یک مبدل که به جلو و عقب حرکت می کند و تصاویر قلب را جمع آوری می کند، بگیرد. مادران قبل از انجام آزمایش نیازی به ناشتا بودن یا داشتن مثانه پر ندارند.
اگر متخصص قلب در حال انجام اکو جنین باشد، نتایج را با شما در میان خواهد گذاشت. در غیر این صورت، یک تکنسین اکو قلب آزمایش را کامل می کند و سپس متخصص قلب برای بحث در مورد نتایج وارد می شود.
اکوکاردیوگرام فوراً اطلاعات را به ما می دهد، خواه فکر کنیم خوب به نظر می رسد یا اگر نگرانی برای پیگیری داریم.
در اکثر مواقع، نوزادان میتوانند هرگونه ناهنجاری قلبی را قبل از تولدشان بدون نیاز به مداخله تحمل کنند. اما اگر مشکل قلبی نحوه مدیریت زایمان را تغییر دهد، پزشک این موضوع را زودتر با والدین در میان می گذارد.
اکوکاردیوگرام جنین چگونه انجام می شود؟
اکوکاردیوگرام جنین توسط متخصصین قلب اطفال، متخصصین طب جنین مادر و یا رادیولوژیست هایی با آموزش های ویژه در اکوکاردیوگرافی جنین انجام می شود. این آزمایش معمولاً با قرار دادن یک کاوشگر بر روی شکم مادر برای تجسم قلب جنین انجام می شود.
در طول آزمایش، پروب مبدل به اطراف منتقل می شود تا تصاویری از مکان ها و ساختارهای مختلف قلب جنین به دست آید. تکنیک هایی که گاهی برای به دست آوردن اطلاعات دقیق در مورد قلب جنین استفاده می شود شامل موارد زیر است:
اکوکاردیوگرافی دو بعدی: این تکنیک برای "دیدن" ساختارهای واقعی و حرکت ساختارهای قلب استفاده می شود. یک نمای اکو دو بعدی به شکل مخروطی روی مانیتور ظاهر می شود و می توان حرکت لحظه ای ساختارهای قلب را مشاهده کرد. این پزشک را قادر می سازد تا ساختارهای مختلف قلب را در محل کار ببیند و آنها را ارزیابی کند.
سونوگرافی 4 بعدی: سونوگرافی 4 بعدی از پروب مخصوصی استفاده می کند که قادر به گرفتن یک سری تصاویر از قلب جنین در حال تپش است. این تصاویر را می توان در چندین مانیتور به طور همزمان روی صفحه نمایش مشاهده کرد. همچنین می توان آنها را بازسازی کرد تا تصویر واقعی تری از قلب جنین ارائه کند. این به دکتری که معاینه را انجام میدهد کمک میکند بیماریهایی را که میتواند بر قلب نوزاد تأثیر بگذارد، بهتر درک کند و تشخیص دهد.
اکوکاردیوگرافی داپلر: این تکنیک داپلر برای اندازه گیری و ارزیابی جریان خون از طریق اتاقک ها و دریچه های قلب استفاده می شود. داپلر همچنین میتواند جریان خون غیرطبیعی در قلب را تشخیص دهد که میتواند مشکلاتی مانند باز شدن بین حفرههای قلب، مشکل یک یا چند دریچه از چهار دریچه قلب یا مشکل دیوارههای قلب را نشان دهد.
داپلر رنگی داپلر رنگی شکل پیشرفته اکوکاردیوگرافی داپلر است. با داپلر رنگی، از رنگ های مختلف برای تعیین جهت جریان خون استفاده می شود. این کار تفسیر تصاویر داپلر را ساده می کند.
اسکن جنسیتی: 16-34 هفته
اسکن جنسیت که به عنوان سونوگرافی آشکار جنسیت نیز شناخته می شود، نوعی سونوگرافی است که برای تعیین جنسیت بیولوژیکی جنین در دوران بارداری انجام می شود. در اینجا برخی از مزایا و دلایلی وجود دارد که چرا افراد ممکن است اسکن جنسیت را انتخاب کنند:
پیش بینی و هیجان: اسکن جنسیت فرصتی را برای والدین آینده فراهم می کند تا کنجکاوی و هیجان خود را در مورد جنسیت کودک برطرف کنند. دانستن جنسیت می تواند یک لایه اضافی به پیش بینی بارداری اضافه کند.
برنامه ریزی و آمادگی: دانستن جنسیت کودک به والدین اجازه می دهد تا برنامه ریزی و آماده سازی برای ورود نوزاد را آغاز کنند. این شامل انتخاب نام، تزئین اتاق کودک، و انتخاب لباس و اقلام خاص جنسیت است.
اسکن اطمینان: 14-40 هفته
اسکن اطمینان، همچنین به عنوان سونوگرافی اطمینان یا اسکن تشخیصی شناخته می شود، مزایای متعددی را برای افراد و زوج ها، به ویژه والدین باردار در دوران بارداری ارائه می دهد. این اسکن ها برای ایجاد آرامش، نظارت بر رشد جنین و تشخیص مشکلات احتمالی انجام می شود.
هدف از اسکن:
آرامش ذهن: اسکنهای اطمینانبخش آرامش عاطفی را ارائه میکنند و اضطرابهایی را که والدین آینده ممکن است در مورد سلامت نوزادشان داشته باشند، کاهش میدهند. دیدن یک تصویر واضح و سالم از کودک در حال رشد آنها می تواند یک حس اطمینان قوی ایجاد کند.
تشخیص زودهنگام: اسکنهای اطمینانبخش میتوانند به تشخیص ناهنجاریها یا مسائل احتمالی در مراحل اولیه رشد کودک کمک کنند. شناسایی هر گونه مشکل امکان مداخله و مدیریت به موقع را در صورت لزوم فراهم می کند.
تایید بارداری: در اوایل بارداری، یک اسکن اطمینان بخشی می تواند وجود بارداری قابل قبولی را تایید کند، که می تواند به ویژه برای کسانی که مشکلاتی را در باردار شدن یا حفظ بارداری تجربه کرده اند، اطمینان بخش باشد.
تایید ضربان قلب طبیعی جنین، رشد یا وزن، رشد و سلامتی
محیط رحم را بررسی کنید
جریان خون بند ناف را بررسی کنید
هدف از انجام اسکن اطمینان بین 14 تا 40 هفته چیست؟
اسکن اطمینانی که بین هفته های 14 تا 40 بارداری انجام می شود، هدف اصلی ارائه اطمینان و اطلاعات دقیق به والدین باردار در مورد رشد و رفاه و تکامل جنین در مراحل بعدی بارداری است.
زمان مناسب برای اسکن آشکار جنسیت چه زمانی است؟
بهترین زمان برای اسکن تشخیص جنسیت معمولاً بین 16 تا 22 هفته بارداری است. در طول این دوره، رشد جنین امکان تجسم واضحتری از اندامهای تناسلی را فراهم میکند و تعیین دقیق جنسیت نوزاد را تسهیل میکند.
چگونه یک اسکن آشکار جنسیت با یک سونوگرافی استاندارد متفاوت است؟
در حالی که سونوگرافی های معمول بر ارزیابی سلامت و رشد کلی جنین تمرکز می کنند، اسکن آشکار جنسیت به طور خاص جنسیت کودک را شناسایی می کند. این به عنوان یک جزء شاد و شخصی از مراقبت های دوران بارداری عمل می کند.
آیا اسکن آشکار جنسیت ایمن تلقی می شود؟
بله، اسکن آشکار جنسیت ایمن در نظر گرفته می شود. فناوری به کار گرفته شده با روش های معمول اولتراسوند سازگار است و از امواج صوتی برای تولید تصاویر استفاده می کند. استفاده گسترده در مراقبت های دوران بارداری هیچ آسیبی را برای جنین در حال رشد نشان نداده است.
آیا اسکن آشکار جنسیت برای همه والدین باردار انتخابی است؟
در حالی که اسکن های آشکار جنسیت محبوب هستند، تصمیم برای انتخاب یکی از اولویت های شخصی است. برخی از افراد ممکن است انتخاب کنند که عنصر تعجب در مورد جنسیت کودک را تا زمان تولد حفظ کنند.
اسکن اطمینان با سونوگرافی های معمول چه تفاوتی دارد؟
در حالی که سونوگرافی های معمول بخشی استاندارد مراقبت های دوران بارداری هستند، اسکن اطمینان بخشی یک روش اضافی است که بر ارائه اطمینان عاطفی به والدین باردار متمرکز است. بررسی دقیق و تجسم جنین را ارائه می دهد.
چه سطح دقتی را می توان از اسکن آشکار جنسیت انتظار داشت؟
اسکنهای آشکار جنسیت عموماً دقیق هستند و احتمال بالایی برای تشخیص درست جنسیت نوزاد وجود دارد. با این حال، اذعان به این امر ضروری است که هیچ روش پزشکی خطاناپذیر نیست و موارد گاه به گاه ممکن است عدم اطمینان ایجاد شود.
جنسیت در طول اسکن چگونه مشخص می شود؟
سونوگرافیست که اسکن را انجام می دهد بر روی ناحیه تناسلی جنین تمرکز می کند تا مشخص کند که جنین مذکر است یا مونث. پس از این تعیین، اطلاعات جنسیت با والدین به شیوه ای که با ترجیحات آنها هماهنگ است، به اشتراک گذاشته می شود.
آیا یک اسکن جنسیتی می تواند سایر ناهنجاری ها را تشخیص دهد؟
در حالی که هدف اصلی اسکن آشکار جنسیت، شناسایی جنسیت نوزاد است، ممکن است تصادفاً برخی از ناهنجاریها یا ناهنجاریهای ساختاری مشخص شود. با این حال، مهم است که توجه داشته باشید که این اسکن جایگزینی برای یک اسکن جامع آناتومی جنین نیست، که ارزیابی کامل تری از سلامت کلی جنین ارائه می دهد.
چه زمانی جنین ضربان قلب دارد؟
در بیشتر موارد، سونوگرافی می تواند ضربان بافت قلب را در حدود هفته های پنجم تا ششم تشخیص دهد. به طور معمول، قلب در چند هفته آینده تشکیل می شود.
یکی از نقاط عطف رشد جنین زمانی است که قلب شروع به تپیدن می کند. معمولاً ممکن است اولین علامت قابل مشاهده جنین که به عنوان قطب جنین شناخته می شود، تقریباً در هفته های 5 تا 6 بارداری مشاهده شود.
هفته بارداری سطح رشد قلب
هفته پنجم قلب در حال رشد از دو لوله تشکیل شده است که در وسط به هم متصل شده اند و تنه ای با چهار لوله منشعب ایجاد می کنند.
بافت قلب منقبض می شود و ممکن است با کمک سونوگرافی واژینال بتوان آن را تشخیص داد.
هفته 6 قلب جنین به طور چشمگیری تغییر کرده است - لوله اصلی قلب حلقه زده است و شکل "S" را تشکیل می دهد.
هفته 7 اتاق های پمپاژ یا بطن ها و اتاق های دریافت کننده یا دهلیزهای قلب شروع به جدا شدن و توسعه می کنند.
هفته هشتم دریچه های بین دهلیزها و بطن های قلب تشکیل می شوند.
هفته های 9 و 10 آئورت و ورید ریوی جنین تشکیل می شوند. در هفته دهم، قلب جنین به طور کامل رشد کرده است.
در طول سونوگرافی بین هفته های 18 تا 22 منبع مورد اعتماد بارداری، یک متخصص مراقبت های بهداشتی آناتومی جنین، از جمله قلب را بررسی می کند.
ضربان قلب جنین با رشد تغییر می کند. به طور کلی، نرخ 110-160 ضربه در دقیقه است.
نحوه تشخیص ضربان قلب
یک مادر باردار ممکن است جهت تشخیص ضربان قلب جنین در ماه های مختلف بارداری سونوگرافی انجام دهد. اگر فرد لکه بینی، خونریزی یا مشکلاتی در بارداری قبلی داشته باشد، پزشک ممکن است اسکن را در اوایل هفته 6 توصیه کند.
پزشک ممکن است سونوگرافی را در سه ماهه اول تجویز کند تا:
تایید بارداری و بررسی سن جنین، بررسی وجود حاملگی خارج رحمی مشکوک، ارزیابی خونریزی یا درد، بررسی تعداد جنین ها، بررسی ضربان قلب جنین، بررسی هر گونه ناهنجاری جنین یا رحم
یک متخصص مراقبت های بهداشتی می تواند ضربان قلب جنین را به روش های مختلفی تشخیص دهد، از جمله:
اسکن ترانس واژینال
در مراحل اولیه بارداری، معمولا قبل از هفته 11، سونوگرافی ترانس واژینال می تواند به بررسی ضربان قلب جنین کمک کند.
اسکن ترانس واژینال داخلی است پزشک جهت نظارت رشد جنین دستگاهی را وارد واژن می کند. با این حال، تقریباً تا هفته هفتم بارداری، تشخیص ضربان قلب جنین دشوار است.
اگر اسکن شکم تصویر واضحی از جنین ارائه نکند، اسکن ترانس واژینال نیز می تواند بعد از 11 هفته مفید باشد.
اسکن ترانس شکم
در سه ماهه دوم و سوم، اسکن ترانس شکم می تواند به ارزیابی بارداری کمک کند.
برای انجام آن، یک متخصص مراقبت های بهداشتی ژل روان کننده را در قسمت تحتانی شکم فرد باردار پخش می کند. سپس یک دستگاه اسکنر اولتراسوند دستی را روی شکم حرکت می دهند تا رحم و جنین را پیدا کنند.
در سه ماهه دوم، قلب جنین به طور کامل تشکیل شده است و متخصصان مراقبت های بهداشتی باید ضربان قلب را در اسکن ببینند.
پزشکان از سونوگرافی ترانس شکم در سه ماهه دوم یا سوم برای موارد زیر استفاده می کنند
تعیین سن و رشد جنین، بررسی چند قلویی، بررسی وضعیت جنین ، ارزیابی دهانه رحم، هر مشکلی که قبلا شناسایی شده را بررسی می کنند، بررسی مایع آمنیوتیک و جفت، ارزیابی هرگونه خونریزی یا درد ، بررسی توده های مشکوک، بررسی هر گونه نشانگر بیوشیمیایی غیر طبیعی ، بررسی یا وجود ناهنجاری های جنینی، بررسی علائم زایمان زودرس،تایید حاملگی خارج رحمی مشکوک ، ارزیابی از دست دادن بارداری، پایش ضربان قلب جنین
یک متخصص مراقبت های بهداشتی از دستگاه سنجش ضربان قلب جنین در طول زایمان برای بررسی هرگونه تغییر استفاده می کند.


