سونوگرافی سه بعدی رحم؛ سونوگرافی سه بعدی (3D USG) یک تکنیک تصویربرداری سریع در حال تکامل است که پتانسیل زیادی برای استفاده در زنان دارد. حساسیت و ویژگی آن برای تشخیص ناهنجاری های مادرزادی رحم نزدیک به 100٪ گزارش شده است که با تصویربرداری رزونانس مغناطیسی (MRI) و لاپاراسکوپی قابل مقایسه است. با 3D USG می توان یک نمای خارجی از رحم به دست آورد که به وضوح خطوط خارجی رحم را مشخص می کند و اطلاعات دقیقی در مورد شکل حفره ارائه می دهد. اگرچه USG سه بعدی ممکن است در اندومتر نازک عملکرد خوبی نداشته باشد، ترکیب آن با سونوگرافی انفوزیون نمکی (SIS) بر این مشکل غلبه می کند.
اگر سوالی در مورد ماموگرافی یا سونوگرافی دارید ویا پزشک برایتان ماموگرافی یا سونوگرافی تجویز کرده است
می توانید با ما در مرکز سونوگرافی و ماموگرافی الوند در تماس باشید.
تحقیقات نشان می دهد که 3D USG نسبت به سونوگرافی دوبعدی (2D USG) در تعیین و ترسیم ضایعات رحمی مانند فیبروم، آدنومیوز و سینشیای داخل رحمی حساس تر و اختصاصی تر است. در موارد مشکوک به بدخیمی، 3D USG عمدتا در ارزیابی اولیه بیماران استفاده می شود. اندازهگیری شاخصهای مختلف و نقشهبرداری معماری عروقی با پاور داپلر سه بعدی برای ارزیابی تودههای آدنکس پیشنهاد شدهاست.
اگرچه برخی از مطالعات امیدواری را افزایش داد، هیچ توافقی در مورد استفاده، موفقیت و محدودیتهای آن حاصل نشد. در اوروژنیکولوژی ثابت شده است که USG 3D translabial یک ابزار ارزشمند است، زیرا دسترسی فوری به صفحه محوری را فراهم می کند، که به وضوح رابطه واژن، مجرای ادرار، رکتوم و کف عضلانی لگن را نشان می دهد.
مطالعات هیچ تفاوت معنیداری را بین اندازهگیریهای 3 بعدی USG و MRI برای ارزیابی کف لگن گزارش نمیکنند. در نتیجه، اضافه کردن 3D USG به کارهای معمول زنان می تواند برای پزشکان مفید باشد، زیرا نتایج سریع و دقیقی را در یک محیط نسبتاً مقرون به صرفه ارائه می دهد.
فناوری سونوگرافی سه بعدی (3D USG) که سه دهه پیش توسعه یافته است، در ابتدا در زنان و زایمان استفاده شد. با این حال، موفقیت آن علاقه به پتانسیل آن در زنان را افزایش داد. مطالعات تا کنون نشان داده است که USG 3D می تواند یک ابزار مفید و در برخی زمینه ها، ابزاری ضروری در ارزیابی بیمار زنان و زایمان باشد.
مقالات پیشنهادی :
همانند سونوگرافی دوبعدی (2D USG)، در معاینه زنان و زایمان با USG سه بعدی، روش ترانس واژینال ارجحیت دارد. مبدل همچنان نزدیک به ناحیه مورد نظر نگه داشته می شود و یک جستجوی سریع در زاویه مورد نظر انجام می شود. داده های به دست آمده برای به دست آوردن حجم استفاده می شود. داده های ذخیره شده الکترونیکی برای نمایش سه صفحه متعامد پردازش می شوند. این تجهیزات را می توان به دلخواه چرخاند یا جابجا کرد و می توان آنها را با هم متحد کرد تا یک تصویر سه بعدی را تشکیل دهد. دستکاری داده های حجم به دست آمده برای بررسی یک ساختار خاص، مانند رندر سطح برای ارزیابی ناهنجاری های مادرزادی رحم امکان پذیر است. گزینه دیگر این است که حجم را به صورت برش مشاهده کنید، مانند توموگرافی کامپیوتری. به این تصویربرداری چند برشی می گویند. تعداد برش ها و فضای بین آنها توسط کاربر تعریف می شود.
حجم دادهها که در چند ثانیه به دست میآیند، میتوانند بعداً ذخیره و بررسی شوند. این امر زمان معاینه را کوتاه می کند و امکان دستکاری و بررسی داده ها را حتی در غیاب بیمار فراهم می کند. همچنین می توان از آن برای مشاوره با همکاران، حسابرسی و اهداف آموزشی استفاده کرد.
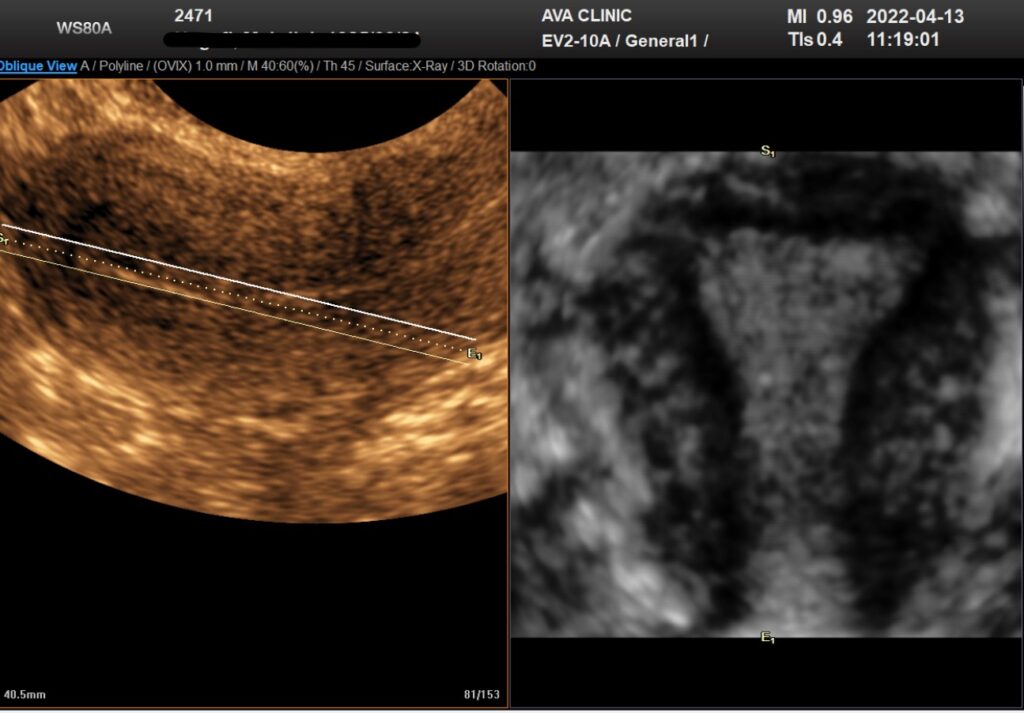
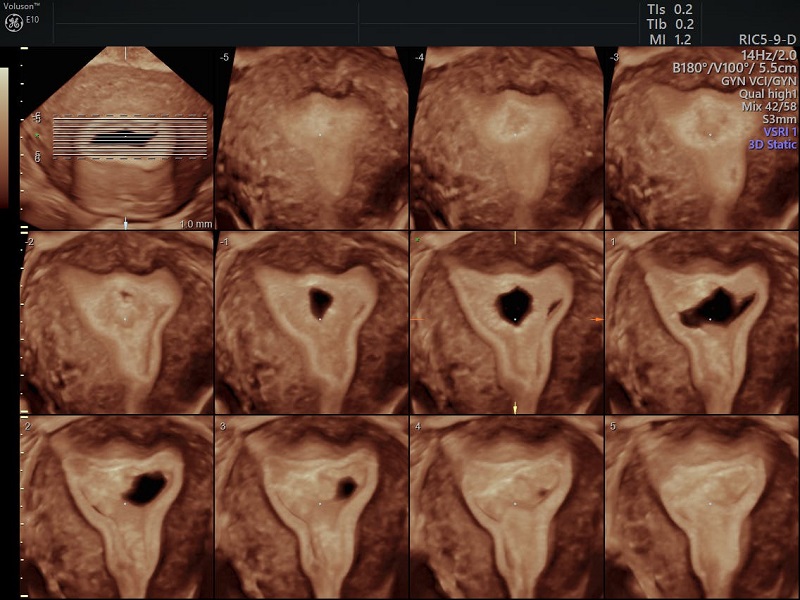
یکی از ویژگی های برجسته 3D USG توانایی آن برای به دست آوردن تصاویر در تجهیزاتی که قبلاً در دسترس نبودند با استفاده از 2D USG است. Coronal plane می تواند اطلاعات دقیقی در مورد رحم و آدنکس ارائه دهد و به ویژه در تشخیص ناهنجاری های مادرزادی رحم مفید است (شکل 1). به همین ترتیب، کف لگن را می توان به طور موثر در سطح محوری با استفاده از USG سه بعدی ارزیابی کرد. علاوه بر این، کاربر توسط این هواپیماهای معمولی محدود نمی شود. ساختن هر صفحه ای از داده های حجم به دست آمده امکان پذیر است.
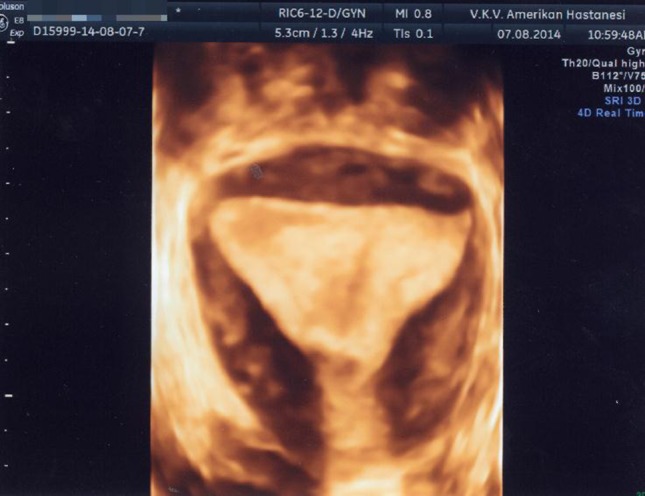
تصویر سه بعدی از رحم طبیعی. نمای تاجی هم حفره رحم و هم کانتور خارجی رحم را به وضوح نشان می دهد
مقالات پیشنهادی :
عکس رنگی رحم با بی حسی در تهران
ناهنجاریهای مادرزادی
ناهنجاری های مادرزادی رحم به دلیل رشد ناموفق و/یا ادغام مجاری مولر یا شکست در تحلیل سپتوم های رحمی واژینال ایجاد می شود. شیوع ناهنجاری های مادرزادی رحم در جمعیت عمومی 5.5 درصد، در جمعیت نابارور 8 درصد و در زنان با سقط مکرر 13.3 درصد گزارش شده است . ارتباط این ناهنجاری ها با ناباروری و پیامدهای نامطلوب بارداری به خوبی مستند شده است. Septate uterus، شایع ترین ناهنجاری رحم، با ناباروری و سقط خود به خود همراه است. نقایص یکسان سازی، یعنی رحم تک شاخ، دوشاخ و دیدلفی، خطر سقط جنین، زایمان زودرس و بد نمایشی جنین را افزایش می دهد. هنگامی که یک نقص جزئی در نظر گرفته شود، مشخص می شود که رحم کمانی باعث افزایش خطر از دست دادن سه ماهه دوم بارداری و زایمان زودرس می شود.
دو بعدی USG و هیستروسالپنگوگرافی (HSG) دو روش سنتی مورد استفاده در بررسی ناهنجاری های مادرزادی رحم بوده اند. در حالی که یک HSG با کیفیت خوب می تواند اطلاعات دقیقی در مورد حفره رحم ارائه دهد، نمی تواند کانتور خارجی رحم را ارزیابی کند. علاوه بر این، این یک روش تهاجمی است که نیاز به حضور متخصص زنان یا رادیولوژیست دارد. گاهی اوقات به متخصص بیهوشی نیاز است، زیرا ممکن است برای بیمار دردناک باشد. ساراولوس و همکاران در بررسی خود. حساسیت، ویژگی و دقت HSG در تشخیص ناهنجاری های رحمی را به ترتیب 78، 90 و 86 درصد گزارش کرد (میانگین وزنی 9 مطالعه). اخیراً، قدرت 2 بعدی USG برای تشخیص ناهنجاریهای رحمی با سونوگرافی انفوزیون نمک (SIS) افزایش یافته است، که در آن نمک نمک برای متسع کردن حفره رحم تزریق میشود. این روش اطلاعات رضایت بخشی در مورد شکل حفره می دهد. با این حال، ناتوانی آن در ارزیابی خطوط خارجی یک اشکال است. 2D SIS حساسیت 2D USG را از 56 به 93 درصد، دقت را از 84 به 97 درصد افزایش داد و ویژگی آن را در 99 درصد (میانگین وزنی 5 و 7 مطالعه به ترتیب) حفظ کرد
تصویربرداری رزونانس مغناطیسی (MRI) یک روش تصویربرداری غیر تهاجمی برای تشخیص ناهنجاری های رحمی است. می تواند هم حفره رحم و هم کانتور خارجی رحم را بررسی کند. با این حال پرهزینه، زمان بر و به طور گسترده در دسترس نیست. وجود حرکات روده در مجاورت و رحم رتروفلکس شده مانع ارزیابی MRI می شود . همیشه نمیتواند توسط رادیولوژیست با تجربه در ناهنجاریهای رحمی تفسیر شود، که میتواند دقت آن را کاهش دهد . استاندارد طلایی در تشخیص ناهنجاری های مادرزادی رحم، لاپاراسکوپی است که همزمان با هیستروسکوپی انجام می شود. علیرغم اینکه لاپاراسکوپی بسیار خاص و دقیق است، یک روش تهاجمی با عوارض احتمالی است که توجیه استفاده از آن را صرفاً برای اهداف تشخیصی دشوار می کند.
در سال های اخیر ثابت شده است که 3D USG یک ابزار بسیار قدرتمند برای تشخیص ناهنجاری های رحمی است. مهمترین مزیت USG سه بعدی برای تشخیص ناهنجاری های رحمی، توانایی آن در به دست آوردن نمای تاجی از رحم است که در USG دو بعدی به دلیل وجود لگن استخوانی امکان پذیر نیست. این نما به وضوح خطوط خارجی رحم را مشخص می کند و همچنین اطلاعات دقیقی در مورد شکل حفره ارائه می دهد. در حالت ایده آل، ضخامت آندومتر در طول معاینه باید حداقل 5 میلی متر باشد، زیرا مزایای نمای 3 بعدی تاج در اندومتر نازک تر به میزان قابل توجهی کاهش می یابد
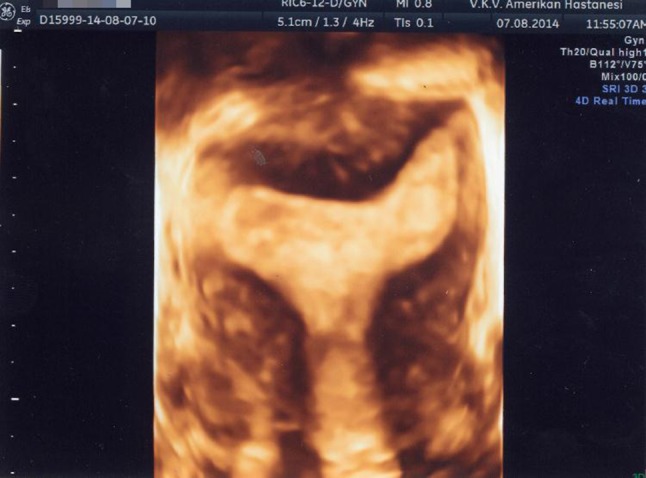
تصویر سه بعدی از رحم کمانی شکل. لطفا توجه داشته باشید که در حالی که کانتور خارجی رحم طبیعی است، فرورفتگی خفیف فوندال در حفره وجود دارد.
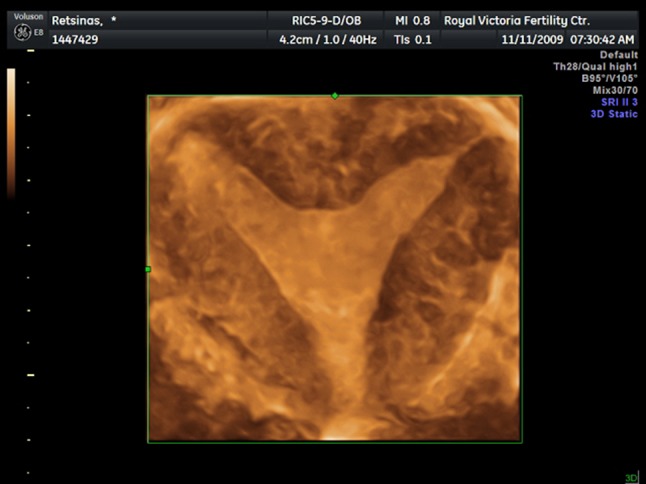
تصویر سه بعدی از رحم جدا شده. نمای تاجی به وضوح کانتور خارجی طبیعی رحم و قسمت انتهایی عمیق حفره را به تصویر می کشد.
مقالات پیشنهادی :
فایو و همکاران و گی و همکاران. در مقایسه با لاپاراسکوپی و هیستروسکوپی همزمان، 100٪ ویژگی و حساسیت را برای USG 3D، و تطابق 100 و 96٪ را گزارش کرده اند. Faivre گزارش داد که USG سه بعدی با لاپاراسکوپی تطابق بیشتری نسبت به MRI دارد. مطالعه دیگری 65 بیمار مشکوک به ناهنجاری های رحمی را با استفاده از USG 3D و MRI مورد بررسی قرار داد. درجه بالایی از تطابق بین USG 3D و MRI (شاخص کاپا 0.880) را نشان داد و اظهار داشت که تفاوت های کمی که مشاهده شد در ارزیابی قسمت های تحتانی رحم بود [8]. آتا و همکاران نشان داد که USG 3D نه تنها 100٪ با MRI برای تشخیص سپتوم رحم مطابقت دارد، بلکه اندازهگیریهای آن از طول سپتوم، عرض سپتوم و فاصله سپتوم-سروزا نیز با MRI مطابقت داشت
اخیراً استفاده از USG سه بعدی در ترکیب با SIS مورد بررسی قرار گرفته است. لودوین و همکاران در مطالعه خود روی 117 بیمار. 3D SIS، 3D USG، و 2D USG را مقایسه کرد. 3D SIS دارای دقت، حساسیت و ویژگی 100 درصدی بود و در تشخیص ناهنجاری های رحمی به طور قابل توجهی بهتر از بقیه بود. این تنها روشی بود که 100% با یافته های هیستروسکوپی و لاپاراسکوپی مطابقت داشت . یکی دیگر از مزایای 3D SIS این است که نیازی به ضخامت آندومتر از 5 میلی متر ندارد. در مطالعه دیگری بر روی 141 بیمار، SIS سه بعدی نیز 97.2 درصد برای ارزیابی کلی شکل حفره رحم، شکاف فوندال و چسبندگی های داخل رحمی حساسیت دارد. با توجه به این نتایج، نیاز به هیستروسکوپی با نگاه دوم تقریباً برطرف شده است
3D USG را می توان نه تنها برای رسیدن به تشخیص، بلکه برای بهینه سازی درمان نیز مورد استفاده قرار داد. لودوین و همکاران در طول متروپلاستی هیستروسکوپی برای سپتوم رحم، از USG ترانس رکتال سه بعدی بلادرنگ استفاده کرد. با این روش، جراح دقیقاً می داند چه مقدار سپتوم در زمان واقعی باقی مانده است. این به جلوگیری از برش های بیش از حد کمک می کند و خطر برداشتن ناقص سپتوم را کاهش می دهد
به طور خلاصه، 3D USG یک ابزار بسیار حساس و خاص برای تشخیص دقیق ناهنجاری های مادرزادی رحم است. غیر تهاجمی، سریع، قابل تکرار، به راحتی در دسترس و نسبتا مقرون به صرفه است. با گذشت زمان، این احتمال قوی وجود دارد که USG سه بعدی به استاندارد طلایی در تشخیص ناهنجاری های رحم تبدیل شود و ام آر آی را کنار بگذارد. هیستروسکوپی و لاپاراسکوپی ممکن است فقط برای اهداف درمانی استفاده شوند.
تومور خوش خیم
لیومیوم، شایع ترین تومور خوش خیم در زنان، توسط متخصص زنان نسبتاً آسان تشخیص داده می شود. با این حال، با USG 2D، تمایز یک لیومیوم زیر مخاطی از یک داخل دیواره یا تعیین ارتباط آن با حفره آندومتر می تواند چالش برانگیز باشد. این امر به ویژه در بیمارانی که مشکلات باروری، نارسایی های مکرر بارداری و خونریزی غیرطبیعی رحم دارند، اهمیت دارد. به همین ترتیب، تشخیص مرزها و محل دقیق لیومیوم های متعدد می تواند با USG 2 بعدی دشوار باشد. USG سه بعدی می تواند دقیقاً موقعیت لیومیوم ها را ترسیم کند و اجزای داخل و زیر مخاطی آنها را به تصویر بکشد. این اطلاعات هنگام تصمیم گیری بالینی بسیار ارزشمند است.
پاور داپلر سه بعدی نیز می تواند در ارزیابی کاندیدهای آمبولیزاسیون مفید باشد. اطلاعات دقیقی در مورد کشتی های جانبی ارائه می دهد که وجود آنها شانس موفقیت را کاهش می دهد
همانطور که در 2D USG، SIS قدرت تشخیصی 3D USG را بهبود می بخشد. SIS به ویژه زمانی مفید است که آندومتر نازک باشد. در این بیماران کنتراست بین آندومتر و میومتر ضعیف است و تشخیص را دشوار می کند . ابوسالم و همکاران کارایی SIS 2 بعدی، SIS سه بعدی و هیستروسکوپی را در تشخیص علت خونریزی غیرطبیعی رحم مقایسه کرد. هر سه روش بر روی همان 70 زن انجام شد. آنها حساسیت 92 درصد و ویژگی 89 درصد را برای SIS سه بعدی در تشخیص ضایعات داخل رحمی مانند میوم زیر مخاطی، پولیپ آندومتر و هیپرپلازی آندومتر گزارش کردند. این نتایج به طور قابل توجهی بهتر از SIS دو بعدی و قابل مقایسه با نتایج هیستروسکوپی تشخیصی بود
چسبندگی داخل رحمی یکی از علل شناخته شده ناباروری است. HSG و 2D SIS دو روش رایج برای تشخیص آن هستند، در حالی که هیسترئوسکوپی استاندارد طلایی است. نقش 3D USG در تشخیص به طور گسترده مورد بررسی قرار نگرفته است. یک مطالعه با مقایسه 3D USG و HSG گزارش داد که 3D USG دارای حساسیت 100٪ و HSG 66.7٪ برای تشخیص صحیح و درجه بندی چسبندگی های داخل رحمی است. HSG عمدتاً در تشخیص چسبندگی بخش تحتانی رحم شکست خورد و آنها را با انسداد کامل حفره اشتباه گرفت . احمدی تصدیق کرد که SIS سه بعدی ابزاری مفید و کم تهاجمی است.
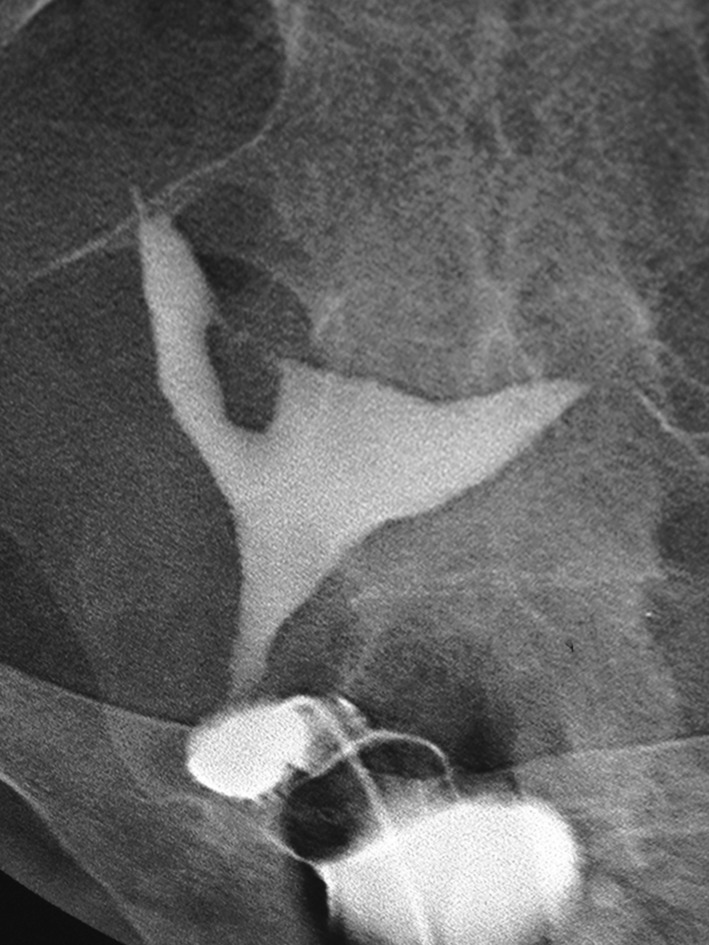
هیستروسالپنگوگرافی سینکیا داخل رحمی
نقش 3D USG در تشخیص آدنومیوز اخیراً بررسی شده است. ناحیه اتصالی، مرز مختل شده بین لایه آندومتر پایه و آندومتر در بیماران مبتلا به آدنومیوز، به وضوح در همه سطوح در USG سه بعدی قابل مشاهده است. اگزاکوتوس و همکاران گزارش داد که حساسیت 3D USG (91٪) در تشخیص آدنومیوز به طور قابل توجهی بهتر از 2D USG بود، اما ویژگی و دقت آن مشابه بود. لوسیانو و همکاران 54 زن پیش از یائسگی را که برای هیسترکتومی برنامه ریزی شده بودند با استفاده از 3D USG مورد بررسی قرار دادند و نتایج را با یافته های هیستوپاتولوژیک مقایسه کردند. آنها بیان کردند که در بیمارانی که سابقه ابلیشن آندومتر یا درمان دارویی نداشتند، وجود دو یا چند نشانگر سه بعدی USG آدنومیوز 90 درصد دقت، 92 درصد حساسیت و 83 درصد ویژگی را به همراه داشت که با نتایج MRI قابل مقایسه بود. با این حال، آنها خاطرنشان کردند که دقت USG 3D در بیمارانی که تحت ابلیشن آندومتر یا درمان دارویی قرار گرفته اند به 50 درصد کاهش یافته است. این احتمالاً به دلیل از دست دادن کنتراست در آندومتر بسیار نازک است.
دستگاه های داخل رحمی (IUD) به طور گسترده برای پیشگیری از بارداری استفاده می شود. IUDهای نامناسب یا آنهایی که در میومتر تعبیه شده اند ممکن است باعث خونریزی غیرطبیعی و درد لگن شوند. 2D USG معمولاً می تواند شفت دستگاه را نشان دهد. با این حال، ممکن است بازوهای کناری را نشان ندهد. سایه آکوستیک شفت ممکن است مشاهده موقعیت دقیق IUD در حفره را دشوار کند. علاوه بر این، دستگاههای داخل رحمی آزادکننده لوونورژسترول اجزای مسی ندارند و به سختی در حفره قرار میگیرند. نمای تاجی رحم در USG سه بعدی می تواند به وضوح کل IUD، محل آن در حفره و ارتباط آن با میومتر را نشان دهد .
سونوگرافی سه بعدی چیست؟
سونوگرافی سه بعدی یک تکنیک تصویربرداری برای تشخیص ناهنجاری های خاص در رحم و گرفتن تصویر سه بعدی از جنین است. این تکنیک اولتراسوند تصاویری از بافتهای نرم، اندامها و دیگر ساختارهای تشریحی نوزاد، درست مانند سونوگرافیهای دو بعدی، ارائه میکند. در این کار از امواج صوتی با فرکانس بالا و یک نرم افزار تصویربرداری ویژه استفاده می کند. با این حال، سونوگرافی سه بعدی دید بسیار واضح تری از جنین می دهد. از آنجایی که اولتراسوند کیفیت تصویربرداری را بهبود می بخشد، بنابراین تصویر با کیفیت بسیار واقعی تری به دست می آید.
چرا از سونوگرافی سه بعدی استفاده کنیم؟
تکنیک سونوگرافی سه بعدی به طور گسترده ای در زنان و زایمان استفاده می شود. مامایی یک تخصص پزشکی مرتبط با دستگاه تناسلی و مراقبت از نوزاد در دوران بارداری و پس از زایمان است. زنان و زایمان علمی است که به بررسی سلامت زنان و بیماری های رحمی می پردازد. اساس تشخیص اولتراسوند در این نواحی بر اساس تکنیک های کلاسیک تصویربرداری اولتراسوند دو بعدی است. در تصویربرداری زنان، سونوگرافی سه بعدی به ویژه در شناسایی ناهنجاری های رحم یا شرایط پاتولوژیک مانند رشد در پوشش رحم مفید است.
این تکنیک اولتراسوند تصاویر بسیار واقعی تری از جنین را در اختیار پزشکان و والدین قرار می دهد و مزایای آن و استفاده غیر از بارداری در حال افزایش است. تعداد فزایندهای از شواهد نشان میدهد که این رویکرد نسبت به سونوگرافی استاندارد سودمندتر است و در بسیاری از موارد در تشخیص دقیق برخی از مشکلات زنان مفید است. علاوه بر این، ممکن است دلایل مختلفی برای استفاده از سونوگرافی سه بعدی وجود داشته باشد. این علل را می توان به صورت زیر برشمرد:
تعیین وضعیت مادر و جنین در دوران بارداری
زنان دارای حاملگی کم خطر و بدون عارضه معمولاً حداقل به یک سونوگرافی حاملگی نیاز دارند. با این حال، کسانی که در سنین بالاتر باردار می شوند و دارای عوارض هستند، اغلب نیاز به سونوگرافی بیشتری دارند. به طور کلی دلایل زیادی وجود دارد که چرا سونوگرافی سه بعدی ضروری است. همچنین، از این سونوگرافی می توان برای بررسی طیف وسیعی از تغییرات در دوران بارداری استفاده کرد. این تغییرات را می توان به صورت زیر فهرست کرد:
این که آیا کودک به درستی و با سرعت مناسب رشد می کند
ضربان قلب نوزاد
اندازه گیری و بررسی اندام های اصلی نوزاد
این که آیا در رحم، تخمدان ها، دهانه رحم یا جفت مشکلی وجود دارد
تایید تعداد نوزادان در رحم
مشکلاتی که ممکن است مادر یا نوزاد داشته باشد
رشد و موقعیت کودک در رحم
آیا علائم سندرم داون وجود دارد
آیا هر گونه نقص مادرزادی وجود دارد
علاوه بر این، می توان سونوگرافی تشخیص جنسیت در سونوگرافی سه بعدی تصویربرداری انجام داد.
تشخیص ناهنجاری های مادرزادی
اگر با تشخیص دوبعدی ناهنجاری هایی مانند شکاف لب یا پای پرانتزی در جنین شناسایی شده باشد، می توان با سونوگرافی سه بعدی اطلاعات بیشتری در مورد این موارد به دست آورد. این به والدین اجازه می دهد تا در مورد سطح مشکل یاد بگیرند. با این حال، استفاده گسترده از آن اغلب برای نشان دادن واضح تر چهره یک جنین طبیعی به والدینش استفاده می شود. علاوه بر این، با اضافه شدن حرکت به این تصاویر (4 بعدی)، ساختار قلب جنین و حرکات اندام نیز قابل مشاهده است. بنابراین، نشان دادن حرکات جنین (مانند خمیازه کشیدن، لبخند زدن، باز کردن چشمان) تجربه ارزشمندی را برای والدین فراهم می کند.
علاوه بر این، این سونوگرافی برای مکان یابی تومورهای فیبروئید (فیبروم های غیر سرطانی رحم) و در برخی از بیماران، ضایعاتی که در رحم ایجاد می شوند مفیدتر است.
مقالات پیشنهادی :
تعیین چسبندگی رحم
چسبندگی رحم که به عنوان سینکیای رحم نیز شناخته می شود، می تواند بر باروری تأثیر منفی بگذارد. سونوگرافی سه بعدی در شناسایی این چسبندگی ها نسبت به روش های سنتی مانند هیستروسالپنگوگرافی (فیلم رحمی دارویی) موثرتر است. با افزایش منطقه استفاده در سال های اخیر، بسیاری از ناهنجاری های رحم با سونوگرافی سه بعدی تشخیص داده می شوند.
بررسی قرار دادن دستگاه داخل رحمی (IUD).
به طور معمول، سونوگرافی دو بعدی برای قرار دادن دستگاه در رحم استفاده می شود، اما این سونوگرافی کل IUD را به طور کامل نشان نمی دهد. از طرف دیگر سونوگرافی سه بعدی زمان معاینه را کوتاه نگه می دارد و فرصتی را برای مشاهده کل دستگاه در صفحه تاج فراهم می کند. در مطالعه منتشر شده دیگری مشخص شد که این دستگاه میزان تشخیص را در موارد درد شدید و خونریزی غیرطبیعی ناشی از IUD بهبود می بخشد.
ارائه نتایج فوری و دقیق
با در نظر گرفتن تمام مزایای سونوگرافی سه بعدی، به طور قابل توجهی توانایی تشخیص دقیق را بهبود می بخشد. مطالعات نشان داده است که اولتراسوند سه بعدی 53 درصد اطلاعات بیشتری نسبت به یافته های غیرعادی که با سونوگرافی دو بعدی استاندارد شناسایی می شود، ارائه می دهد.
چگونه سونوگرافی سه بعدی بگیریم؟
در تصویربرداری سونوگرافی دو بعدی استاندارد، تصویری که روی صفحه نمایش مشاهده میشود، شامل تصاویری از جنین یا ناحیهای خاص از اندامهای لگنی است. تنها یک تکه نازک از تصویر در یک زمان به صورت دو بعدی دیده می شود. اگرچه متخصص سونوگرافی می تواند این تصویر را تفسیر کند، اما اغلب برای افراد ناآشنا تصویر گیج کننده است. از سوی دیگر، تصاویر سونوگرافی سه بعدی شامل مجموعه ای از برش های متعدد از تصاویر دو بعدی است که برای ایجاد تصاویر واقعی در کنار هم قرار می گیرند. هیچ اقدام اضافی برای ایجاد یک تصویر سه بعدی در مقایسه با یک تصویر دو بعدی استاندارد لازم نیست. شواهد فعلی هیچ گونه اثرات نامطلوب جنینی این فناوری را نشان نمی دهد. با این حال، مزایای تصویربرداری سه بعدی یا چهار بعدی نسبت به تصویربرداری استاندارد دو بعدی هنوز به طور کامل تعریف نشده است.
برای به دست آوردن تصاویر صحیح در سونوگرافی سه بعدی، مقدمات لازم وجود دارد. این مراحل آماده سازی و فرآیند را می توان به شرح زیر فهرست کرد:
سونوگرافی بارداری را می توان زمانی انجام داد که مثانه خالی است، بنابراین نیازی به نوشیدن آب زیاد یا گرسنگی نیست.
در طول سونوگرافی، مادر باردار به پشت روی میز قرار می گیرد.
ژل روی شکم اعمال می شود و سپس پروب (مبدل) در این ناحیه حرکت داده می شود. مبدل امواج صوتی را به سمت رحم و جنین هدایت می کند و تصویری از کودک در حال رشد ارائه می دهد.
پس از اتمام فرآیند، ژل اعمال شده حذف می شود.
خطرات سونوگرافی سه بعدی
سونوگرافی دو بعدی سنتی هنوز در غربالگری مشکلات احتمالی در رحم موثر است. بنابراین، سونوگرافی سه بعدی یا چهار بعدی توصیه نمی شود مگر اینکه ضروری تشخیص داده شود. زیرا سونوگرافی سه بعدی در دوران بارداری فقط برای گرفتن تصاویر بهتر از جنین ضروری نیست. اگر بدون نظر پزشک بارها و بارها تکرار شود می تواند خطرناک باشد.
اگرچه سونوگرافی مضر گزارش نشده است، اما می تواند بافت ها را گرم کند یا حباب های کوچکی به نام کاویتاسیون ایجاد کند. با این حال، اثرات طولانی مدت گرم شدن بافت و کاویتاسیون ناشناخته است. بنابراین، اسکن اولتراسوند فقط باید در صورت نیاز پزشکی، بر اساس نسخه و توسط متخصصان آموزش دیده انجام شود.
سونوگرافی سه بعدی در چه هفته ای انجام می شود؟
سونوگرافی سه بعدی معمولا بین هفته های 24 تا 32 بارداری انجام می شود. بین هفته ها گرفته می شود با این حال، بین 26 تا 30 هفته ایده آل ترین زمان برای عکس برداری است، زیرا در این مدت کودک به اندازه کافی رشد کرده است که به درستی دیده شود. علاوه بر این، سونوگرافی سه بعدی را می توان در هر زمانی از بارداری مشاهده کرد، مانند سه ماهه اول، سه ماهه دوم یا سه ماهه سوم.
قیمت سونوگرافی سه بعدی چقدر است؟
قیمت سونوگرافی سه بعدی و قیمت سونوگرافی واژینال با توجه به سیاست قیمت بیمارستان و مراکز تصویربرداری که در آن عمل انجام می شود متفاوت است. علاوه بر این، از آنجایی که سونوگرافی دو بعدی هنوز اطلاعات خوبی در نظارت بر پیشرفت کودک ارائه می دهد، برخی از شرکت های بیمه قیمت سونوگرافی سه بعدی را پوشش نمی دهند مگر اینکه از نظر پزشکی به عنوان اجباری ذکر شده باشد.
چه زمانی جنسیت در سونوگرافی سه بعدی مشخص می شود؟
قیمت سونوگرافی سه بعدی با توجه به سیاست قیمت بیمارستان و مراکز تصویربرداری که در آن عمل انجام می شود متفاوت است. علاوه بر این، از آنجایی که سونوگرافی دو بعدی هنوز اطلاعات خوبی در نظارت بر پیشرفت کودک ارائه می دهد، برخی از شرکت های بیمه قیمت سونوگرافی سه بعدی را پوشش نمی دهند مگر اینکه از نظر پزشکی به عنوان اجباری ذکر شده باشد.
مقالات پیشنهادی :
چگونه سونوگرافی سه بعدی بگیریم؟
سونوگرافی سه بعدی مشابه سونوگرافی های دیگر است. با استفاده از ژل روی شکم مادر و حرکت دستگاه پروب اولتراسوند بر روی شکم، تصاویر سه بعدی نوزاد به دست می آید. اما هر نوع سونوگرافی تفاوت های خود را دارد. در حالی که سونوگرافی دو بعدی تصاویر مسطح تری تولید می کند، سونوگرافی سه بعدی تصاویری درست مانند عکس یک نوزاد تازه متولد شده ارائه می دهد. در سونوگرافی 4 بعدی تصویر متحرک از جنین در رحم به دست می آید.
سونوگرافی سه بعدی چه می کند؟
سونوگرافی سه بعدی به اندازه سونوگرافی دو بعدی قابل اعتماد توصیف می شود زیرا تصاویر به دست آمده از قسمت هایی تشکیل شده است که با تبدیل تصاویر سونوگرافی دو بعدی به تصاویر به دست می آیند. در حالی که برخی از سونوگرافی های خاص می توانند 45 دقیقه تا یک ساعت طول بکشند، این مدت طولانی تر از حاشیه ایمنی توصیه شده است. سونوگرافی سه بعدی هنوز هم می تواند اطلاعات بیشتری در مورد یک ناهنجاری شناسایی شده قبلی ارائه دهد. این اسکن ها می توانند به تشخیص شکاف لب کمک کنند زیرا می توانند جزئیات بیشتری را از زوایای مختلف نشان دهند. این به پزشکان کمک می کند تا برای ترمیم شکاف لب نوزاد پس از تولد، درمان را برنامه ریزی کنند.
آیا همیشه می توان در سونوگرافی سه بعدی از جنین عکس گرفت؟
ممکن است همیشه در سونوگرافی سه بعدی تصویری از جنین به دست نیاید. زیرا گاهی اوقات اگر نوزاد رو به پایین یا رو به ستون فقرات مادر باشد، دیدن صورت او دشوار است. در چنین شرایطی، اسکن مجدد (در عرض یک ساعت) به محض بازگشت نوزاد به موقعیت مناسب معمولاً موفقیت آمیز است.
سونوگرافی رنگی در بارداری 2D-3D-4D
اگرچه از داپلر سونوگرافی رنگی (داپلر رنگی) بیشتر به جای سونوگرافی 3 و 4 بعدی در بین مردم استفاده می شود، اما کاربرد اصلی آن کمک به تشخیص جهت جریان و سرعت حرکت خون در رگ با انتشار صدای با فرکانس بالا است.
انواع مختلفی از سونوگرافی ها برای پیگیری بارداری استفاده می شود. مکانیسم کار در همه سونوگرافی ها با اصل انتشار امواج صوتی و گرفتن امواج برگشتی و نمایش آنها به صورت تصویر کار می کند. به طور کلاسیک، رایج ترین سونوگرافی مورد استفاده در پیگیری بارداری، سونوگرافی دو بعدی (2 بعدی) است. در سال های اخیر، سونوگرافی های 3 و 4 بعدی (3 بعدی، 4 بعدی) به ما در رشد کودک و تشخیص بیماری ها کمک می کند.
اگرچه سونوگرافی دو بعدی تصویری دو بعدی می دهد، اما اطلاعاتی در مورد رشد، صدمات و گاهی اوقات عملکرد اندام های داخلی نوزاد می دهد.
تصویر سه بعدی نوزاد در سونوگرافی سه بعدی در بسیاری از موقعیت ها مانند رشد و ناهنجاری دست ها و پاها، ظاهر صورت و شکاف کام به ما کمک می کند.
از طرف دیگر، سونوگرافی چهار بعدی، حرکت آنی اولتراسوند سه بعدی است. با 4 بعدی، ما حرکات جنین را خیلی زودتر از 2 بعدی می بینیم. حرکات جنین خیلی قبل از اینکه مادر آن را احساس کند شروع می شود. با 4 بعدی، حرکات صورت نوزاد و گریمس، حرکات تنفسی، بلع، پلک زدن و حرکات دست و بازو ارزیابی می شود. رشد و مشکلات عصبی را می توان با ردیابی حرکات تشخیص داد.
با داپلر سونوگرافی رنگی، جریان خون در بند ناف و بند ناف، جریان خون به قلب، مغز و سایر اندام ها و ارزیابی این جریان طبیعی است.
سونوگرافی رنگی داپلر و سونوگرافی دو بعدی، سه بعدی و چهار بعدی چگونه ساخته می شود؟
بسته به ناحیه سونوگرافی و نوع سونوگرافی، آماده سازی قبل از سونوگرافی انجام می شود. اول از همه، زن باردار ما موقعیت دارد. می توان آن را به صورت واژینال یا شکمی انجام داد. پس از موقعیت یابی، ژل را روی ناحیه ای که سونوگرافی انجام می شود اعمال می شود تا تصویر بهتر به دست آید. کاوشگر اولتراسوند روی ناحیه ای که ژل اعمال می شود قرار می گیرد و تصویر گرفته می شود.
در سونوگرافی داپلر رنگی لازم است زاویه پروب با توجه به جهت جریان خون به خوبی تنظیم شود.
نواحی استفاده از سونوگرافی داپلر رنگی
داپلر رنگی به ما کمک می کند تا مشکلات بارداری، جنین و مادر را بشناسیم. بیایید آنها را فهرست کنیم:
تشخیص ترومبوز ورید عمقی و پیگیری درمان
نظارت بر جریان خون در قلب، عروق و وریدها
تشخیص عروق تنگ شده
تشخیص آنوریسم (بالون شدن در وریدها)
تشخیص جریان خون و ناهنجاری ها در قلب، مغز و سایر اندام های نوزاد
جریان خون بند ناف
تشخیص وضعیت تغذیه چندقلوها (به ویژه دوقلوهای همسان) با بررسی جریان خون
آریتمی (اختلال ریتم قلب)
مقالات پیشنهادی :
چرا سونوگرافی رنگی داپلر و سایر سونوگرافی ها انجام می شود؟
مهمترین دلیل استفاده از داپلر رنگی در دوران بارداری این است که با تشخیص هر چه زودتر مشکلاتی که ممکن است در نوزاد و مادر ایجاد شود، به جنین و مادر کمک کنیم که این فرآیند را به بهترین شکل طی کنند. در اینجا به بعضی از این مشکلات اشاره می کنیم:
ترومبوز ورید عمقی
فشار خون بالا، پره اکلامپسی و اکلامپسی
ناهنجاری های جنینی
افزایش و بزرگ شدن مایعات مغزی
IUGR (تأخیر رشد داخل رحمی)
زمان داپلر اولتراسوند رنگی
سونوگرافی رنگی داپلر در بارداری بهترین زمان برای والدین است که تعجب نکنند که نوزادشان چگونه است، زیرا منظور آنها معمولاً سونوگرافی 4 بعدی است، بهترین زمان 21-22 است. این دوره تا هفته سی و دوم است که وضعیت نوزاد بعد از هفته بعد مناسب است.
11-13 و 18-21 برای داپلرهای رنگی که برای سلامت و رشد نوزاد و مادر ساخته می شود. هفته ها خوب هستند داپلر رنگی در صورت نیاز تا زمان زایمان قابل انجام است و به ما در پیگیری نتایج تشخیص و درمان کمک می کند.
چسبندگی داخل رحمی چیست؟
داخل رحم مثل یک بادکنک می باشد که دیواره های جلویی و پشتی رحم صاف بر روی یکدیگر قرار گرفته است. جیب با بافتی به نام آندومتر پوشیده شده است. در طی قاعدگی لایه سطحی (بالایی) آندومتر ریخته می شود. هنگامی که یک زن باردار می شود، جنین در آندومتر لانه گزینی می کند. آسیب به و/یا عفونت آندومتر ممکن است به پوشش داخلی رحم آسیب برساند و باعث ایجاد چسبندگی (بافت اسکار) بین دیوارههای داخلی رحم شود که در آن دیوارهها به طور غیر طبیعی به یکدیگر میچسبند یا میچسبند.
علل احتمالی چسبندگی رحم چیست؟
شایع ترین علت چسبندگی داخل رحمی، آسیب ناشی از یک عمل جراحی شامل حفره رحم است. اتساع و کورتاژ (D&C) یک عمل جراحی سرپایی رایج است که طی آن دهانه رحم (باز شدن یا گردن رحم) کشیده می شود و محتویات بافتی رحم برداشته می شود. چسبندگی های داخل رحمی ممکن است به دنبال یک D&C که برای عوارض بارداری انجام می شود، مانند خونریزی رحمی به دنبال زایمان یا سقط جنین یا، کمتر رایج، برای مشکلات زنان و زایمان که رحم را درگیر می کند، مانند خونریزی غیر طبیعی، ایجاد شود. سایر علل احتمالی ایجاد چسبندگی که کمتر شایع هستند عبارتند از عفونت پوشش رحم (اندومتریت)، برداشتن فیبروم ها در حفره رحم، سزارین و ابلیشن آندومتر (روشی جراحی که برای آسیب عمدی به پوشش رحم استفاده می شود. برای سبک کردن دوره های قاعدگی یا حذف کامل آنها).
چه علائمی با چسبندگی رحم مرتبط است؟
بسیاری از زنان ممکن است اختلالات قاعدگی مانند غیبت، سبک یا پریودهای نادر را تجربه کنند. برخی دیگر ممکن است نتوانند به بارداری شوند و یا ممکن است سقط های مکرر داشته باشند. همچنین ممکن است در زمان زایمان به دلیل لانه گزینی غیرطبیعی جفت (پس از زایمان) دچار عوارض شوند. اگر بافت اسکار به طور جزئی یا کامل جریان خون قاعدگی را مسدود کند، چسبندگی رحم می تواند باعث درد لگن یا دوره های قاعدگی دردناک شود.
چگونه می توان چسبندگی رحم را تشخیص داد؟
چسبندگی رحم را می توان با هیستروسکوپی، هیستروسالپنگوگرام (HSG) یا سونوهیستروگرام سالین (SHG) تشخیص داد. HSG و SHG نیز تست های غربالگری مفیدی برای چسبندگی داخل رحمی هستند. HSG یک روش اشعه ایکس است که طی آن رنگی که در اشعه ایکس دیده می شود به داخل حفره رحم تزریق می شود تا شکل داخل رحم دیده شود. در طی سونوهیستروگرام سالین (SHG)، محلول آب نمکی مشابه مایع طبیعی بدن از طریق دهانه رحم به داخل رحم تزریق می شود و از دستگاه سونوگرافی برای دیدن حفره رحم استفاده می شود. در هر دو HSG و SHG، چسبندگی ها به عنوان "نقایص پر کردن" دیده می شوند، فضاهایی که مایع آزادانه در آن جریان ندارد. این روش های مطب نیازی به بیهوشی ندارند، اگرچه ممکن است از داروهای ضد التهابی غیر استروئیدی (NSAIDs) برای کاهش گرفتگی که ممکن است در طول عمل رخ دهد استفاده شود.
مقالات پیشنهادی :
چسبندگی رحم چگونه درمان می شود؟
درمان جراحی چسبندگی داخل رحمی با هدایت هیستروسکوپی توصیه می شود. برای برش بافت اسکار از یک هیستروسکوپ ویژه عملیاتی استفاده می شود. این اغلب تحت بیهوشی انجام می شود، اما در برخی شرایط ممکن است در مطب پزشک انجام شود. پس از بریدن چسبندگی ها، بسیاری از جراحان توصیه می کنند که به طور موقت وسیله ای مانند کاتتر پلاستیکی یا بالون را در داخل رحم قرار دهند تا دیواره های رحم از هم دور بماند و احتمال اصلاح چسبندگی کاهش یابد. درمان هورمونی با استروژن و گاهی NSAID ها و/یا آنتی بیوتیک ها اغلب پس از جراحی تجویز می شود تا احتمال بازگشت چسبندگی ها کاهش یابد. در موارد شدید، ممکن است نیاز به بیش از یک عمل جراحی برای از بین بردن چسبندگی باشد و گاهی از هیستروسکوپی مطب به جای بالون برای کمک به حفظ حفره طبیعی استفاده می شود.
آیا مسائل طولانی مدتی وجود دارد که باید نگران آن باشم؟
حتی پس از درمان، برخی از بیماران همچنان با پریودهای غایب یا نادر مشکل دارند. حاملگی هایی که پس از درمان رخ می دهد بیشتر با سقط جنین، زایمان زودرس، خونریزی در سه ماهه سوم بارداری و/یا چسبیدن غیر طبیعی جفت به دیواره رحم همراه است. پس از درمان، بیماران با چسبندگی خفیف تا متوسط معمولاً بازگشت عملکرد طبیعی قاعدگی را تجربه میکنند و نرخ بارداری کامل موفقیت آمیز تقریباً 70 تا 80 درصد است.
از طرف دیگر، بیمارانی که چسبندگی شدید یا تخریب گسترده پوشش آندومتر دارند، ممکن است پس از درمان، میزان حاملگی کامل تنها 20 تا 40 درصد یا کمتر باشد. زنانی که آسیب زیادی به اندومتر دارند و پس از درمان بهبود نمییابند، ممکن است گزینههای دیگری مانند فرزندخواندگی یا لقاح آزمایشگاهی (IVF) را با استفاده از «ناقل بارداری» در نظر بگیرند، جایی که زن دیگری با استفاده از تخمکهای بیمار حاملگی را برای مادر انجام میدهد.
خطرات چسبندگی
چسبندگی ممکن است:
بعد از هر نوع جراحی لگن یا شکم ایجاد می شود - افرادی که جراحی های بزرگ یا چندگانه دارند حتی بیشتر در معرض خطر هستند
عوارض بعد از عمل (نشت، عفونت زخم، خونریزی) به طور قابل توجهی در افراد مبتلا به سوراخ های مرتبط با چسبندگی ایجاد می کند. این همچنین ممکن است منجر به اقامت طولانیتر در بیمارستان شود
منجر به خطرات و عوارض دیگری از جمله انسداد روده کوچک، ناباروری و درد مزمن لگن می شود.
باعث افزایش خطر، پیچیدگی و عوارض در طی جراحی بعدی می شود.
بروز چسبندگی با افزایش اقدامات زنان و زایمان افزایش یافته است. بیش از 90 درصد از زنان پس از جراحی بزرگ زنان از چسبندگی بعد از عمل رنج می برند.
توسعه چسبندگی
هنگامی که بدن تلاش می کند خود را ترمیم کند، چسبندگی ایجاد می شود. این پاسخ طبیعی بدن بعد از:
جراحی، به ویژه جراحی شکم
عفونت
اندومتریوز
آسیب (تروما)
پرتو درمانی
چسبندگی می تواند پس از التهاب در شکم یا لگن نیز ایجاد شود.
علائم چسبندگی
اگرچه بیشتر چسبندگی ها بدون درد هستند و عوارضی ایجاد نمی کنند، چسبندگی باعث 60 تا 70 درصد انسداد روده کوچک در بزرگسالان می شود و اعتقاد بر این است که در ایجاد درد مزمن لگنی نقش دارد.
اختلال مرتبط با چسبندگی (ARD) گروهی از علائم است که ممکن است در نتیجه چسبندگی رخ دهد. فرد مبتلا به ARD معمولاً درد مزمن شکم را تجربه می کند.
چسبندگی های معمولی در چند روز اول پس از جراحی ایجاد می شوند، اما علائم می توانند ماه ها یا حتی سال ها ادامه داشته باشند. علائم ممکن است بیشتر در یک ناحیه از شکم باشد، اما اغلب عمومیت یافته، مبهم، کرامپ و دشوار است. این بدان معناست که تشخیص ARD ممکن است دشوار باشد.
مقالات پیشنهادی :
بهترین مرکز ماموگرافی دیجیتال در تهران
علائم ARD ممکن است شامل موارد زیر باشد:
درد مزمن
ناباروری
انسداد روده و ناتوانی در دفع گاز
اختلال عملکرد مثانه
درد و مشکل در اجابت مزاج
درد در حرکت مانند راه رفتن، نشستن یا دراز کشیدن در موقعیت های خاص
اختلالات عاطفی مانند افسردگی، افکار خودکشی یا ناامیدی.
سایر مشکلات روده ممکن است شامل یبوست، انسداد یا یبوست متناوب با اسهال ناشی از انسداد جزئی باشد.
زنان ممکن است مشکلات زنان و زایمان را تجربه کنند، که می تواند به مشکلات اضطراب و عزت نفس که ممکن است قبلاً توسط زنان مبتلا به این اختلال تجربه شده است، بیفزاید.
علائم ARD را می توان به عنوان نشانه ای از بیماری دیگر اشتباه گرفت. این موارد می تواند شامل مجموعه ای از تشخیص های احتمالی دیگر مانند سندرم خستگی مزمن، اندومتریوز، سندرم روده تحریک پذیر، فیبرومیالژیا، افسردگی و اضطراب باشد.
تشخیص چسبندگی
تشخیص درست درد مزمن چسبندگی بسیار مشکل است. تست های تشخیصی مانند آزمایش خون، روش های اشعه ایکس، سی تی اسکن، ام آر آی و سونوگرافی چسبندگی را تشخیص نمی دهند. هیستروسالپنگوگرافی (اشعه ایکس که داخل رحم و لوله های فالوپ را مشاهده می کند) ممکن است به تشخیص چسبندگی داخل رحم یا لوله های فالوپ کمک کند.
با توجه به علائم شما، پزشک آزمایش های تشخیصی مناسب را برای رد سایر شرایط پزشکی که ممکن است علائم مشابه داشته باشند، تجویز می کند.
اگر نتایج این آزمایشات برای پاتولوژی غیر طبیعی نرمال یا منفی باشد، ممکن است لاپاراسکوپی تشخیصی مناسب باشد. این تنها آزمایشی است که می تواند وجود چسبندگی را تایید کند. اگر چسبندگی پیدا شد، پزشک شما معمولاً میتواند آنها را در طی همان جراحی آزاد کند.
درمان چسبندگی
چسبندگی ها را می توان با جراحی باز یا لاپاروسکوپی که به چسبندگی معروف است، درمان کرد. چسبندگی ها به واسطه ی چاقوی جراحی و یا جریان الکتریکی نیز قطع می شوند.
چسبندگی باز
از آنجایی که چسبندگیها احتمالاً پس از برخی روشهای جراحی ایجاد میشوند، چسبندگی باز ممکن است ارزشمند نباشد، مگر برای رفع مشکلات جدی مانند انسداد روده.
در حدود 70 درصد موارد، عمل برداشتن چسبندگی اصلی باعث ایجاد چسبندگی بیشتر می شود. قبل از تصمیم گیری، خطرات، مزایا و جایگزین های جراحی را به طور کامل با پزشک خود در میان بگذارید.
چسبندگی لاپاراسکوپی
افرادی که علائم چسبندگی دارند ممکن است جراحی لاپاراسکوپی را در نظر بگیرند. مزیت این روش این است که فقط به یک برش کوچک نیاز است، به همین دلیل به آن "جراحی سوراخ کلید" نیز میگویند. لاپاراسکوپی روش ارجح برای انجام جراحی ناباروری است زیرا خطر ایجاد چسبندگی های جدید کاهش می یابد.
چسبندگی لاپاراسکوپی می تواند کیفیت زندگی زنان مبتلا به درد مزمن لگن را به دلیل چسبندگی به طور قابل توجهی بهبود بخشد. این روش نتایج مشابهی را با اشکال تهاجمی تر جراحی در مدیریت چسبندگی های گسترده نشان می دهد. با این حال، ممکن است زمانبر باشد (روش ممکن است دو تا چهار ساعت طول بکشد)، از نظر فنی دشوار است و خطراتی را در بر دارد. موانع چسبندگی که در زمان جراحی قرار می گیرند ممکن است تشکیلات چسبندگی را کاهش دهند.
درمان کمکی (با استفاده از محصول تجاری موجود مانند اینترکوات) پس از چسبندگی در جلوگیری از ایجاد چسبندگی داخل رحمی مفید است.
اکثر زنانی که چسبندگی لاپاراسکوپی را انتخاب می کنند:
در همان روز عمل مرخص می شوند
نیازی به بریدگی های بزرگ شکم (برش) نیست
حداقل عوارض را تجربه کنید
طی یک هفته پس از عمل به فعالیت کامل بازگردید.
درمان های غیر جراحی برای چسبندگی
جایگزین های جراحی عبارتند از:
دارو - این اغلب اولین انتخاب درمانی برای درد حاد است و بخشی از درمان درد مزمن است
ورزش
فیزیوتراپی
تغییر سبک زندگی
اگرچه داروها می توانند مفید باشند، اما داروها راه درمان نیستند. آنها می توانند عوارض جانبی ایجاد کنند یا ممکن است بی اثر باشند و اغلب پرهزینه هستند. یک متخصص درد میتواند به شما در مورد گزینههای درمانی غیرجراحی که مناسبترین گزینهها با شرایط شما هستند، توصیه کند.
مقالات پیشنهادی :
تصویربرداری سه بعدی و کف لگن
سونوگرافی سه بعدی در حال حاضر به طور فزاینده ای برای بررسی آناتومی کف لگن و برای تشخیص تغییرات مرتبط با ضربه به کف لگن پس از زایمان واژینال استفاده می شود. همچنین برای تصویربرداری از ساپورتهای پاراواژن، پرولاپس و ایمپلنتهای مورد استفاده در بازسازی کف لگن و جراحیهای ضد بی اختیاری پیشنهاد شده است. این روش امکان معاینه در صفحه کرونر از طریق مجرای ادرار و بافت اطراف مجرای ادرار را فراهم می کند، که با تکنیک های اولتراسوند دوبعدی غیرقابل دسترسی است . در حالی که مطالعات قبلی از یک رویکرد ترانس رکتال برای به دست آوردن حجم سه بعدی استفاده می کردند [55]، پیشرفت های فنی اخیر امکان استفاده از مبدل های شکمی را برای تصویربرداری ترانس لابیال/ترانس پرینال فراهم می کند که برای بیماران قابل قبول تر است. مشخص شده است که تصویربرداری اولتراسوند توموگرافی، که با سونوگرافی سه بعدی امکان پذیر است، به ویژه در تعیین کمیت میزان نقص آنی بالابر در زنانی که با علائم اختلال عملکرد کف لگن مراجعه می کنند مفید است. مطالعات آیندهنگر بیشتری در انتظار تعیین نقش تصویربرداری از کف لگن با استفاده از سونوگرافی سه بعدی در کاربرد بالینی تروما و جراحی کف لگن هستند.
طب سه بعدی و تولید مثل
پزشکی باروری شامل ارزیابی و درمان زوج های مبتلا به ناباروری است. ارزیابی اولیه سونوگرافی لگن بخش اساسی از تحقیقات زنان است و بسیاری از آسیبشناسیهایی که قبلاً ذکر شد تأثیر منفی بر باروری و اوایل بارداری دارند. فن آوری کمک باروری (ART) به درمان های پیشرفته تری که برای کمک به باردار شدن زوج ها استفاده می شود، مانند درمان IVF اشاره دارد. دو حوزه کلیدی وجود دارد که می توان از سونوگرافی استفاده کرد: برای پیش بینی پاسخ زن به تحریک تخمدان (ذخیره تخمدان) و ارزیابی شانس کاشت موفقیت آمیز جنین (پذیرش آندومتر)

