سونوگرافی غربالگری جنین چیست؟ از طریق غربالگری ژنتیکی، والدین می توانند احتمال داشتن فرزندی با نقص مادرزادی ژنتیکی مانند سندرم داون را کشف کنند. سونوگرافی همچنین در دوران بارداری برای غربالگری نقایص مادرزادی استفاده می شود. با این حال، هیچ یک از روش ها تشخیص رسمی را ارائه نمی دهد. اگر غربالگری ژنتیکی یا سونوگرافی نشان دهد که نوزاد ممکن است نقص مادرزادی داشته باشد، والدین ممکن است برای تعیین اینکه آیا نوزاد واقعاً نقص مادرزادی دارد یا خیر، آزمایش تشخیصی قبل از تولد انجام دهند.
علاوه بر درک گزینه های غربالگری ژنتیکی، سونوگرافی و تست تشخیص قبل از تولد، ممکن است اطلاعات بیشتر در مورد انواع مختلف نقایص مادرزادی، نحوه درمان یا مدیریت آنها و تاثیر آنها بر کودکان و خانواده هایشان مفید باشد. .
پزشک زنان شما احتمالاً غربالگری سه ماهه اول را برای سندرم داون ارائه می دهد. این غربالگری توسط کالج آمریکایی متخصصین زنان و زایمان (ACOG) برای همه زنان باردار توصیه می شود. به استثنای غربالگری سه ماهه اول، آزمایش ژنتیک معمولاً فقط برای خانواده هایی ارائه می شود که برای یک بیماری ژنتیکی خاص در معرض خطر هستند.
اگر سوالی در مورد ماموگرافی یا سونوگرافی دارید ویا پزشک برایتان ماموگرافی یا سونوگرافی تجویز کرده است
می توانید با ما در مرکز سونوگرافی و ماموگرافی الوند در تماس باشید.
غربالگری حامل: حتی قبل از باردار شدن، شما و همسرتان میتوانید غربالگری شوید تا مشخص شود که آیا هر کدام از شما حامل ژن برخی اختلالات ارثی هستید یا خیر. در طول آزمایش، یک نمونه خون یا نمونه بافت از داخل گونه شما گرفته می شود و مورد آزمایش قرار می گیرد. غربالگری حامل را می توان قبل یا در طول بارداری انجام داد.
غربالگری سه ماهه اول: بین هفته های 11 تا 13 بارداری، می توانید غربالگری سه ماهه اول بارداری را انجام دهید. این ارزیابی غیر تهاجمی شامل آزمایش خون و سونوگرافی جنین است. هدف از غربالگری سه ماهه اول بررسی نقایص ژنتیکی مربوط به قلب کودک شما یا سایر اختلالات ژنتیکی مانند سندرم داون است.
غربالگری سه ماهه دوم: غربالگری هایی که بین 15 تا 20 هفته انجام می شوند، گاهی اوقات به عنوان صفحه نمایش سه گانه یا چهارگانه شناخته می شوند. این آزمایشها شامل آزمایشهای خونی است که دو هورمون مرتبط با بارداری را اندازهگیری میکند و سونوگرافی برای بررسی نقصهای ژنتیکی مادرزادی. غربالگری های سه ماهه دوم نسبت به غربالگری های سه ماهه اول دقت کمتری دارند.
غربالگری سه ماهه سوم: تنها غربالگری های ارائه شده در سه ماهه سوم، بررسی های معمولی است که در هر ویزیت قبل از تولد انجام می شود، مانند آزمایش ادرار، فشار خون و اندازه گیری رحم و ضربان قلب جنین. همچنین برای تعیین اینکه آیا نوعی باکتری دارید که می تواند در حین تولد به کودک شما منتقل شود، آزمایش خواهید شد. در صورت مثبت بودن تست، در حین زایمان آنتی بیوتیک مصرف می کنید تا از انتقال باکتری به جنین جلوگیری کنید.
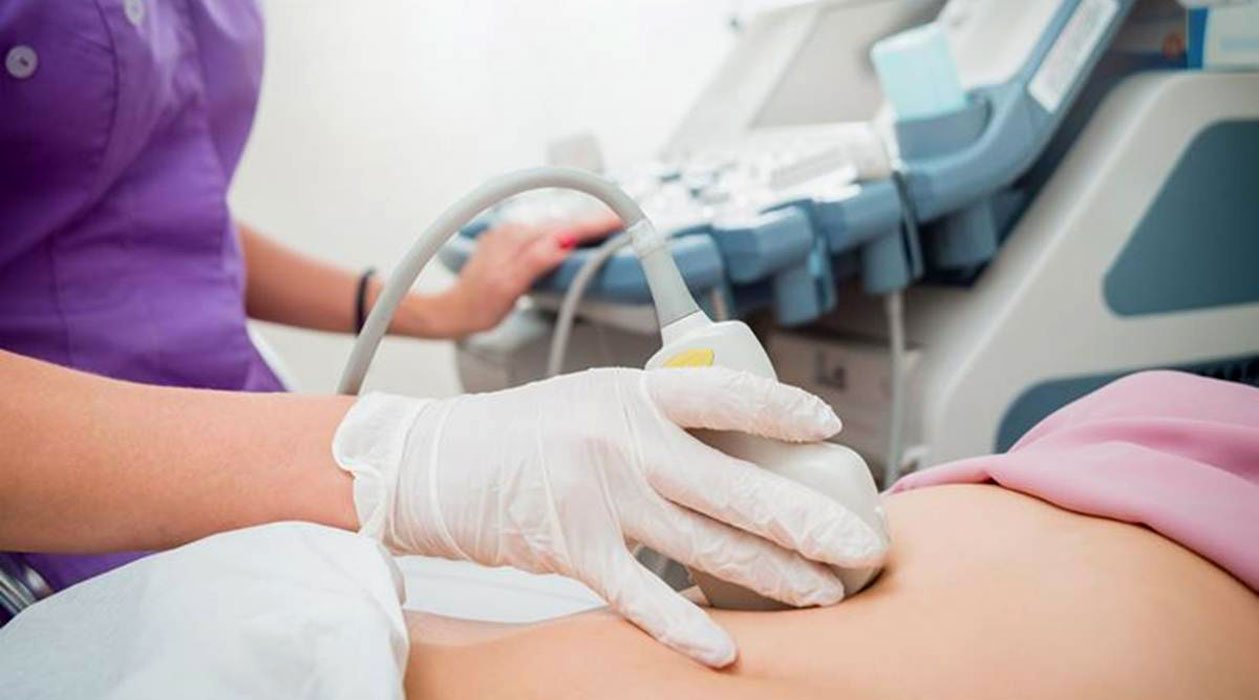
سونوگرافی غربالگری جنین
سونوگرافی معمولا در دوران بارداری برای نظارت بر رشد جنین و تعیین تاریخ زایمان استفاده می شود. همچنین همراه با غربالگری ژنتیکی برای ارزیابی خطر ابتلای نوزاد به سندرم داون و سایر نقایص مادرزادی از جمله مشکلات قلبی استفاده می شود.
هنگامی که سونوگرافی به این روش استفاده می شود، به آن اسکن نیمه شفاف یا اسکن NT می گویند. این روش زمانی انجام می شود که شما بین هفته های 11 تا 14 بارداری هستید زیرا در این مرحله از رشد، گردن کودک شما هنوز شفاف است. بنابراین، اسکن میتواند فضای خالی بافت پشت گردن نوزاد را اندازهگیری کند. اگر اسکن غیرطبیعی باشد، احتمالاً در سه ماهه اول، مایع بیشتری در پشت گردن جمع می شود.
درباره سونوگرافی غربالگری
در طول اسکن NT، یک دستگاه کوچک دستی که امواج صوتی منتشر میکند توسط پزشک روی شکم شما مالیده میشود. این امواج از جنین منعکس شده و به دستگاه سونوگرافی منعکس میشوند و تصویری روی صفحه نمایش از جنین و رحم شما ایجاد میکنند.
مقالات پیشهادی:
سونوگرافی توسط متخصص خانم در تهران
عکس رنگی رحم با بی حسی در تهران
پس از سونوگرافی غربالگری
پس از اسکن NT، متخصص زنان در مورد نتایج غربالگری با شما صحبت خواهد کرد. دانستن این نکته مهم است که گاهی اوقات، حتی نوزادانی که از سونوگرافی معمولی استفاده میکنند، ممکن است دچار نقایص مادرزادی یا اختلالات ژنتیکی شوند که قابل تشخیص نیست.

تست های تشخیصی قبل از تولد
اگر در طی هر یک از این غربالگری ها نتیجه مثبتی داشتید، نشان دهنده وجود ناهنجاری کودک شما نیست، اما به این معنی است که باید آزمایش های تشخیصی قبل از تولد را با متخصص زنان خود در میان بگذارید. این معمولا شامل آزمایشات جنینی مانند نمونه برداری از پرزهای کوریونی (CVS) یا آمنیوسنتز می شود.
آزمایشات قبل از تولد چیست و چرا اهمیت دارد؟
تست های قبل از تولد آزمایش های پزشکی هستند که در دوران بارداری انجام می دهید. آنها به ارائهدهنده مراقبتهای بهداشتی شما کمک میکنند تا وضعیت شما و نوزادتان را دریابد.
شما چندین بار در طول بارداری در معاینات مراقبت های دوران بارداری خود، چند آزمایش قبل از تولد انجام می دهید. این آزمایشها مطمئن میشوند که شما و کودکتان سالم میمانید. آزمایشهای دیگری نیز وجود دارد که در زمانهای خاصی از بارداری انجام میشود. این آزمایشات قبل از تولد بررسی می کند که آیا کودک شما مشکلات سلامتی دارد، از جمله:
نقائص هنگام تولد. اینها شرایط سلامتی هستند که در بدو تولد وجود دارند. آنها شکل یا عملکرد یک یا چند قسمت از بدن را تغییر می دهند. نقایص مادرزادی می تواند باعث مشکلاتی در سلامت کلی، نحوه رشد بدن یا نحوه عملکرد بدن شود.
شرایط ژنتیکی و کروموزومی. این شرایط به دلیل تغییر در ژن ها و کروموزوم ها ایجاد می شود. یک ژن بخشی از سلول های بدن شما است که دستورالعمل هایی را برای نحوه رشد و عملکرد بدن شما ذخیره می کند. کروموزوم ساختار سلولی است که ژن ها را نگه می دارد. شرایط ژنتیکی شامل فیبروز کیستیک (که CF نیز نامیده می شود)، بیماری سلول داسی شکل و نقایص قلبی است. یک بیماری شایع کروموزومی سندرم داون است. گاهی اوقات این شرایط از والدین به فرزند منتقل می شود و گاهی خود به خود اتفاق می افتد.
اگر سابقه بیماری خاصی در خانواده شما وجود دارد، ممکن است بخواهید با یک مشاور ژنتیک صحبت کنید. یک مشاور ژنتیک آموزش هایی دارد که به شما کمک می کند تا در مورد نقایص مادرزادی و سایر شرایط پزشکی که در خانواده ها وجود دارد و اینکه چگونه می توانند بر سلامت شما و سلامت کودک شما تأثیر بگذارند، درک کنید.
تست های غربالگری و تست های تشخیصی چیست؟
آزمایشهای غربالگری بررسی میکنند که آیا احتمال ابتلای کودک شما به یک بیماری بیشتر است یا خیر، اما با اطمینان به شما نمیگویند که آیا کودک شما این بیماری را دارد یا خیر.
آزمایشات تشخیصی به شما می گوید که آیا کودک شما وضعیت سلامتی دارد یا خیر. اگر یک آزمایش غربالگری نشان دهد که کودک شما در معرض خطر بالای یک وضعیت سلامتی است، ارائه دهنده شما ممکن است یک آزمایش تشخیصی را برای تأیید نتایج توصیه کند. برخی از تست های تشخیصی ممکن است خطراتی مانند سقط جنین برای کودک شما داشته باشد. سقط جنین زمانی است که نوزاد قبل از هفته بیستم بارداری در رحم می میرد.
نتایج آزمایش غربالگری می تواند به شما کمک کند تصمیم بگیرید که آیا می خواهید یک آزمایش تشخیصی انجام دهید یا خیر. ممکن است بخواهید بدانید که آیا کودک شما وضعیت سلامتی دارد یا خیر. اگر تصمیم به انجام یک آزمایش تشخیصی دارید، می توانید در مورد وضعیت کودک خود و نحوه مراقبت از کودک خود پس از تولد بیشتر بدانید. شما همچنین می توانید برای زایمان در بیمارستانی برنامه ریزی کنید که بتواند مراقبت های پزشکی ویژه ای را به کودک شما ارائه دهد.
در تمام دوران بارداری چه آزمایشاتی انجام می دهید؟
این آزمایشات قبل از تولد ممکن است چندین بار در طول بارداری انجام شود:
بررسی فشار خون. پزشک فشار خون شما را چک می کند تا مطمئن شود که پره اکلامپسی ندارید. پره اکلامپسی فشار خون بالایی است که می تواند بعد از هفته بیستم بارداری اتفاق بیفتد. پره اکلامپسی می تواند مشکلات جدی در دوران بارداری ایجاد کند.
آزمایش ادرار. پزشک ادرار شما را از نظر عفونت، مانند عفونت مثانه یا کلیه، و سایر شرایط مانند پره اکلامپسی بررسی می کند. وجود پروتئین در ادرار ممکن است نشانه پره اکلامپسی باشد.
آزمایشات خون پزشک خون شما را برای عفونت های خاص مانند سیفلیس، هپاتیت B و HIV بررسی می کند. آزمایش خون شما همچنین برای تعیین گروه خونی و فاکتور Rh و بررسی کم خونی استفاده می شود. کم خونی زمانی است که شما گلبول های قرمز سالم کافی برای حمل اکسیژن به بقیه بدن خود ندارید. فاکتور Rh پروتئینی است که اکثر افراد روی گلبول های قرمز خون خود دارند. اگر شما آن را نداشته باشید و کودکتان داشته باشد، می تواند باعث ایجاد بیماری Rh در کودک شما شود. درمان در دوران بارداری می تواند از بیماری Rh جلوگیری کند.
ارائه دهنده شما احتمالاً وزن شما را در هر معاینه مراقبت های دوران بارداری بررسی می کند تا مطمئن شود که مقدار مناسبی به دست می آورید.
چه آزمایش های بارداری در سه ماهه اول انجام می شود؟
ممکن است در سه ماهه اول (ماه های 1، 2 و 3) چندین آزمایش انجام دهید. با ارائه دهنده خود صحبت کنید تا بدانید کدام آزمایش برای شما مناسب است. غربالگری سه ماهه اول
غربالگری سه ماهه اول چیست؟
غربالگری سه ماهه اول شامل سونوگرافی جنین و آزمایش خون برای مادر است. این کار در سه ماهه اول بارداری، در هفته های 1 تا 12 یا 13 انجام می شود. می تواند به کشف خطر ابتلای نوزاد به نقص های مادرزادی خاص کمک کند. این شامل نقص های کروموزومی مانند سندرم داون (تریزومی 21) یا تریزومی 18 یا 13 است.
غربالگری سه ماهه اول ممکن است شامل موارد زیر باشد:
تست اولتراسوند برای شفافیت نوکال جنین (NT). در این آزمایش از سونوگرافی برای مشاهده پشت گردن نوزاد استفاده می شود. افزایش مایع یا ضخیم شدن پوست را بررسی می کند. اینها ممکن است به معنای نقص باشد.
آزمایشات خون آزمایش خون 2 ماده موجود در خون همه زنان باردار را اندازه گیری می کند:
پروتئین پلاسما مرتبط با بارداری (PAPP-A). این پروتئین در اوایل بارداری توسط جفت ساخته می شود. سطوح غیر طبیعی می تواند به معنای افزایش خطر نقص کروموزوم باشد.
گنادوتروپین جفتی انسانی (hCG). این هورمون در اوایل بارداری توسط جفت ساخته می شود. سطوح غیر طبیعی می تواند به معنای افزایش خطر نقص کروموزوم باشد.
غربالگری DNA جنین بدون سلول با این کار DNA نوزادی که در خون شما وجود دارد آزمایش می شود. کروموزوم های غیر طبیعی خاصی را بررسی می کند. همچنین می تواند نقص در کروموزوم های جنسی جنین (X یا Y) را بررسی کند. غربالگری DNA جنین بدون سلول، نقایص ساختاری مادرزادی، مانند اسپینا بیفیدا یا نقص در دیواره شکم را پیدا نمی کند.
اگر غربالگری سه ماهه اول غیر طبیعی باشد، ممکن است برای تشخیص نیاز به آزمایش بیشتری داشته باشید. این ممکن است شامل نمونه برداری از پرزهای کوریونی، آمنیوسنتز یا سونوگرافی دیگر باشد.
چرا ممکن است به غربالگری سه ماهه اول نیاز داشته باشم؟
غربالگری سه ماهه اول می تواند تشخیص دهد که آیا نوزاد ممکن است نقص مادرزادی داشته باشد یا خیر. آزمایش غربالگری معمولاً در پایان سه ماهه اول به همه زنان باردار ارائه می شود. آزمایش DNA جنین بدون سلول ممکن است برای زنان در معرض خطر، مانند زنان بالای 35 سال، ارائه شود.
خطرات غربالگری سه ماهه اول چیست؟
غربالگری سه ماهه اول شامل سونوگرافی و آزمایش خون است. اینها تست های کم خطر هستند. اما اگر آزمایشات در زمان مناسب در دوران بارداری انجام نشود، ممکن است نتایج اشتباه باشد. برای مثال، اگر تاریخ سررسید شما اشتباه محاسبه شده باشد، ممکن است این اتفاق بیفتد. این می تواند باعث نگرانی و نگرانی بی مورد برای شما و شریک زندگی تان شود.
غربالگری سه ماهه اول 100٪ دقیق نیست. این فقط یک آزمایش غربالگری است تا ببیند آیا خطر افزایش نقص مادرزادی وجود دارد یا خیر. همچنین به شما کمک می کند تا ببینید که آیا در دوران بارداری به آزمایش یا نظارت بیشتری نیاز دارید یا خیر.
نتایج مثبت کاذب می تواند مشکلی را در زمانی که کودک واقعا سالم است نشان دهد. نتایج منفی کاذب زمانی که کودک واقعاً مشکل سلامتی داشته باشد، یک نتیجه طبیعی را نشان می دهد.
چگونه برای غربالگری سه ماهه اول آماده شوم؟
برای آماده شدن برای سونوگرافی یا آزمایش خون نیازی به انجام کار خاصی ندارید.
در غربالگری سه ماهه اول چه اتفاقی می افتد؟
غربالگری سه ماهه اول معمولاً شامل آزمایشات زیر است. آنها بین هفته های 10 و 14 انجام می شوند:
تست اولتراسوند. معمولا سونوگرافی ترانس واژینال برای مشاهده نوزاد انجام می شود. در این آزمایش، یک مبدل کوچک اولتراسوند وارد واژن می شود.
آزمایش خون. خون از ورید گرفته می شود و برای تجزیه و تحلیل به آزمایشگاه فرستاده می شود. آزمایش خون بدون سلول DNA جنین ممکن است در اوایل هفته 9 انجام شود.
بعد از غربالگری سه ماهه اول چه اتفاقی می افتد؟
پس از انجام آزمایشات، برای بررسی نتایج با ارائه دهنده مراقبت های بهداشتی خود ملاقات خواهید کرد. غربالگری سه ماهه اول 100% دقیق نیست و تشخیص نمی دهد. اگر نتایج غیرطبیعی باشد، ارائهدهنده مراقبتهای بهداشتی شما در مورد آزمایشات بعدی برای تشخیص صحبت میکند. در صورت لزوم، آزمایش ژنتیک و مشاوره به شما پیشنهاد می شود.
مراحل بعدی
قبل از اینکه با آزمایش یا روش موافقت کنید، مطمئن شوید که:
نام آزمون یا روش
دلیل انجام آزمایش یا روش
چه نتایجی را باید انتظار داشت و چه معنایی دارند
خطرات و مزایای آزمایش یا روش
عوارض جانبی یا عوارض احتمالی چیست؟
زمان و مکان شما برای انجام آزمایش یا روش
چه کسی این آزمایش یا روش را انجام خواهد داد و صلاحیت آن شخص چیست
اگر آزمایش یا روش را انجام نمی دادید چه اتفاقی می افتاد
هر گونه آزمایش یا روش جایگزین که باید در مورد آن فکر کنید
چه زمانی و چگونه به نتایج خواهید رسید
اگر سؤال یا مشکلی دارید، پس از آزمون یا روش با چه کسی تماس بگیرید
چقدر باید برای آزمایش یا روش بپردازید
مقالات پیشنهادی :
الاستوگرافی با سونوگرافی چیست؟
سونوگرافی سینه چیست و چرا انجام می شود؟
غربالگری حامل برای شرایط ژنتیکی. این آزمایش غربالگری خون یا بزاق شما را بررسی میکند تا ببیند آیا شما ناقل برخی بیماریهای ژنتیکی هستید که میتواند بر جنین شما تأثیر بگذارد. اگر ناقل هستید، به این معنی است که خودتان این بیماری را ندارید، اما یک تغییر ژنتیکی دارید که می توانید آن را به کودک خود منتقل کنید. اگر هم شما و هم همسرتان ناقل یک بیماری هستید، خطر ابتلای کودک شما به این بیماری بیشتر است. غربالگری حامل را می توان قبل از بارداری یا در هفته های اولیه بارداری انجام داد. اگر نتایج نشان دهد که شما یا شریک زندگیتان ناقل بیماری هستید، ممکن است بتوانید بفهمید که آیا کودک شما این بیماری را دارد یا ناقل این بیماری است. با ارائه دهنده مراقبت های بهداشتی خود در مورد اینکه چه آزمایش های غربالگری حامل ممکن است برای شما مناسب باشد صحبت کنید.
آزمایش DNA جنین بدون سلول (که غربالگری یا آزمایش غیرتهاجمی قبل از تولد نیز نامیده می شود). این آزمایش غربالگری خون شما را از نظر DNA جنین بررسی می کند. DNA برای شرایط ژنتیکی خاصی مانند سندرم داون بررسی می شود. این آزمایش بعد از 9 هفته بارداری انجام می شود. اگر سونوگرافی نشان دهد که کودک شما ممکن است نقص مادرزادی داشته باشد یا اگر قبلاً نوزادی با نقص مادرزادی داشته اید، ممکن است ارائه دهنده شما این آزمایش را توصیه کند. اگر این آزمایش را انجام دهید، ممکن است ارائهدهنده شما انجام یک آزمایش تشخیصی مانند آمنیوسنتز را برای تأیید نتایج توصیه کند.
نمونه برداری از پرزهای کوریونی (که CVS نیز نامیده می شود). این آزمایش تشخیصی بافت جفت را بررسی می کند تا ببیند آیا کودک شما یک بیماری ژنتیکی دارد یا خیر. CVS در هفته 10 تا 13 بارداری انجام می شود. اگر بیش از 35 سال سن دارید، اگر سابقه بیماری های ژنتیکی در خانواده شما وجود داشته باشد، یا اگر غربالگری سه ماهه اول نشان می دهد که کودک شما در معرض افزایش خطر نقص مادرزادی است، ممکن است ارائه دهنده شما بخواهد CVS داشته باشید.
سونوگرافی اولیه (که سونوگرافی سه ماهه اول نیز نامیده می شود). سونوگرافی از امواج صوتی و صفحه نمایش کامپیوتر برای ایجاد تصویری از جنین در داخل رحم استفاده می کند. ارائه دهنده شما ممکن است از سونوگرافی زودهنگام برای اطمینان از باردار بودن یا تعیین تاریخ بارداری خود استفاده کند تا بدانید در طول بارداری (چند هفته) هستید.
غربالگری سه ماهه اول. این آزمایش غربالگری شامل یک آزمایش خون و یک سونوگرافی برای بررسی اینکه آیا کودک شما ممکن است در معرض خطر برخی از نقایص مادرزادی مانند سندرم داون و نقایص قلبی باشد یا خیر. این آزمایش معمولا بین هفته های 11 تا 13 بارداری انجام می شود.
چه آزمایشاتی در سه ماهه دوم انجام می شود؟
ارائه دهنده شما ممکن است این آزمایشات قبل از تولد را در سه ماهه دوم بارداری (ماه های 4، 5 و 6 بارداری) به شما پیشنهاد دهد:
غربالگری خون مادر (که به آن غربالگری چهارگانه نیز گفته می شود). این آزمایش غربالگری خون شما را بررسی می کند تا ببیند آیا کودک شما ممکن است در معرض خطر برخی از نقایص مادرزادی مانند سندرم داون باشد یا خیر. این صفحه نمایش چهارگانه نامیده می شود زیرا 4 ماده را در خون شما اندازه گیری می کند: آلفا فتوپروتئین (AFP)، استریول، گنادوستروپین جفتی انسانی (hCG) و اینهیبین A. این آزمایش بین هفته های 15 تا 22 بارداری انجام می شود.
سونوگرافی. ارائه دهنده مراقبت های بهداشتی شما سونوگرافی را بین هفته های 18 تا 22 بارداری انجام می دهد. سونوگرافی رشد و نمو کودک شما را بررسی می کند و هرگونه نقص مادرزادی را بررسی می کند.
آمنیوسنتز در طول آمنیوسنتز، نمونه ای از مایع آمنیوتیک از اطراف نوزاد گرفته می شود. این مایع برای بررسی اینکه آیا کودک شما نقص مادرزادی یا بیماری ژنتیکی دارد، آزمایش می شود. این آزمایش معمولا بین هفته های 15 تا 20 بارداری انجام می شود. اگر بیش از 35 سال سن دارید، اگر سابقه بیماری های ژنتیکی در خانواده شما وجود داشته باشد، یا اگر غربالگری سه ماهه اول نشان می دهد که کودک شما در معرض افزایش خطر نقص مادرزادی است، ممکن است پزشک از شما بخواهد که آمنیوسنتز انجام دهید.
غربالگری گلوکز این آزمایش غربالگری بررسی می کند که آیا ممکن است دیابت بارداری داشته باشید یا خیر. این نوعی دیابت است که برخی از زنان در دوران بارداری به آن مبتلا می شوند. این آزمایش را بین هفته های 24 تا 28 بارداری انجام می دهید.
مقالات پیشنهادی :
بهترین زمان برای سونوگرافی واژینال
چه آزمایشاتی در سه ماهه سوم بارداری انجام می شود؟
در سه ماهه آخر بارداری (ماههای 7، 8 و 9 بارداری)، پزشک ممکن است آزمایشی برای استرپتوکوک گروه B (که GBS نیز نامیده می شود) انجام دهد. استرپتوکوک گروه B عفونتی است که می توانید در حین تولد به نوزاد منتقل کنید. این آزمایش مایع دهانه رحم شما را بررسی می کند تا ببیند آیا GBS دارید یا خیر. این آزمایش معمولا بین هفته های 35 تا 37 بارداری انجام می شود.
شمارش ضربه چیست و چگونه آنها را انجام می دهید؟
شمارش ضربه (که شمارش حرکت جنین نیز نامیده میشود) راهی است که میتوانید تعداد دفعات حرکت کودکتان را ردیابی کنید. در حدود 5 ماهگی (هفته 20) بارداری، باید شروع به احساس حرکت کودک در شکم خود کنید. کودک شما می تواند از یک طرف به طرف دیگر بچرخد و گاهی اوقات سر به پا می شود. به ارائه دهنده خود بگویید اگر:
شما در هفته بیستم بارداری هستید و حرکت کودکتان را احساس نکرده اید.
شما نگران این هستید که کودکتان حرکت نمی کند.
شما متوجه تغییر در تعداد دفعات حرکت کودک خود می شوید، به خصوص اگر حرکت کاهش یابد.
ارائهدهنده شما ممکن است از شما بخواهد که ضربات لگد را انجام دهید تا ببیند کودک شما چه زمانی و چند وقت یکبار حرکت میکند. در اینجا 2 راه برای انجام شمارش ضربه وجود دارد:
هر روز، مدت زمانی که طول می کشد تا کودک شما 10 بار حرکت کند. اگر بیش از 2 ساعت طول کشید، به ارائه دهنده خود بگویید.
ببینید در 1 ساعت چند حرکت احساس می کنید. این کار را 3 بار در هفته انجام دهید. اگر شماره تغییر کرد، به ارائه دهنده خود بگویید.
می توانید در سه ماهه سوم بارداری خود شمارش ضربات را انجام دهید. اگر پزشک شما نگران حرکات کودک شما باشد، ممکن است آزمایشات دیگری را برای بررسی سلامت کودک شما انجام دهد.
غربالگری ژنتیکی قبل از تولد
همه زنان باید غربالگری ژنتیکی قبل از تولد را انجام دهند. بسیاری از زنان غربالگری ژنتیکی قبل از تولد را انتخاب می کنند.
این به شما بستگی دارد که آیا این آزمایش ها را دوست دارید یا خیر.
نتایج غربالگری ژنتیکی می تواند اطلاعات مهمی را ارائه دهد، اما همچنین می تواند منجر به انتخاب های دشوار شود. اگر آزمایشات نشان می داد که کودک شما یک بیماری جدی دارد، آیا بارداری را ادامه می دهید؟
آیا می خواهید این اطلاعات را بدانید تا بتوانید برای تولد نوزادی که ممکن است نیاز به مراقبت ویژه داشته باشد آماده شوید؟
اینها تصمیمات سخت و بسیار شخصی هستند. مهم نیست که چه انتخاب هایی دارید، ارائه دهنده مراقبت های بهداشتی شما در طول این فرآیند از شما حمایت می کند.
دو نوع اصلی آزمایش خون وجود دارد.
آزمایش خون استاندارد قبل از تولد، مواد شیمیایی موجود در خون را اندازه گیری می کند که احتمال نسبی ناهنجاری ها را نشان می دهد. اخیراً، آزمایشهایی در دسترس قرار گرفتهاند که قادر به تشخیص DNA نوزاد در خون مادر هستند.
هر آزمایشی که داشته باشید، باز هم یک آزمایش غربالگری است. چنین آزمایشی نمی تواند به طور قطعی وجود یا عدم وجود یک ناهنجاری را ثابت کند. این تست ها فقط شانس ها را تخمین می زنند. نتایج غیرطبیعی برای تشخیص یا اطمینان نیاز به آزمایش بیشتری دارد.
غربالگری قبل از تولد چیست؟
انواع مختلفی از آزمایش های غربالگری ژنتیکی قبل از تولد وجود دارد.
اینکه کدام نوع برای شما در دسترس است بستگی به محل زندگی شما و مدت زمان بارداری شما دارد. اگر انتخاب کنید که غربالگری ژنتیکی انجام دهید، سونوگرافی (در صورت انجام) و نمونه خون برای آزمایش علائم برخی شرایط مورد استفاده قرار می گیرد.
این ها شامل ناهنجاری های ژنتیکی (مانند تریزومی 18، سندرم داون) و نقایص لوله عصبی (مانند اسپینا بیفیدا) است.
نتایج آزمایشات غربالگری قبل از تولد یک تشخیص نیست. آنها به شما این احتمال را می دهند که کودک شما یکی از این شرایط را داشته باشد. نتایج مثبت کاذب و منفی کاذب وجود دارد، بنابراین یک غربالگری مثبت به این معنی نیست که کودک شما تحت تأثیر قرار گرفته است.
برای تشخیص صحیح، باید ارزیابی های بیشتری انجام دهید، مانند آزمایشات غیر تهاجمی قبل از تولد (که همچنین یک آزمایش غربالگری است، اما با دقت بیشتر)، یا آزمایش های تهاجمی مثل آمنیوسنتز یا نمونه برداری از پرزهای کوریونی.
این دو روش تهاجمی (که در زیر توضیح داده شده است) می توانند وجود یا عدم وجود یک بیماری و نه فقط احتمال آن را تعیین کنند.
از آنجا که آنها "تهاجمی" هستند و برای به دست آوردن سلول های جنینی نیاز به قرار دادن ابزاری در رحم دارند، خطر از دست دادن بارداری وجود دارد.
تست غیر تهاجمی قبل از تولد چیست؟
آزمایش غیر تهاجمی قبل از تولد (NIPT) یک روش نسبتا جدید و بسیار موثر برای غربالگری سندرم داون و سایر ناهنجاری های ژنتیکی مشابه است.
این یک آزمایش خون است که DNA جنین بدون سلول را که در خون مادر وجود دارد اندازه گیری می کند. همچنین میتواند برای تعیین جنسیت جنین، شناسایی وجود جنین Rh مثبت در مادر Rh منفی و تعیین برخی ناهنجاریهای ژنتیکی که از ژنهای پدر منتقل میشوند، استفاده شود.
احتمال تست ناموفق (بدون نتیجه)، منفی کاذب یا مثبت کاذب وجود دارد. این آزمایش قطعی نیست و تمام نتایج غربالگری مثبت باید با آزمایشهای تهاجمیتر تشخیصی جنینی قبل از تصمیم گیری تایید شوند.
آمنیوسنتز چیست؟
در این آزمایش، مقدار کمی مایع آمنیوتیک با یک سوزن که از طریق شکم شما وارد می شود، از رحم خارج می شود.
پزشک از سونوگرافی برای هدایت سوزن به ناحیه ای دور از نوزاد استفاده می کند. برخی از سلول های کودک در مایع وجود دارد. این ها استخراج و برای ناهنجاری های ژنتیکی آزمایش می شوند.
این آزمایش خطر سقط جنین پایین 0.5٪ -1٪ دارد. اگر جنینی دارید که ناهنجاری ژنتیکی تشخیص داده شده است، انتخاب ادامه یا خاتمه بارداری در اختیار شماست.
نمونه برداری از پرزهای کوریونی چیست؟
نمونه برداری از پرزهای کوریونیک یک آزمایش قبل از تولد است که در آن یک قطعه کوچک از بافت جفت از طریق دهانه رحم یا شکم گرفته می شود. سپس نمونه برای ناهنجاری های ژنتیکی مورد آزمایش قرار می گیرد.
این آزمایش را می توان زودتر از آمنیوسنتز انجام داد، معمولاً بین 10 تا 13 هفته. همچنین خطر سقط جنین 1-2 درصدی را به همراه دارد. خطر کمی بیشتر از آمنیوسنتز است، اما مزیت آن این است که میتوان تشخیص را زودتر در بارداری انجام داد.
شفافیت نوکال چیست؟
شفافیت نوکال مجموعه ای از مایعات زیر پوست گردن نوزاد است.
این آزمایش ضخامت سیال را اندازه گیری می کند. اگر ضخیم تر از حد طبیعی باشد، به این معنی است که کودک ممکن است به سندرم داون یا سایر ناهنجاری های ژنتیکی مبتلا باشد. این آزمایش همچنین یک تشخیص نیست، اما اندازه گیری خطر را نشان می دهد.
آزمایش تشخیصی قبل از تولد شامل آزمایش جنین قبل از تولد (قبل از تولد) برای تعیین اینکه آیا جنین دارای ناهنجاری های خاصی از جمله برخی اختلالات ژنتیکی ارثی یا خودبه خودی است یا خیر.
اندازه گیری برخی مواد در خون زن باردار به همراه سونوگرافی می تواند به تخمین خطر ناهنجاری های ژنتیکی در جنین کمک کند.
این آزمایش های خون و سونوگرافی ممکن است به عنوان بخشی از مراقبت های معمول در دوران بارداری انجام شود.
اگر نتایج این آزمایشات حاکی از افزایش خطر باشد، پزشکان ممکن است آزمایشاتی را برای تجزیه و تحلیل مواد ژنتیکی جنین انجام دهند، مانند آمنیوسنتز و نمونه برداری از پرزهای کوریونی.
آمنیوسنتز و نمونه برداری از پرزهای کوریونی تهاجمی است و خطرات بسیار کمی برای جنین دارد.
برخی از آزمایشهای تشخیصی قبل از تولد، مانند سونوگرافی و برخی آزمایشهای خون، اغلب بخشی از مراقبتهای معمول دوران بارداری هستند.
سونوگرافی و آزمایشهای خون بیخطر هستند و گاهی به تعیین اینکه آیا آزمایشهای ژنتیکی تهاجمیتر قبل از تولد (نمونهگیری از پرزهای کوریونی، آمنیوسنتز و نمونهگیری خون ناف از راه پوست) نیاز است یا خیر کمک میکنند.
معمولاً این آزمایشهای تهاجمی تر زمانی انجام میشوند که زوجها در معرض خطر افزایش فرزندی با ناهنجاری ژنتیکی (مانند نقص لوله عصبی) یا ناهنجاریهای کروموزومی (مخصوصاً زمانی که زن 35 سال یا بیشتر است) داشته باشند.
با این حال، بسیاری از پزشکان این نوع آزمایش را به همه زنان باردار پیشنهاد می کنند و هر زن باردار می تواند آن را درخواست کند. این آزمایشات خطراتی دارند، هرچند بسیار اندک، به ویژه برای جنین.
زوج ها باید خطرات را با پزشک خود در میان بگذارند و خطرات را در مقابل نیاز خود به دانستن بسنجید. به عنوان مثال، آن ها باید به این فکر کنند که آیا ندانستن نتایج آزمایش باعث اضطراب می شود و آیا دانستن اینکه یک ناهنجاری پیدا نشده است، باعث اطمینان خاطر می شود یا خیر.
آن ها باید به این فکر کنند که آیا در صورت مشاهده ناهنجاری، دنبال سقط جنین می روند یا خیر. اگر این کار را نمی کنند، باید فکر کنند که آیا هنوز می خواهند قبل از تولد از یک ناهنجاری مطلع شوند (مثلاً برای آمادگی روانی) یا اینکه دانستن آن فقط باعث ناراحتی می شود.
برای برخی از زوج ها، خطرات بیشتر از مزایای دانستن اینکه آیا نوزادشان ناهنجاری کروموزومی دارد یا خیر، بیشتر است، بنابراین آنها ترجیح می دهند آزمایش نشوند.
اگر لقاح آزمایشگاهی انجام شود، گاهی اوقات می توان اختلالات ژنتیکی را قبل از انتقال تخمک بارور شده از ظرف کشت به رحم تشخیص داد (به نام تشخیص ژنتیکی قبل از لانه گزینی).
غربالگری زن باردار
اندازه گیری سطوح برخی از مواد (به نام نشانگر) در خون میتواند به شناسایی زنانی که در معرض خطر ابتلا به مشکلاتی هستند، مانند داشتن نوزادی با نقص مغز یا نخاع (نقص لوله عصبی)، سندرم داون، سایر ناهنجاریهای کروموزومی یا برخی نادرتر کمک کند.
اختلالات ژنتیکی این آزمایشات خون هیچ خطری برای جنین ندارد. آنها میتوانند به تعیین دقیقتر خطر فردی زن برای داشتن نوزادی با ناهنجاری کمک کنند و بنابراین میتوانند به زوج کمک کنند تا مزایای آزمایشهای ژنتیکی تهاجمی قبل از تولد را ارزیابی کنند.
پزشکان معمولاً آزمایش خون را برای اندازه گیری نشانگرهای ناهنجاریهای کروموزومی به عنوان بخشی از مراقبتهای معمول دوران بارداری پیشنهاد میکنند.
با این حال، برخی از زوج ها تصمیم می گیرند هیچ آزمایشی انجام ندهند. سایر زوجها، مانند آن هایی که در معرض خطر بالای اختلالات خاص هستند، ممکن است این آزمایشهای خون را نادیده بگیرند و مستقیماً به آزمایشهای ژنتیکی تهاجمی قبل از تولد (مانند نمونهبرداری از پرزهای کوریونی یا آمنیوسنتز) ادامه دهند. اگر زنان تصمیم به نمونه برداری از پرزهای کوریونی دارند، پزشکان معمولاً به آن ها توصیه می کنند که برای اندازه گیری سطح نشانگری به نام آلفا فتوپروتئین (پروتئینی که توسط جنین تولید می شود) نیز آزمایش خون انجام دهند.
اندازه گیری سطح آلفا فتوپروتئین به پزشکان کمک می کند تا خطر نقایص مادرزادی مغز یا نخاع (نقص لوله عصبی) مانند اسپینا بیفیدا را تعیین کنند. نمونه برداری از پرزهای کوریونی این اطلاعات را نمی دهد.
نشانگرها معمولاً در هفته 10 تا 13 بارداری (غربالگری سه ماهه اول) اندازه گیری می شوند. سایر مارکرها در هفته 16 تا 18 بارداری (غربالگری سه ماهه دوم) اندازه گیری می شوند.
غربالگری سه ماهه اول
غربالگری در سه ماهه اول معمولا شامل موارد زیر است
آزمایش خون برای اندازه گیری سطح پروتئین جفت مرتبط با بارداری (تولید شده توسط جفت) و گنادوتروپین جفتی بتا در خون زن باردار
سونوگرافی برای اندازه گیری فضای پر از مایع در نزدیکی پشت گردن جنین (به نام شفافیت نوکال جنین)
آزمایش خون برای تخمین خطر ابتلا به سندرم داون انجام می شود. آنها ممکن است در حدود هفته 11 تا 14 بارداری انجام شوند.
سونوگرافی می تواند به تخمین خطر ابتلا به سندرم داون و برخی دیگر از ناهنجاری های کروموزومی کمک کند. می تواند نشان دهد که آیا فضای پشت گردن جنین بزرگ شده است یا خیر. اگر چنین باشد، خطر این ناهنجاری ها افزایش می یابد.
روش دیگر، آزمایش خون (به نام آزمایش اسید نوکلئیک جنینی بدون سلول [cfDNA]) ممکن است انجام شود.
برای این آزمایش، قطعات کوچکی از DNA جنین که به مقدار بسیار ناچیز در خون زن باردار وجود دارد، آنالیز می شود. این آزمایش میتواند خطر ابتلا به سندرم داون و برخی دیگر از ناهنجاریهای کروموزومی را در زوجهایی که در معرض خطر بالای داشتن جنین با ناهنجاریهای کروموزومی هستند، به دقت تعیین کند. این آزمایش را می توان در اوایل هفته 10 بارداری انجام داد اما می تواند بعدا نیز انجام شود. بسیاری از پزشکان این آزمایش را به همه زنان باردار پیشنهاد می کنند
غربالگری سه ماهه اول نتایج زودهنگام را ارائه می دهد. اگر نتایج غیرطبیعی باشد و زوج بخواهد، نمونه برداری از پرزهای کوریونی را می توان زودتر انجام داد تا مشخص شود که آیا سندرم داون وجود دارد یا خیر. آمنیوسنتز همچنین می تواند نشانگان داون را تشخیص دهد، اما معمولاً در اواخر بارداری انجام می شود.
یکی از مزایای غربالگری سه ماهه اول این است که با نتایج زودتر، در صورت تمایل، سقط جنین را می توان زودتر انجام داد، زمانی که ایمن تر باشد.
غربالگری سه ماهه دوم
در سه ماهه دوم، نشانگرهای خون زن باردار اندازه گیری می شود و گاهی اوقات سونوگرافی برای ارزیابی خطر ابتلای جنین به ناهنجاری های خاص انجام می شود.

نشانگرهای مهم شامل موارد زیر است:
- آلفا فتوپروتئین: پروتئینی است که توسط جنین تولید می شود
- استریول: هورمونی که از مواد تولید شده توسط جنین تشکیل می شود
- گنادوتروپین جفتی انسانی: هورمونی که توسط جفت تولید می شود
- Inhibin A: هورمونی است که توسط جفت تولید می شود
سطح آلفا فتوپروتئین در خون معمولاً در همه زنان اندازه گیری میشود، حتی زنانی که غربالگری سه ماهه اول بارداری یا نمونه برداری از پرزهای کوریونی را انجام دادهاند. سطح بالا ممکن است نشان دهنده افزایش خطر ابتلا به یکی از موارد زیر باشد:
نوزاد مبتلا به نقص لوله عصبی مغز (مانند آنسفالی) یا نخاع (مانند اسپینا بیفیدا)
نوزادی با نقص مادرزادی دیواره شکم
عوارض بارداری بعدی، مانند سقط جنین، یا نوزادی که برای سن حاملگی کوچک است (کوچک برای مدتی که بارداری طول کشیده است)، یا مرگ جنین
سونوگرافی در صورتی انجام می شود که آزمایش خون سطح غیر طبیعی آلفا فتوپروتئین را در یک زن باردار تشخیص دهد.
می تواند با انجام موارد زیر کمک کند:
- تایید طول بارداری
- تعیین اینکه آیا بیش از یک جنین وجود دارد یا خیر
- تعیین اینکه آیا جنین مرده است یا خیر
- تشخیص بسیاری از نقایص مادرزادی
سونوگرافی هدفمند با استفاده از تجهیزات با وضوح بالا در برخی از مراکز تخصصی قابل انجام است. جزئیات بیشتری را ارائه می دهد و ممکن است دقیق تر از سونوگرافی استاندارد باشد، به خصوص برای نقص های مادرزادی کوچک.
سونوگرافی هدفمند انجام شده در سه ماهه دوم می تواند به تخمین خطر ناهنجاری کروموزومی کمک کند. هدف سونوگرافی هدف شناسایی برخی نقصهای ساختاری مادرزادی است که نشاندهنده افزایش خطر ناهنجاریهای کروموزومی است.
این آزمایش همچنین میتواند تغییرات خاصی را در اندامهایی که بر عملکرد تأثیر نمیگذارند، اما ممکن است نشاندهنده افزایش خطر ناهنجاریهای کروموزومی باشد، تشخیص دهد. با این حال، نتایج طبیعی لزوماً به این معنی نیست که خطر ناهنجاری کروموزومی وجود ندارد.
اگر نتایج سونوگرافی طبیعی باشد، احتمال بروز مشکل در جنین کمتر است، اما شرایط خاصی مانند نقص لوله عصبی همچنان امکان پذیر است. بنابراین، چه نتایج سونوگرافی طبیعی باشد یا نه، بسیاری از پزشکان آمنیوسنتز را به همه زنان پیشنهاد می کنند.
در صورت نیاز به آزمایشات بیشتر آمنیوسنتز انجام می شود. پزشکان را قادر می سازد تا سطح آلفا فتوپروتئین را در مایعی که جنین را احاطه کرده است (مایع آمنیوتیک) اندازه گیری کنند، کروموزوم های جنین را تجزیه و تحلیل کنند و تعیین کنند که آیا مایع آمنیوتیک حاوی آنزیمی به نام استیل کولین استراز است یا خیر. دانستن سطح آلفا فتوپروتئین و اینکه آیا استیل کولین استراز وجود دارد یا خیر، به پزشکان کمک می کند تا خطر را بهتر ارزیابی کنند.
سطح بالای آلفا فتوپروتئین یا وجود استیل کولین استراز در مایع آمنیوتیک نشان می دهد:
- نقص لوله عصبی
- ناهنجاری در ساختار دیگری مانند مری، کلیه ها یا دیواره شکم
- سطح بالای آلفا فتوپروتئین به علاوه استیل کولین استراز در مایع آمنیوتیک نشان دهنده خطر بالا
مقالات پیشنهادی :
نقص لوله عصبی، مانند آنسفالی یا اسپینا بیفیدا
گاهی اوقات نمونه مایع آمنیوتیک با خون جنین آلوده می شود. این خون ممکن است سطح آلفا-فتوپروتئین را حتی زمانی که جنین دارای ناهنجاری نیست، افزایش دهد و تفسیر نتایج را سخت کند. در چنین مواردی ممکن است جنین هیچ گونه ناهنجاری نداشته باشد.
غربالگری برای ناهنجاری های کروموزومی
آزمایش خون برای اندازه گیری نشانگرهای دیگر (استریول و گنادوتروپین جفتی بتا انسانی) می تواند به تخمین خطر ابتلا به سندرم داون و سایر ناهنجاری های کروموزومی کمک کند.
این آزمایش ممکن است برای زنانی که غربالگری سه ماهه اول را انجام داده اند ضروری نباشد. اندازه گیری استریول و گنادوتروپین جفتی بتا انسان به اضافه آلفا فتوپروتئین غربالگری سه گانه نامیده می شود. اینهیبین A نیز ممکن است اندازه گیری شود. اندازه گیری این چهار نشانگر را غربالگری چهارگانه می گویند.
غربالگری سه گانه یا چهارگانه در حدود هفته 15 تا 20 بارداری انجام می شود. می تواند به تخمین خطر ابتلا به سندرم داون در جنین کمک کند. نتایج غربالگری چهارگانه تقریباً در 80 درصد موارد سندرم داون غیر طبیعی (مثبت) است. غربالگری سه گانه تقریباً به همان اندازه موارد را تشخیص می دهد. اگر خطر ابتلا به سندرم داون زیاد باشد، آمنیوسنتز در نظر گرفته می شود.
آزمایش اسید نوکلئیک جنین [cfDNA] بدون سلول (آزمایش خون) ممکن است به جای آزمایش سه گانه یا چهارگانه انجام شود. برای این آزمایش قطعات کوچکی از DNA جنین در خون زن باردار آنالیز می شود.
غربالگری ترکیبی سه ماهه اول و دوم بارداری
برای دقیقترین نتایج، هر دو گروه آزمایش - تستهای سه ماهه اول و تستهای سه ماهه دوم - انجام میشوند و نتایج هر دو با هم تجزیه و تحلیل میشوند. تا زمانی که نتایج سه ماهه دوم در دسترس نباشد، نتایج به زوج داده نمی شود. با این حال، اگر زوجها زودتر اطلاعاتی را بخواهند، میتوانند نوعی غربالگری را درخواست کنند که در طول سه ماهه اول نتایج را ارائه دهد.
سپس غربالگری در سه ماهه دوم به میزان خطر نشان داده شده توسط نتایج غربالگری سه ماهه اول بستگی دارد:
خطر بالا: آزمایش تهاجمی (نمونه برداری از پرزهای کوریونی یا آمنیوسنتز) بدون انجام غربالگری سه ماهه دوم (آزمایش خون برای اندازه گیری سطوح آلفا فتوپروتئین، استریول، گنادوتروپین جفتی بتا انسانی و گاهی اوقات اینهیبین A در مادر) ارائه می شود.
خطر متوسط: غربالگری سه ماهه دوم ارائه می شود.
کم خطر: غربالگری سه ماهه دوم برای سندرم داون ارائه نمی شود زیرا خطر سه ماهه اول بسیار پایین است.
اگر نتایج غربالگری سه ماهه اول، سه ماهه دوم یا ترکیبی غیرطبیعی باشد، ممکن است برای تایید قطعی تشخیص، نمونه برداری آمنیوسنتز یا کوریونی ارائه شود. برخی از زوجها ممکن است آزمایشهای بیشتری را با آنالیز DNA بدون سلول (cf DNA) انجام دهند. با این حال، نتایج تجزیه و تحلیل cfDNA قطعی نیست. همچنین، آزمایش cfDNA ممکن است بسیار گران باشد و ممکن است آزمایش قطعی را به تاخیر بیندازد.
زوج ها باید به خاطر داشته باشند که آزمایش های غربالگری همیشه دقیق نیستند. آنها ممکن است ناهنجاری ها را از دست بدهند، یا ممکن است ناهنجاری ها را در زمانی که هیچ کدام وجود ندارند نشان دهند.
مراحل تشخیص قبل از تولد
برای تشخیص ناهنجاری های ژنتیکی و کروموزومی در جنین می توان از چندین روش استفاده کرد. همه آنها به جز سونوگرافی، تهاجمی هستند (یعنی نیاز به قرار دادن ابزاری در بدن دارند) و خطر کمی برای جنین دارند.
سونوگرافی
سونوگرافی معمولا در دوران بارداری انجام می شود. هیچ خطر شناخته شده ای برای زن یا جنین ندارد. سونوگرافی می تواند کارهای زیر را انجام دهد:
- طول بارداری را تایید کنید
- جفت را پیدا کنید
- زنده بودن جنین را مشخص کنید
- تعداد جنین ها را مشخص کنید
بعد از ماه سوم، نقایص ساختاری مشخصی از جمله مغز، نخاع، قلب، کلیه ها، معده، دیواره شکم و استخوان ها را شناسایی کنید.
در سه ماهه دوم، نقایص ساختاری را شناسایی کنید که نشان دهنده افزایش خطر ناهنجاری کروموزومی در جنین است (به نام سونوگرافی هدفمند)
هنگامی که یک زن باردار نتایج غیرطبیعی در آزمایش خون قبل از تولد یا سابقه خانوادگی نقایص مادرزادی (مانند نقایص مادرزادی قلب یا شکاف کام و لب) داشته باشد، اغلب از سونوگرافی برای بررسی ناهنجاری های جنین استفاده می شود.
با این حال، نتایج طبیعی یک نوزاد طبیعی را تضمین نمی کند زیرا هیچ آزمایشی کاملا دقیق نیست. نتایج سونوگرافی ممکن است نشان دهنده ناهنجاری های کروموزومی در جنین باشد، اما سونوگرافی نمی تواند مشکل خاصی را تشخیص دهد. در چنین مواردی، آمنیوسنتز ممکن است توصیه شود.
سونوگرافی قبل از نمونه برداری از پرزهای کوریونی و آمنیوسنتز برای تایید طول بارداری انجام می شود تا این اقدامات در زمان مناسب در دوران بارداری انجام شود. در طی این روشها، سونوگرافی برای نظارت بر جنین و هدایت قرار دادن وسایل مورد استفاده قرار میگیرد.
در برخی از مراکز پزشکی تخصصی می توان سونوگرافی هدفمند با استفاده از تجهیزات با وضوح بالا انجام داد. برای این آزمایش، متخصصان جنین را به دقت ارزیابی می کنند تا نقایص ساختاری را که نشان دهنده افزایش خطر ناهنجاری کروموزومی است بررسی کنند.
سونوگرافی هدفمند می تواند جزئیات بیشتری نسبت به سونوگرافی معمولی ارائه دهد. بنابراین، این آزمایش ممکن است ناهنجاریهای کوچکتر را تشخیص دهد و ناهنجاریها را میتوان زودتر، دقیقتر یا هر دو مشاهده کرد.
آمنیوسنتز
یکی از رایج ترین روش ها برای تشخیص ناهنجاری ها قبل از تولد، آمنیوسنتز است. اغلب به زنان بالای 35 سال پیشنهاد میشود، زیرا در مقایسه با زنان جوانتر در معرض خطر بیشتری برای داشتن جنین با ناهنجاریهای کروموزومی هستند.
با این حال، بسیاری از پزشکان این آزمایش را به همه زنان باردار پیشنهاد می کنند و هر زن باردار می تواند آن را درخواست کند، حتی اگر خطر او بالاتر از حد طبیعی نباشد.
در این روش نمونه ای از مایعی که جنین را احاطه کرده است (مایع آمنیوتیک) برداشته و آنالیز می شود. آمنیوسنتز معمولاً در هفته 15 بارداری یا بعد از آن انجام می شود.
مایع حاوی سلول هایی است که توسط جنین ریخته شده است. این سلول ها در آزمایشگاه رشد می کنند تا بتوان کروموزوم های موجود در آنها را تجزیه و تحلیل کرد.
آمنیوسنتز پزشکان را قادر می سازد تا سطح آلفا فتوپروتئین (پروتئینی که توسط جنین تولید می شود) در مایع آمنیوتیک اندازه گیری کنند.
این اندازه گیری با اطمینان بیشتری نسبت به اندازه گیری این سطح در خون زن نشان می دهد که آیا جنین نقص مغزی یا نخاعی دارد یا خیر.
قبل از انجام عمل، سونوگرافی برای ارزیابی قلب جنین، تایید طول بارداری، تعیین محل جفت و مایع آمنیوتیک و تعیین تعداد جنین انجام می شود.
پزشک یک سوزن را از طریق دیواره ی شکم وارد مایع آمنیوتیک می کند. گاهی اوقات ابتدا از یک بی حس کننده موضعی برای بی حس کردن محل استفاده می شود. در حین عمل، سونوگرافی انجام می شود تا بتوان جنین را زیر نظر گرفت و سوزن را در جای خود هدایت کرد. مایع خارج می شود و سوزن خارج می شود.
گاهی اوقات، مایع آمنیوتیک حاوی خون جنین است. چنین خونی ممکن است سطح آلفا فتوپروتئین را افزایش دهد و تفسیر نتایج را سخت کند.
اگر زنان دارای خون Rh منفی باشند، پس از عمل به آنها گلوبولین ایمنی Rho(D) داده می شود تا از تولید آنتی بادی برای فاکتور Rh جلوگیری شود. هنگامی که زنی با خون Rh منفی، جنینی با خون Rh مثبت دارد (به نام ناسازگاری Rh)، اگر خون جنین با خون او تماس پیدا کند، ممکن است این آنتی بادی ها را تولید کند، همانطور که در طول آمنیوسنتز ممکن است اتفاق بیفتد. این آنتی بادی ها می توانند در جنین دارای خون Rh مثبت مشکلاتی ایجاد کنند. در صورتی که پدر خون Rh منفی داشته باشد نیازی به تزریق نیست زیرا در چنین مواقعی جنین همیشه خون Rh منفی دارد.
آمنیوسنتز به ندرت برای زن یا جنین مشکل ایجاد می کند.
موارد زیر ممکن است رخ دهد:
- درد: برخی از زنان تا یک یا دو ساعت بعد احساس درد کمی دارند.
- لکه بینی خون یا نشت مایع آمنیوتیک از واژن: حدود 1 تا 2 درصد از زنان این مشکلات را دارند، اما این مشکلات مدت زیادی طول نمی کشد و معمولاً بدون درمان متوقف می شود.
- سقط جنین: احتمال سقط جنین به دلیل آمنیوسنتز حدود 1 در 500 تا 1000 است.
- صدمات ناشی از سوزن به جنین: این آسیب ها بسیار نادر هستند.
- آمنیوسنتز معمولاً زمانی انجام می شود که زنی دوقلو یا حتی جنین های بیشتری باردار باشد.
نمونه برداری از پرزهای جفتی
در نمونه برداری از پرزهای کوریونیک، پزشک نمونه کوچکی از پرزهای کوریونی را که برجستگی های کوچکی هستند که بخشی از جفت را تشکیل می دهند، برمی دارد. این روش برای تشخیص برخی اختلالات در جنین معمولا بین هفته های 10 تا 12 بارداری استفاده می شود.
بر خلاف آمنیوسنتز، نمونه برداری از پرزهای کوریونی پزشکان را قادر به گرفتن نمونه مایع آمنیوتیک نمی کند. در نتیجه، پزشکان نمی توانند سطح آلفا فتوپروتئین در مایع آمنیوتیک را برای بررسی نقص های مغز و نخاع (نقص لوله عصبی) اندازه گیری کنند. پزشکان ممکن است پیشنهاد کنند که آمنیوسنتز یا آزمایش خون برای اندازه گیری آلفا فتوپروتئین در اواخر بارداری برای بررسی این نقایص انجام شود.
مزیت اصلی نمونه برداری از پرزهای کوریونی این است که نتایج آن در بارداری خیلی زودتر از آمنیوسنتز در دسترس است. بنابراین، در صورت عدم تشخیص ناهنجاری، اضطراب زوج می تواند زودتر برطرف شود. اگر ناهنجاری زودتر تشخیص داده شود و زوجین تصمیم به خاتمه بارداری داشته باشند، می توان از روش های ساده تر و ایمن تر استفاده کرد. همچنین، تشخیص زودهنگام یک ناهنجاری ممکن است به زوجین زمان بیشتری بدهد تا برای تولد فرزندی با نیازهای خاص پزشکی آماده شوند.
قبل از نمونه برداری از پرزهای کوریونی، سونوگرافی برای تعیین زنده بودن جنین، تایید طول بارداری، بررسی ناهنجاری های آشکار و تعیین مکان جفت انجام می شود.
نمونهای از پرزهای کوریونی را میتوان از طریق دهانه رحم (از طریق ترانسسرویکس) یا دیواره شکم (از طریق شکم) برداشت.
از طریق دهانه رحم: زن به پشت دراز می کشد در حالی که باسن و زانوهایش خم شده است، معمولاً برای معاینه لگن توسط رکاب های پاشنه یا زانو حمایت می شود.
پزشک یک لوله نازک و انعطاف پذیر (کاتتر) را از طریق واژن و دهانه رحم وارد جفت می کند. برای اکثر زنان، این روش بسیار شبیه به تست پاپانیکولائو (پاپ تست) است، اما تعداد کمی از زنان آن را ناراحتکنندهتر میدانند. این روش را نمی توان در زنانی که عفونت تناسلی فعال دارند (مانند تبخال تناسلی یا سوزاک) استفاده کرد.
از طریق دیواره شکم: پزشک ناحیه ای از پوست روی شکم را بیهوش می کند و سوزنی را از طریق دیواره شکم وارد جفت می کند. اکثر زنان این روش را دردناک نمی دانند. اما برای برخی از زنان، ناحیه بالای شکم تا یک یا دو ساعت بعد کمی درد می کند.
برای هر دو روش، پزشکان از سونوگرافی برای راهنمایی آن ها استفاده می کنند، زیرا آنها کاتتر یا سوزن را وارد می کنند و نمونه بافت را با یک سرنگ ساکشن می کنند. سپس نمونه برای تجزیه و تحلیل ارسال می شود. بسیاری از زنان برای یک یا دو روز پس از هر یک از این روش ها لکه بینی خفیف دارند.
پس از نمونه برداری از پرزهای کوریونی، به زنانی که خون Rh منفی دارند و آنتی بادی برای فاکتور Rh ندارند، گلوبولین ایمنی Rho(D) تزریق می شود تا از تولید آنتی بادی برای فاکتور Rh جلوگیری شود. هنگامی که زنی با خون Rh منفی، جنینی با خون Rh مثبت دارد (به نام ناسازگاری Rh)، در صورت تماس خون جنین با خون او ممکن است این آنتی بادی ها را تولید کند، همانطور که در طول نمونه برداری از پرزهای کوریونی ممکن است اتفاق بیفتد. این آنتی بادی ها می توانند مشکلاتی را در جنین ایجاد کنند. در صورتی که پدر خون Rh منفی داشته باشد نیازی به تزریق نیست زیرا در چنین مواقعی جنین همیشه خون Rh منفی دارد.
خطرات نمونه برداری از پرزهای کوریونی با خطر آمنیوسنتز قابل مقایسه است. شایع ترین خطر سقط جنین است که در حدود 1 در 500 عمل رخ می دهد.
به ندرت، تشخیص ژنتیکی پس از نمونه برداری از پرزهای کوریونی نامشخص است و ممکن است آمنیوسنتز ضروری باشد. به طور کلی، دقت این دو روش قابل مقایسه است.
مقالات پیشنهادی :
نمونه گیری خون ناف از راه پوست
در نمونه گیری خون از طریق پوست (از طریق پوست)، پزشک ابتدا ناحیه ای از پوست روی شکم را بی حس می کند. پزشک با هدایت سونوگرافی، سوزنی را از طریق دیواره شکم و رحم وارد بند ناف می کند. نمونه ای از خون جنین برداشته و آنالیز می شود و سوزن خارج می شود. نمونه گیری از راه پوست از طریق پوست یک روش تهاجمی است. ممکن است در حدود 1 از 100 روش باعث سقط جنین شود.
در گذشته، زمانی که نیاز به تجزیه و تحلیل سریع کروموزوم بود، از نمونه گیری خون ناف از راه پوست استفاده میشد، بهویژه در اواخر بارداری که سونوگرافی ناهنجاریهایی را در جنین تشخیص داد.
با این حال، این روش در حال حاضر به ندرت برای این منظور استفاده می شود. در عوض، پزشکان ژنهای موجود در سلولهای مایع آمنیوتیک (که در طول آمنیوسنتز به دست میآیند) را تجزیه و تحلیل میکنند یا بخشی از جفت را (که در طول نمونهبرداری از پرزهای کوریونی به دست میآیند) تجزیه و تحلیل میکنند. این آزمایش ها خطر کمتری دارند و نتایج را سریعتر ارائه می دهند.
در حال حاضر، گاهی اوقات زمانی که پزشکان مشکوک به کم خونی جنین هستند، نمونه گیری از طریق پوست از طریق پوست انجام می شود. اگر جنین کم خونی شدید داشته باشد، می توان خون را در حالی که هنوز در بند ناف قرار می دهد از طریق سوزن به جنین تزریق کرد.
آزمایش ژنتیک قبل از لانه گزینی
هنگامی که لقاح آزمایشگاهی (لوله آزمایش) انجام می شود، پزشکان گاهی اوقات می توانند اختلالات ژنتیکی را در جنین قبل از انتقال به رحم زن تشخیص دهند. آزمایش ژنتیک قبل از لانه گزینی نیاز به تخصص فنی دارد و هزینه بالایی دارد. این آزمایشها عمدتاً برای زوجهایی استفاده میشود که در معرض خطر بالای بچه دار شدن با برخی اختلالات ژنتیکی (مانند فیبروز کیستیک) یا ناهنجاریهای کروموزومی هستند. با این حال، تکنیکهای جدیدتر ممکن است هزینهها را کاهش داده و آزمایشها را به طور گستردهتری در دسترس قرار دهند.
اینکه آیا استفاده روتین از آزمایش ژنتیکی قبل از لانه گزینی برای غربالگری جنین ها از نظر ناهنجاری های کروموزومی، شانس بارداری موفق را افزایش می دهد، بحث برانگیز است.
مقالات پیشنهادی :
آنچه باید در مورد بارداری دوقلو بدانید
حاملگی دو قولویی
لقاح زمانی اتفاق می افتد که اسپرم یک تخمک را ظرف چند روز پس از تخمک گذاری بارور می کند. چرخه های قاعدگی به طور متوسط 28 روز است و تخمک گذاری معمولاً در اواسط سیکل اتفاق می افتد - حدود روز 14. تخمدان یک زن به طور معمول یک تخمک را در طول تخمک گذاری آزاد می کند.
بارداری دوقلو به دو صورت ممکن است رخ دهد:
دوقلوهای برادر: زمانی که یک یا هر دو تخمدان در طول تخمک گذاری بیش از یک تخمک آزاد می کنند و هر تخمک بارور شده و در رحم کاشته می شود.
دوقلوهای همسان: زمانی که یک تخمک بارور شده به دو جنین یکسان تقسیم می شود.
دوقلوهای همسان نادرتر از دوقلوهای همسان هستند.
چه چیزی شانس بارداری دوقلو را افزایش می دهد؟
بارداری دوقلو در افرادی که:
بالای 35 سال سن دارند
سابقه خانوادگی دوقلو داشته باشید
یک شریک با دوقلو داشته باشید
باردار شدن از طریق لقاح آزمایشگاهی (IVF)
اولین علامت قطعی هر بارداری فقدان پریود است. اگرچه ممکن است مدتی طول بکشد تا متوجه شوید دوقلو دارید، اما برخی از شاخصها وجود دارد.
علائم
زنان باردار دوقلو علائم طبیعی یک بارداری را دارند، اما اغلب آنها بارزتر هستند.
به عنوان مثال، اگر دوقلو باردار هستید، سطح گنادوتروپین جفتی انسانی (hCG) شما سریعتر و بیشتر از یک بارداری منفرد افزایش مییابد. مقدار بیشتر این هورمون حالت تهوع را شدیدتر می کند. خستگی و حساسیت سینه از دیگر علائم سه ماهه اول بارداری است که ممکن است بدتر از بارداری یک جنین باشد.
علاوه بر این، وزن بیشتری اضافه خواهید کرد، که با پیشرفت بارداری فشار بیشتری به بدن شما وارد می کند و می تواند باعث علائم شدیدتر مانند تورم و بدن درد شود.
اولین بازدید از ارائه دهنده مراقبت های بهداشتی
به طور طبیعی باردار شوید، اولین ویزیت OB شما معمولاً در پایان سه ماهه اول بارداری شما انجام می شود. اگر از طریق IVF باردار شوید، ممکن است زودتر به پزشک خود مراجعه کنید. در هر صورت، اولین معاینه اصلی معمولاً در پایان سه ماهه اول (حدود 9 تا 12 هفته) انجام می شود، حتی اگر زودتر از این به ارائه دهنده مراقبت های بهداشتی خود مراجعه کرده باشید. این ملاقات ممکن است زمانی باشد که متوجه شوید دوقلو دارید.
در طول این قرار ملاقات، ارائهدهنده مراقبتهای بهداشتی شما سابقه سلامتی شما را بررسی میکند، معاینات فیزیکی و لگنی را انجام میدهد و یک مرور کلی برای درمان در دوران بارداری ارائه میدهد. تهیه لیستی از سوالات برای پرسیدن از ارائه دهنده مراقبت های بهداشتی به شما کمک می کند تا آنها را به خاطر بسپارید.
اغلب زنان اولین سونوگرافی جنین خود را نیز برای بررسی ضربان قلب و آناتومی خود انجام می دهند. ارائه دهنده مراقبت های بهداشتی شما آزمایش های دیگری را برای بررسی ناهنجاری های ژنتیکی در نوزادان از طریق آزمایش خون انجام می دهد. گاهی ممکن است آزمایش خونی به شما پیشنهاد شود که جنسیت جنین را مشخص کند. ارائه دهنده مراقبت های بهداشتی شما هفته بارداری شما را محاسبه می کند و تاریخ زایمان را برای نوزادان تعیین می کند.
پس از اولین ویزیت، برنامه استاندارد برای دیدن OB-GYN شما به شرح زیر است:
هر چهار هفته تا هفته 28
هر دو تا سه هفته از 28 تا 36 هفته
هفتگی از 36 هفته تا زمان زایمان
ممکن است نیاز داشته باشید که پزشک زنان خود را بیشتر از برنامه استاندارد ملاقات کنید.
مراجعه به پریناتولوژیست
از آنجا که داشتن دوقلو به عنوان یک بارداری پرخطر در نظر گرفته می شود، احتمالاً به یک متخصص پریناتولوژی (متخصص زنان و زایمان پرخطر یا متخصص طب جنین مادر) ارجاع داده می شوید.
زایمان زودرس و زایمان
زایمان زودرس و زایمان از شایع ترین عوارض بارداری دوقلو هستند. بارداری های دوقلویی تقریبا 36 هفته می باشند.
بارداری دوقلو و استفاده از فناوری کمک باروری هر دو با خطر زایمان زودرس و زایمان همراه است. یک مطالعه نشان داد که بیش از 50 درصد از تولدهای دوقلو زودرس رخ داده است، در حالی که تنها 10 درصد از تولد نوزادان یک قولویی است.
عوارض زایمان زودرس بستگی به چقدر زود به دنیا آمدن نوزاد دارد. این عوارض شامل موارد زیرهستند :
ریه های نابالغ
سندرم دیسترس تنفسی
آپنه و برادی کاردی
عفونت
زردی
ذات الریه
ناتوانی در حفظ حرارت بدن
محدودیت رشد داخل رحمی
محدودیت رشد داخل رحمی (IUGR) یا کوچک برای سن حاملگی (SGA) وضعیتی است که زمانی اتفاق می افتد که یک یا چند کودک شما با سرعت مناسب رشد نمی کنند. این شرایط ممکن است سبب شود نوزادان به صورت زودرس یا با وزن کم به دنیا بیایند. تقریبا نزدیک به نیمی از بارداری های بیش از یک نوزاد دچار این مشکل می شوند.
ارائهدهنده مراقبتهای بهداشتی شما بارداری شما را برای IUGR، معمولاً با سونوگرافی، کنترل میکند تا اطمینان حاصل کند که رشد نوزادان شما در مسیر درستی قرار دارد. نوزادانی که با IUGR متولد می شوند در معرض خطر بیشتری هستند:
زایمان با سزارین
هیپوکسی (کمبود اکسیژن هنگام تولد نوزاد)
آسپیراسیون مکونیوم، زمانی است که کودک بخشی از اولین حرکت روده را می بلعد
هیپوگلیسمی (قند خون پایین)
پلی سیتمی (افزایش یافتن تعداد گلبول های قرمز در خون)
هایپر ویسکوزیته (کاهش جریان خون به دلیل افزایش تعداد گلبول های قرمز خون)
ناتوانی های حرکتی و عصبی
ارائه دهنده مراقبت های بهداشتی شما ممکن است IUGR را با موارد زیر مدیریت کند:
نظارت مکرر با سونوگرافی
ردیابی حرکات جنین
داروهای کورتیکواستروئیدی
بستری شدن در بیمارستان
زایمان زودرس و گاهی سزارین اورژانسی
زمان زایمان برای یک زن مبتلا به IUGR اغلب به موارد زیر بستگی دارد:
سن بارداری
سلامت جنین
مقدار مایع آمنیوتیک
پره اکلامپسی
پره اکلامپسی زمانی است که یک زن در دوران بارداری دچار فشار خون بالا و پروتئین در ادرار می شود. همچنین ممکن است زودتر رخ دهد و در حاملگی های چندقلو شدیدتر باشد.
آیا پره اکلامپسی پس از زایمان از بین می رود؟
پره اکلامپسی معمولاً هر زمانی بعد از هفته 20 بارداری یا بعد از زایمان شروع می شود. این وضعیت معمولاً مدت کوتاهی پس از تولد برطرف می شود.
پره اکلامپسی می تواند به بسیاری از اندام های بدن شما آسیب برساند، معمولاً:
کلیه ها
کبد
مغز
چشم ها
پره اکلامپسی همچنین می تواند:
سلامت نوزاد را در معرض خطر قرار دهید
باعث جدا شدن جفت شود
باعث وزن کم هنگام تولد شود
باعث زایمان زودرس شود
به دلیل خطراتی که برای مادر و نوزاد وجود دارد، زمانی که پره اکلامپسی در دوران بارداری رخ می دهد، ممکن است نیاز به زایمان زودهنگام داشته باشد، حتی اگر هنوز کامل نشده باشد.
علائم پره اکلامپسی عبارتند از:
سردرد
تاری دید
دیدن لکه های تیره
درد شکم سمت راست
تورم سریع در دست ها و صورت (ادم)
افزایش وزن سریع
شما می توانید با حفظ وزن مناسب، ورزش و پیروی از یک رژیم غذایی سالم قبل از بارداری، خطر ابتلا به پره اکلامپسی را کاهش دهید. همه این مراحل در دوران بارداری با توجه به دستور ارائه دهنده مراقبت های بهداشتی شما اهمیت بیشتری دارند.
گروه ویژه خدمات پیشگیرانه ایالات متحده استفاده روزانه از آسپرین با دوز پایین (81 میلی گرم) را پس از 12 هفته بارداری برای کمک به پیشگیری از پره اکلامپسی در افراد در معرض خطر توصیه می کند.
با این حال، برخی از زنان با وجود انجام اقدامات پیشگیرانه دچار پره اکلامپسی می شوند. زنان مبتلا به پره اکلامپسی، به ویژه آنهایی که دوقلو دارند، به دلیل عوارض بالقوه جدی نیاز به نظارت دقیق توسط ارائه دهنده مراقبت های بهداشتی دارند.
حاملگی
وزن کم هنگام تولد
وزن کم نوزاد در زمان تولد یکی دیگر از عوارض بارداری دوقلو می باشد به این دلیل که بسیاری از بارداری های دوقلو زایمان زودرس دارند.
نوزادان با وزن کمتر از 1500 گرم در هنگام تولد، وزن بسیار کم هنگام تولد در نظر گرفته می شوند.
نوزادان با وزن کمتر از 1000 گرم در هنگام تولد وزن بسیار کم در هنگام تولد در نظر گرفته می شوند.
دو مورد از دلایل اصلی وزن کم در زمان تولد:
نارس بودن: نوزادانی که نارس (قبل از 37 هفتگی) به دنیا می آیند، در درجه اول تولد نوزادان کم وزن هستند. افزایش وزن قابل توجهی در هفته های آخر بارداری اتفاق می افتد، بنابراین با زایمان زودرس، نوزاد مراحل رشد نهایی را از دست می دهد.
محدودیت رشد داخل رحمی: که در بالا مورد بحث قرار گرفت، این یکی دیگر از شرایطی است که وزن کم هنگام تولد، اما در یک نوزاد کامل را به همراه دارد.
عوارض نوزادان کم وزن عبارتند از:
سطوح پایین اکسیژن در بدو تولد
مشکل گرم ماندن
مشکل در تغذیه و افزایش وزن
عفونت
مشکلات تنفسی و ریه های نابالغ (سندرم دیسترس تنفسی نوزاد)
مشکلات سیستم عصبی، مانند خونریزی در داخل مغز
مشکلات گوارشی
سندرم مرگ ناگهانی نوزاد (SIDS)
تقریباً همه نوزادان با وزن کم هنگام تولد نیاز به زمان در بخش مراقبت های ویژه نوزادان (NICU) دارند تا زمانی که وزن کافی داشته باشند و به اندازه کافی خوب شوند تا به خانه بروند.

