سونوگرافی آنومالی؛ سونوگرافی انومالی اسکن سه ماهه دوم که در ایران باید در هفته ۱۸ و (در جنین هایی که ntافزایش یافته داشته و یا هر نوع مورد مشکوک در سه ماهه اول داشته اند؛در هفته ۱۷ ) انجام شود ؛ شامل سه بخش است:
۱.بررسی بیومتری و سن جنین
۲.بررسی انومالی های ساختاری و structural
۳.بررسی soft marker s ها که همان ژنتیک سونوگرام است .
۴.والبته در صورت درخواست ،اکو قلب نیز همزمان انجام میشود .
به صورت کلی هدف این است که جنین هایی را که یافته غیر طبیعی ندارند از جنین هایی که نیاز به بررسی های بیش تر ( از جمله آمنیوسنتز )را دارند،جدا کنیم.
برخی آنومالی های ساختاری(علاوه بر ماهیت خود ناهنجاری ساختاری )نیاز به آمنیوسنتز دارند و برخی نیاز ندارند.:
برای مثال ،اومفالوسل ،هرنی دیافراگماتیک،تترالوژی فالوت ،آترزی مری ،هولوپروزنسفالی؛شکاف لب و کام ،...باید مستقیما آمنیوسنتز بشوند (hard markers)
ولی برخی ناهنجاری های ساختاری نیاز به آمنیوسنتز ندارند و مشکل ماهیت خود ناهنجاری است،مانند گاستروشزی،vsd ماسکولر یا انومالی ابشتین دریچه تریکوسپید
در مورد ژنتیک سونوگرام و بررسی soft marker sها ؛این نکات مهم است :
مهم ترین آنها در سه ماهه دوم؛شامل nfیا nuchal foldو NBیا nasal bone است.
در صورت افزایش ضخامت nf(بین هفته ۱۶تا ۲۰ به بیش از ۵میلی متر و بین هفته ۲۰ تا ۲۲ به بالای ۶ میلی متر )انجام حداقل niptیا ترجیحا آمنیوسنتز توصیه میشود .
در صورت absent nasal bone در سه ماهه دوم نیز آمنیوسنتز و در صورت هایپوپلاستیک بودن آن نیز niptو یا امنیو سنتز توصیه میشود (برای تشخیص nbهایپوپلاستیک از فرمول نیست nbبه bpdاستفاده کنید که نباید کمتر از ۱به ۱۰ باشد یعنی اگر bpd برابر با ۴۰ میلی باشد،؛حداقل میران قابل قبول nbبرابر با ۴ میلی است ).
از soft marker های دیگر میتوان به :
کیست کورویید پلکسوس
پیلکتازی دوطرفه بدون کالکتازی
روده اکوژن گرید ۳
فوکوس قلبی
بند ناف تک شریانی(sua)
ونتریکولومگالی خفیف (۱۰تا ۱۲ میلی متر )
Short flو hl(البته نه در حد آنومالی اسکلتی)
Aberent right sub clavian artery
ضخامت pre nasal thickness به nbبیش از از 78.و....
اشاره کرد.
در حال حاضر سایر soft marker s ها مانند زاویه ایلیاک،طول گوش ؛زاویه ماگزیلاری _فاشیال..کاربرد دیگر ندارند.
در صورت وجود دو عدد soft marker(به جز nbو nfکه توضیح دادم ) میشود دو راهبرد داشت :یا niptو آمنیو توصیه شود و یا آزمایشات دابل و کوادراپل و nt را چک کرد و اگر در این موارد ،مشکلی نبود؛با فالو و انومالی اسکن و اکو؛کار را ادامه دهیم و اگر دابل و کوادراپل و یا ntدارای موارد مشکوک بود ،niptیا آمنیو انجام داد
سونوگرافی آنومالی: یک ابزار حیاتی در تشخیص اختلالات جنینی در مرکز سونوگرافی و رادیولوژی الوند
سونوگرافی آنومالی یکی از مهمترین و حیاتیترین روشهای تصویربرداری در دوران بارداری است که برای شناسایی اختلالات یا ناهنجاریهای جنینی مورد استفاده قرار میگیرد. این نوع سونوگرافی بهطور معمول در دوره دوم بارداری (بین هفتههای 18 تا 22 بارداری) انجام میشود و هدف آن ارزیابی دقیق و کامل از وضعیت سلامت جنین است. در مرکز سونوگرافی و رادیولوژی الوند، این نوع سونوگرافی با استفاده از تجهیزات پیشرفته و کادر متخصص، انجام میشود تا به والدین کمک کند تا هرگونه نگرانی در خصوص سلامت جنین خود را کاهش دهند.
سونوگرافی آنومالی چیست؟
سونوگرافی آنومالی یک نوع تصویربرداری پزشکی است که بهویژه برای بررسی دقیق ساختارهای جنینی در دوران بارداری طراحی شده است. این سونوگرافی بهطور دقیق و بدون استفاده از اشعه، قادر است بسیاری از ناهنجاریهای جنینی را شناسایی کند. در این روش، از امواج صوتی با فرکانس بالا برای ایجاد تصاویری از جنین در داخل رحم استفاده میشود. این تصاویر میتوانند شامل اطلاعاتی از قبیل وضعیت قلب جنین، ساختارهای استخوانی، عضلانی، سیستم عصبی و دیگر اعضای بدن باشند.
هدف سونوگرافی آنومالی
هدف اصلی سونوگرافی آنومالی شناسایی هرگونه اختلالات ساختاری یا فیزیکی در جنین است که ممکن است نیاز به توجه خاص یا درمان در طول بارداری یا پس از تولد داشته باشد. از جمله این اختلالات میتوان به نقایص قلبی، مشکلات ستون فقرات، مشکلات کلیوی و همچنین ناهنجاریهای صورت یا دست و پا اشاره کرد. علاوه بر این، این سونوگرافی به شناسایی مشکلاتی مانند مشکلات رشد یا وزن پایین جنین نیز کمک میکند.
مطالعه مقایسه ای اسکن سونوگرافی معمول در مقابل سونوگرافی آنومالی
چکیده اهداف-برای ارزیابی هزینه-فایده تغییر از غربالگری انتخابی (خطر بالا) به غربالگری سونوگرافی معمول برای ناهنجاری جنین.
روش ها- مطالعه آینده نگر 12 ماه قبل و بعد از معرفی سونوگرافی روتین سه ماهه دوم برای ناهنجاری جنین در موسسه ما. تمام ناهنجاری های مادرزادی، نحوه تشخیص و نتیجه ثبت شد و تجزیه و تحلیل هزینه برنامه انجام شد.
نتایج- در 12 ماه سیاست انتخابی (پرخطر) اولتراسوند، اسکن های دقیق سه ماهه دوم در 1007 (26٪) بارداری انجام شد. در 12 ماه غربالگری ناهنجاری سونوگرافی معمول، اسکن در 3529 (93٪) بارداری انجام شد. سونوگرافی بارداری معمولی تنها روش تشخیص 11 ناهنجاری مادرزادی عمده و 18 ناهنجاری مادرزادی کمتر شدید بود که در حاملگیهای کم خطر که قبلاً برای سونوگرافی پرخطر واجد شرایط نبودند، یافت شد. در هفت مورد از این موارد، والدین با صرفه جویی در درمان و مراقبت طولانی مدت ، ختم بارداری را انتخاب کردند.
هزینه مالی ارائه خدمات غربالگری سونوگرافی در بیمارستان ما به مدت 12 ماه 57573 پوند و سود مالی حاصل از آن برای سال 957973 پوند برآورد شد.
نتیجهگیری - اگرچه مشخص شده است که ارزیابی بسیاری از هزینهها و مزایای عاطفی و روانی این خدمات دشوار است، به نظر میرسد سونوگرافی معمول ناهنجاری جنین از نظر اقتصادی توجیهپذیر باشد. صرفه جویی مالی به دست آمده در بیمارستان ما در صورت انجام غربالگری در تمام بیمارستان های انگلستان و ولز به صرفه جویی سالانه بالقوه نزدیک به 170 میلیون پوند برای خدمات بهداشت ملی تبدیل می شود.
اثربخشی سونوگرافی معمول سه ماهه دوم ناهنجاری جنین به عنوان یک آزمایش غربالگری برای ناهنجاری های مادرزادی ثابت نشده است. بررسی اخیر توسط یک گروه کاری از کالج سلطنتی متخصصین زنان و زایمان (RCOG) تعداد کمی از کارآزماییهای تصادفیسازی و کنترلشده را در مورد این موضوع نشان داد. آنها تنوع گسترده ای بین مطالعات منتشر شده در متغیرهای مهمی مانند کیفیت تجهیزات سونوگرافی، تجربه سونوگرافیست ها، انتخاب بیمار، سن حاملگی در زمان سونوگرافی و طبقه بندی ناهنجاری های جنینی پیدا کردند که مقایسه بین چنین مطالعاتی را دشوار می کند.
در برخی دیگر، اطلاعات کافی در مورد این متغیرها حذف شد، در نتیجه تفسیر را محدود کرد.1 همان کارگروه همچنین به مقرون به صرفه بودن سونوگرافی معمول ناهنجاری جنین نگاه کرد، اما مجدداً با داده های محدود در مورد هزینه ها، و تغییرات گسترده بین مطالعات، روبرو شد.
بررسی به روز کارآزمایی های بالینی انجام شده توسط گروه بارداری و زایمان کاکرین به این موضوع پرداخته است که آیا استفاده از سونوگرافی معمول قبل از زایمان به عنوان یک روش غربالگری قبل از هفته 24 حاملگی بر تشخیص ناهنجاری های جنینی تأثیر می گذارد یا خیر.
آنها دریافتند که هنگامی که مطالعه اولتراسوند به طور خاص برای تشخیص ناهنجاری جنینی انجام شد، تعداد ختم های برنامه ریزی شده بارداری افزایش یافت. دو مطالعه کاهش مرگ و میر پری ناتال را پس از تشخیص ناهنجاری جنینی و ختم حاملگی های پیش بینی شده نشان دادند. با این حال، به طور کلی، بررسی سیستماتیک توسط گروه بارداری و زایمان کاکرین به این نتیجه رسید که هنوز شواهد کافی وجود ندارد که نشان دهد مرگ و میر پری ناتال با این روش کاهش یافته است.
هنگام در نظر گرفتن نهاد هر برنامه غربالگری، مهم است که اثربخشی تحقیق، مسائل اخلاقی مطرح شده توسط غربالگری، و پیامدهای انسانی و مالی، چه در کوتاه مدت و چه در بلندمدت، در نظر گرفته شود.عواقب یک ناهنجاری شدید مادرزادی ممکن است بسیار فراتر از معلولیت به کودک گسترش یابد و ممکن است اثرات مخربی بر سایر اعضای خانواده داشته باشد.
تشخیص قبل از تولد یک بیماری کشنده یا شدیداً ناتوان کننده به والدین این فرصت را می دهد که مشاوره قبل از زایمان در مورد گزینه ختم بارداری داشته باشند. تشخیص پیش از تولد ناهنجاریهای کمتر شدید امکان زایمان برنامهریزی شده نوزاد را در مناسبترین زمان و مکان فراهم میکند و والدین هر دو آمادگی بهتری از نظر عاطفی و عملی برای نتیجه پس از زایمان. دارند.
از دیگر مزایای سونوگرافی معمول ناهنجاری جنین می توان به اطمینان بیشتر والدین از اینکه جنین آنها در سونوگرافی از نظر ساختاری طبیعی به نظر می رسد، اشاره کرد.
در حال حاضر، یک سونوگرافی غربالگری جنین به طور جهانی در همه بیمارستانهای بریتانیا مورد بررسی قرار نمیگیرد. در بیمارستان ما قبل از ژوئیه 1993، سونوگرافی ناهنجاری جنین سه ماهه دوم به طور انتخابی تنها در آن حاملگی هایی که توسط متخصص زنان و زایمان به عنوان "پرخطر" در نظر گرفته می شد، انجام می شد. چنین بارداریهای انتخابی شامل آنهایی بود که سابقه خانوادگی ناهنجاری مادرزادی، عوامل خطرزای مادری (مانند داروها، دیابت، یا صرع) یا نشانگرهای بالینی یا بیوشیمیایی ناهنجاری داشتند.
در جولای 1993، سونوگرافی معمول جنین با یک سونوگرافی ناهنجاری جنین در سه ماهه دوم معرفی شد.مطالعه حاضر با هدف مقایسه نتیجه و تجزیه و تحلیل هزینه برای سونوگرافی معمول ناهنجاری جنین و عملکرد قبلی سونوگرافی انتخابی انجام شد.
بیماران و روش ها برای بررسی سونوگرافی آنومالی
این مطالعه در بیمارستانی انجام شد که سالانه برای حدود 3800 زن از جمعیت محلی، علاوه بر مراقبتهای ثالثه مامایی برای بیمارستانهای دوردست، مراقبتهای اولیه مامایی را ارائه میکرد. گروهی از زنان مراجعه کننده برای مراقبت های اولیه اساس مطالعه ما را تشکیل دادند و نتایج ما را با سایر مراکز اولیه مراقبت های زنان و زایمان مرتبط ساختند.
زنان در حدود هفته 12 بارداری در کلینیک رزرو مراجعه کردند و در این زمان در مورد آزمایش های غربالگری موجود در دوران بارداری و ارزش، محدودیت ها و پیامدهای آنها مشاوره دریافت کردند. همه زنان یک سونوگرافی سه ماهه اول برای تایید زنده ماندن جنین، تعداد و سن حاملگی قرار گرفتند. آنها همچنین در هفته 16 بارداری غربالگری بیوشیمیایی شامل Æ فتوپروتئین سرم (AFP) و گنادوتروپین جفتی انسانی با زنجیره آزاد (a-hCG) مورد بررسی قرار گرفتند.
تمام اسکن آنومالی یا غربالگری جنین با دستگاه های سونوگرافی SSA 250A توشیبا انجام شد و همه سونوگرافیست ها دارای مدرک دیپلم سونوگرافی پزشکی و میانگین 15 سال سابقه سونوگرافی مامایی بودند. از همان سونوگرافیک ها و تجهیزات قبل و بعد از معرفی سونوگرافی معمولی آنومالی استفاده شد. هنگامی که مطالعه غربالگری اولتراسوند یک ناهنجاری را نشان داد، زن در همان روز در کلینیک دوران بارداری توسط یک متخصص زنان و زایمان مصاحبه شد که نتایج سونوگرافی را توضیح داد. مشاوره در حد مقتضی ارائه شد. مدیریت بیشتر توسط یک تیم چند رشته ای انجام شد، که اطمینان حاصل کرد که والدین می توانند تصمیم آگاهانه ای بگیرند اگر به فکر ختم بارداری هستند. تمام نوزادانی که پس از تشخیص یک ناهنجاری قبل از زایمان به دنیا آمدند، قبل از ترخیص از بیمارستان، توسط یکی از اعضای ارشد تیم اطفال مورد بررسی قرار گرفتند.
داده ها برای یک دوره 12 ماهه قبل و بعد از معرفی سونوگرافی معمول ناهنجاری جنین جمع آوری شد. هر گونه ناهنجاری مادرزادی که در دوران بارداری یا پس از زایمان تشخیص داده شود، از طریق یک سیستم ممیزی اطلاع داده شد و یادداشتهای مادر و اطفال برای همه این موارد مورد بررسی قرار گرفت - همراه با اخطار ختم بارداری، مرور یادداشتهای ترخیص کودکان، و کدگذاریها.
هر گروه از زنان تا 24 ماه پس از زایمان پیگیری شدند.
زنانی که برای مراقبت های دوران بارداری در بیمارستان های دیگر رزرو شده بودند و پس از تشخیص یک ناهنجاری مادرزادی به بیمارستان ما مراجعه کردند، از مطالعه حذف شدند. ناهنجاری های مادرزادی که در سونوگرافی غربالگری سه ماهه دوم غیرقابل تشخیص تلقی می شدند و اهمیت زیادی نداشتند، مانند برچسب های پوستی پیش گوش، فتق مادرزادی مغبنی، هیدروسل، بیضه های نزول نکرده، فیموز، هیپوسپادیاس، باسن کلیکی یا جابجا شده، تالیپ های موضعی، اکسیشن یا سیندولاکتی.
هزینه مالی معرفی سونوگرافی حاملگی معمول ناهنجاری جنین با در نظر گرفتن هزینههای تجهیزات (شامل هزینههای سرمایه و خدمات)، مواد، staV (پرستاران، ماماها و سونوگرافیک)، مطالعات سیتوژنتیک، مدیریت و افزایش نیازهای ناشی از آن برآورد شد.
برای بررسی سونوگرافی آنومالی (آنالیز نقصهای جنینی) در دوران بارداری، پزشکان از چندین روش و تکنیک استفاده میکنند تا وضعیت جنین را ارزیابی کنند و هر گونه نقص یا مشکلات احتمالی را شناسایی نمایند. در اینجا به برخی از روشهای رایج برای بررسی سونوگرافی آنومالی اشاره میکنیم.
زمان انجام سونوگرافی آنومالی
این سونوگرافی اغلب بین هفتههای 18 تا 22 انجام میشود. در این زمان، جنین به اندازه کافی رشد کرده است تا تصاویری واضح از اعضای داخلی و ساختارهای جنینی قابل مشاهده باشد. انجام این سونوگرافی در این زمان از بارداری به پزشکان این امکان را میدهد تا ناهنجاریها را شناسایی کرده و اقدامات لازم را برای مدیریت بارداری یا درمانهای بعد از تولد پیشنهاد دهند.
چگونگی انجام سونوگرافی آنومالی
در مرکز سونوگرافی و رادیولوژی الوند، سونوگرافی آنومالی با استفاده از دستگاههای پیشرفته و تحت نظارت پزشکان متخصص و مجرب انجام میشود. این روش معمولا بهصورت غیرتهاجمی و بدون درد است و نیازی به بستری شدن ندارد. در طول انجام این سونوگرافی، بیمار باید دراز کشیده و پزشک سونوگرافی با استفاده از یک ژل خاص که بر روی شکم بیمار اعمال میشود، دستگاه را حرکت میدهد تا تصاویری از جنین ایجاد شود. این تصاویر سپس توسط پزشک تحلیل و بررسی میشوند.
اطلاعاتی که از سونوگرافی آنومالی به دست میآید
سونوگرافی آنومالی اطلاعات مهمی را درباره وضعیت جنین در اختیار پزشکان قرار میدهد. از جمله اطلاعاتی که از این سونوگرافی به دست میآید عبارتند از:
اندازه و وزن جنین: پزشک میتواند از طریق سونوگرافی، وزن و اندازه جنین را بررسی کرده و از این طریق مشکلات رشدی یا ناهنجاریهای مربوط به رشد را شناسایی کند.
ساختار قلب: یکی از مهمترین بخشهایی که در سونوگرافی آنومالی بررسی میشود، ساختار قلب جنین است. بسیاری از نقایص قلبی مادرزادی از طریق این سونوگرافی قابل شناسایی هستند.
اعضای بدن: با استفاده از سونوگرافی آنومالی، اعضای داخلی جنین مانند کلیهها، مغز، شکم و اعضای دیگر بررسی میشود تا هرگونه مشکل ساختاری شناسایی شود.
ساختار استخوانها: استخوانها و ساختارهای اسکلتی جنین نیز در این سونوگرافی مورد بررسی قرار میگیرند تا مشکلاتی مانند ناهنجاریهای استخوانی و مفصلی شناسایی شوند.
اهمیت سونوگرافی آنومالی در پیشگیری از مشکلات جنینی
سونوگرافی آنومالی یکی از مهمترین ابزارها در تشخیص زودهنگام مشکلات جنینی است. شناسایی زودهنگام اختلالات جنینی میتواند به پزشکان این امکان را بدهد که بهترین گزینههای درمانی یا مدیریتی را برای بارداری در اختیار والدین قرار دهند. به عنوان مثال، در صورتی که ناهنجاریهای قلبی جنین شناسایی شوند، ممکن است نیاز به اقدامات خاص در طول بارداری یا در زمان تولد باشد.
سونوگرافی آنومالی استاندارد (دوران بارداری 18-22 هفته)
این سونوگرافی معمولاً بین هفتههای 18 تا 22 بارداری انجام میشود و هدف اصلی آن بررسی ساختارهای مختلف جنین است. بررسیهای معمول در این سونوگرافی شامل ارزیابی اعضای اصلی بدن جنین مثل قلب، کلیهها، مغز، ستون فقرات، صورت (مثل شکاف کام) و دستها و پاها است. این سونوگرافی میتواند نقایص بزرگی مثل هیدروکفالی، نقصهای قلبی یا مشکلات در ساختار اندامها را شناسایی کند.
سونوگرافی سهبعدی (3D)
در این روش از یک پروب خاص برای ایجاد تصاویری دقیق از جنین در سه بعد استفاده میشود. این سونوگرافی بیشتر برای بررسی نقایص صورت، مانند شکاف کام یا لب شکری، مفید است و به پزشک امکان میدهد تا تصاویر واضحتر و دقیقتری از اندامهای جنین بگیرد.
سونوگرافی داپلر
این نوع سونوگرافی بهویژه برای ارزیابی جریان خون در رگها و بررسی عملکرد قلب جنین استفاده میشود. سونوگرافی داپلر میتواند به شناسایی مشکلات قلبی یا مشکلات مربوط به جریان خون و تغذیه جنین کمک کند.
سونوگرافی از طریق واژن
در مواردی که نیاز به تصویر برداری دقیقتری از رحم و جنین وجود دارد، از سونوگرافی از طریق واژن استفاده میشود. این روش میتواند در شناسایی نقایص جنینی و همچنین وضعیت قرارگیری جنین یا تشخیص سقط جنین مفید باشد.
سونوگرافی با استفاده از پروب کنتراست (برای تشخیص دقیقتر)
در برخی موارد خاص که نیاز به بررسی دقیقتر ساختارهای خاص جنین وجود دارد، پزشک ممکن است از سونوگرافی با تزریق مواد کنتراست استفاده کند تا دقت تصاویر را افزایش دهد.
سونوگرافیهای جنینی برای بررسی جفت و میزان مایع آمینیوتیک
علاوه بر بررسی ساختارهای جنین، بررسی وضعیت جفت و میزان مایع آمینیوتیک نیز میتواند در شناسایی برخی از مشکلات جنینی، مانند نقایص مادرزادی یا مشکلات تغذیهای، مفید باشد.
ارزیابی نتیجه آزمایشات ژنتیکی
سونوگرافی آنومالی معمولاً به همراه تستهای ژنتیکی مانند آزمایش خون ترکیبی (نظیر آزمایش مارکرهای سرم مادر) یا بررسی خطر سندرم داون و سایر اختلالات کروموزومی انجام میشود. گاهی اوقات، ترکیب این آزمایشات و سونوگرافی میتواند خطرات و نقصهای جنینی را بهطور دقیقتر پیشبینی کند.
مشاوره ژنتیک
در برخی موارد که نتایج سونوگرافی آنومالی نشاندهنده احتمال وجود نقایص یا بیماریهای ژنتیکی است، مشاوره ژنتیک برای بررسی پیشینه خانوادگی و امکان انجام آزمایشات تکمیلی توصیه میشود. در نهایت، سونوگرافی آنومالی یک ابزار بسیار مهم برای شناسایی مشکلات جنینی است، ولی در برخی موارد ممکن است برای تشخیص دقیقتر نیاز به بررسیهای اضافی یا آزمایشات تکمیلی باشد.
چرا مرکز رادیولوژی و سونوگرافی الوند را برای سونوگرافی آنومالی انتخاب کنیم؟
سونوگرافی آنومالی یکی از مهمترین و حساسترین آزمایشات دوران بارداری است که برای بررسی سلامت جنین و تشخیص مشکلات احتمالی انجام میشود. این آزمایش به طور معمول در هفتههای 18 تا 22 بارداری انجام میشود و به پزشکان کمک میکند تا مشکلات ژنتیکی، ساختاری یا عملکردی جنین را شناسایی کنند. انتخاب یک مرکز معتبر و با تجربه برای انجام این آزمایش بسیار مهم است و در این راستا، مرکز رادیولوژی و سونوگرافی الوند به عنوان یکی از انتخابهای برتر مطرح میشود. در ادامه، دلایل مختلفی که باعث میشود این مرکز گزینهای مناسب برای انجام سونوگرافی آنومالی باشد، بیان میکنیم.
تخصص و تجربه بالای پزشکان و تکنسینها: یکی از مهمترین عوامل در انتخاب مرکز سونوگرافی، تخصص و تجربه پزشکان و تکنسینها است. مرکز رادیولوژی و سونوگرافی الوند با بهرهگیری از کادر پزشکی متخصص و تکنسینهای مجرب، تضمین میکند که سونوگرافی آنومالی به دقت و با کیفیت بالا انجام شود. پزشکان این مرکز نه تنها در زمینه سونوگرافی عمومی، بلکه در زمینه سونوگرافی آنومالی و بررسیهای تخصصی بارداری نیز تجربه دارند و میتوانند به طور دقیق وضعیت جنین را ارزیابی کنند.
استفاده از تجهیزات پیشرفته: دقت در نتایج سونوگرافی به شدت وابسته به کیفیت دستگاههای مورد استفاده است. مرکز رادیولوژی و سونوگرافی الوند از جدیدترین و پیشرفتهترین دستگاههای سونوگرافی استفاده میکند که قادر به ارائه تصاویری با وضوح و دقت بسیار بالا هستند. این تجهیزات به پزشکان کمک میکند تا تمامی جزئیات جنین را مشاهده کرده و بتوانند تشخیصهای دقیقی را ارائه دهند.
فضای آرام و راحت برای مادران باردار: یکی دیگر از دلایل انتخاب مرکز رادیولوژی و سونوگرافی الوند، فضای آرام و راحتی است که برای مادران باردار فراهم کرده است. در این مرکز، محیطی دلسوزانه و آرامشبخش ایجاد شده که باعث میشود مادران باردار در طول انجام سونوگرافی آنومالی احساس راحتی و آرامش داشته باشند. این امر به ویژه در سونوگرافی آنومالی که ممکن است مادران احساس نگرانی داشته باشند، بسیار مهم است.
پشتیبانی از مشاورههای تخصصی: بعد از انجام سونوگرافی آنومالی، نیاز به مشاورههای تخصصی و بررسی نتایج است. در مرکز رادیولوژی و سونوگرافی الوند، پزشکان به طور کامل نتایج سونوگرافی را برای مادران شرح میدهند و در صورت نیاز، توصیههای پزشکی برای پیگیریهای بیشتر یا انجام آزمایشات تکمیلی ارائه میدهند. این مشاورهها میتواند به مادران کمک کند تا نگرانیها و سوالات خود را مطرح کرده و درک بهتری از وضعیت جنین داشته باشند.
دقت در تشخیص مشکلات آنومالی جنین: سونوگرافی آنومالی به طور ویژه برای شناسایی مشکلات ساختاری و ژنتیکی جنین طراحی شده است. از آنجا که تشخیص زودهنگام مشکلات به والدین این امکان را میدهد که برنامهریزی بهتری برای درمانها یا مراقبتهای بعدی داشته باشند، دقت در این آزمایش بسیار حائز اهمیت است. پزشکان و تکنسینهای مرکز رادیولوژی و سونوگرافی الوند با تخصص بالا و استفاده از دستگاههای پیشرفته، قادر به تشخیص دقیق مشکلات آنومالی جنین هستند و از این رو، این مرکز به یکی از انتخابهای اصلی برای انجام این آزمایش تبدیل شده است.
نتایج سریع و قابل اعتماد: یکی از ویژگیهای برجسته مرکز رادیولوژی و سونوگرافی الوند، سرعت در ارائه نتایج و دقت بالای آنها است. پس از انجام سونوگرافی آنومالی، نتایج به سرعت آماده میشود و پزشکان میتوانند آنها را بررسی و ارزیابی کنند. این سرعت در نتیجهگیری بسیار مهم است چرا که والدین به دنبال دریافت سریع و دقیق اطلاعات در مورد وضعیت جنین خود هستند.
مراجعات متنوع و نظرات مثبت بیماران: یکی از مهمترین دلایل انتخاب مرکز رادیولوژی و سونوگرافی الوند، مراجعات متعدد و نظرات مثبت بیماران است. بسیاری از مادران باردار که تجربه انجام سونوگرافی آنومالی در این مرکز را داشتهاند، به کیفیت خدمات، دقت در تشخیص و رفتار حرفهای پزشکان و پرسنل مرکز اشاره کردهاند. این نظرات مثبت و تجربههای رضایتبخش، نشاندهنده اعتبار و کیفیت بالای این مرکز است.
دسترسی آسان و مکان مناسب: مرکز رادیولوژی و سونوگرافی الوند در مکانهایی مناسب و با دسترسی آسان واقع شده است که برای مادران باردار بسیار مهم است. این دسترسی آسان به مرکز به ویژه در مواقع اضطراری و برای پیگیریهای بعدی میتواند راحتی بیشتری برای مادران فراهم کند.
تعهد به حریم خصوصی و امنیت اطلاعات بیماران: حریم خصوصی و امنیت اطلاعات بیماران یکی دیگر از اولویتهای مرکز رادیولوژی و سونوگرافی الوند است. این مرکز به قوانین و مقررات مربوط به حفاظت از اطلاعات بیماران پایبند است و تمامی اطلاعات پزشکی بیماران به صورت محرمانه و با رعایت اصول اخلاقی مدیریت میشود.
انتخاب مرکز رادیولوژی و سونوگرافی الوند برای انجام سونوگرافی آنومالی به دلیل ترکیب فاکتورهای مختلفی همچون تخصص کادر پزشکی، تجهیزات پیشرفته، فضای آرامشبخش، سرعت در ارائه نتایج و ارائه مشاورههای تخصصی، انتخابی هوشمندانه است. این مرکز با تعهد به ارائه بهترین خدمات پزشکی، توانسته است به یکی از مراکز معتبر در این زمینه تبدیل شود و مادران باردار را در مسیر بررسی سلامت جنین یاری دهد.
نتایج حاصل از بررسی انجام سونوگرافی آنومالی
تعداد ارجاعها از مراقبتهای اولیه برای هر دو گروه مشابه بود، اما تعداد اسکنهای سونوگرافی سه ماهه دوم تقریباً چهار برابر شد (جدول 1). تعداد حاملگی های خاتمه یافته به دلیل ناهنجاری جنینی از 9 مورد به 17 مورد در سال افزایش یافت.
مجموع هزینه سالانه سونوگرافی زنان و زایمان در سال پس از معرفی سونوگرافی معمول ناهنجاری جنین 115 047 پوند محاسبه شد (جدول 2). . چهل و نه درصد حجم کار مربوط به سونوگرافی ناهنجاری جنینی بود که قبل از معرفی این سرویس انجام نمی شد.
افزایش خالص هزینه اسکنهای معمول اولتراسوند ناهنجاری جنین با استفاده از تجزیه و تحلیل میانگین هزینه 56373 پوند بود که به موجب آن هزینههای سرمایه و خدمات برای حجم کار تقسیم میشوند. با در نظر گرفتن افزایش تعداد آمنیوسنتز، هزینه کل به 57573 پوند افزایش یافت - معادل هزینه 16 پوند برای هر بارداری (جدول 2).
بروز کلی و الگوی ناهنجاری های قابل توجه در گروه های مورد مطالعه در هر دو سال مشابه بود (جدول 3). یک ناهنجاری قابل توجه به عنوان ناهنجاری که باعث یک عواقب زیانبار اجتناب ناپذیر بر کیفیت زندگی کودک می شود، تعریف شد.
در طول 12 ماه اسکن معمول ناهنجاری جنین، 29 ناهنجاری قابل توجه در بارداری هایی رخ داد که در آن هیچ فاکتور خطر قبلی وجود نداشت، غربالگری بیوشیمیایی طبیعی بود و هیچ دلیل بالینی برای نگرانی وجود نداشت. این ناهنجاری ها تنها با اسکن معمول ناهنجاری جنین تشخیص داده شد.
سیزده ناهنجاری مادرزادی با روشهای دیگر شناسایی شد - به عنوان مثال، در رزرو سونوگرافی، غربالگری بیوشیمیایی، یا سونوگرافی انتخابی. 12 ناهنجاری قابل توجه توسط سونوگرافی معمول ناهنجاری جنین نادیده گرفته شد که نشان دهنده اسکن منفی کاذب است. دو مرگ داخل رحمی با اسکن معمول ناهنجاری جنین کشف شد، اما این موارد در تجزیه و تحلیل لحاظ نشدند، زیرا تصور میشد که مرگها به زودی از نظر بالینی آشکار میشوند و بنابراین تشخیص سونوگرافی اولیه به طور قابلتوجهی مدیریت را تغییر نداد. از آن ناهنجاری هایی که توسط سونوگرافی معمول ناهنجاری جنین تشخیص داده شد، 11 مورد کشنده یا ناتوان کننده شدید در نظر گرفته شد و در هفت مورد از این حاملگی ها والدین بر اساس یافته های سونوگرافی خاتمه بارداری را انتخاب کردند. بیست و پنج نتیجه مثبت کاذب بودند - یعنی آن بارداری هایی که در آن سونوگرافی معمول ناهنجاری جنین یک ناهنجاری را نشان داد که ممکن است انتظار می رود افزایش اضطراب والدین ایجاد کند، اما در گذشته بی اساس بود. 19 مورد از این کیستهای شبکه کوروئید جدا شده بودند که هیچ نشانگر سونوگرافی دیگر برای آنیوپلوئیدی نداشتند.
سه مورد اتساع لگن کلیه جنین یافت شد، اما سایر بررسیهای کلیوی پس از تولد طبیعی بود، نوزادان بدون علامت بودند، و ناهنجاری سونوگرافی به طور کامل با پیگیری پس از زایمان در عرض 24 ماه برطرف شد. سه نتیجه مثبت کاذب دیگر، تشخیص های قبل از تولد ناهنجاری آدنوماتوئید کیستیک نوع III جدا شده ریه، بزرگ شدن سیسترنا مگنا و بطن کولومگالی خفیف بود. یافتههای سونوگرافی در پیگیری اسکنهای اولتراسوند قبل از زایمان بهبود یافت و حاملگیها به پایان رسید. بررسی های پس از زایمان طبیعی بود و نوزادان بدون علامت بودند و در 24 ماه پیگیری به طور طبیعی رشد می کردند.
12 اسکن ناهنجاری جنین منفی کاذب در طول 12 ماه اسکن معمول ناهنجاری جنین پیدا شد. ناهنجاری های قلبی، از جمله نقایص سپتوم دهلیزی-بطنی، جابجایی شریان های بزرگ، و کوآرکتاسیون آئورت با نقص سپتوم بطنی، مهم ترین گروه را نشان می دهند و عوارض و هزینه های درمان برای این ناهنجاری ها بیشترین بود. برخی دیگر از یافتههای سونوگرافی منفی کاذب نسبتاً جزئی و سازگار با یک زندگی سالم بودند - به عنوان مثال، آپلازی یک طرفه کلیه، تالیپهایی که نیاز به جراحی دارند، و کاهش بدشکلی یک پا.
با استفاده از تخمینهای موجود از هزینه مراقبت (بهروزرسانی شده به ارقام سال 1993 با فرض تورم 5 درصد)، ما سعی کردیم سود هزینه انجام سونوگرافی معمولی در مقابل ناهنجاری انتخابی جنین را در هفتههای 18 تا 20 بارداری در بیمارستان خود محاسبه کنیم.
در طول 12 ماه اولتراسوند ناهنجاری انتخابی جنین، 10 نوزاد با ناهنجاری های مادرزادی عمده متولد شدند که در دوران بارداری شناسایی نشده بودند، اما در اسکن معمول ناهنجاری جنین ممکن است در گذشته نگریسته شود. جدول 4 هزینه های مراقبت فردی تخمینی را برای این نوزادان نشان می دهد که در مجموع 1 044 795 پوند است. هفت ختم حاملگی انجام شده برای ناهنجاری جنینی که تنها در سونوگرافی ناهنجاری تشخیص داده شده است در طول 12 ماه اسکن معمول ناهنجاری جنین منجر به صرفه جویی مالی تخمینی در مراقبت شده است. هزینه های 1 015 546 پوند (جدول 5). این معادل سود مالی کلی 957 973 پوند است که هزینه 57 573 پوند ارائه خدمات غربالگری را در نظر می گیرد.
در سال 1993، 673467 تولد در انگلستان و ولز رخ داد که در صورت انجام غربالگری در تمام بیمارستان های انگلستان و ولز، پس انداز بالقوه سالانه 169869190 پوند برای NHS به وجود آمد.
بحث
حدود 2% از تمام نوزادان با یک ناهنجاری ساختاری عمده متولد می شوند، 5 و 90% از نوزادان با ناهنجاری مادرزادی از زنانی متولد می شوند که هیچ فاکتور خطر بالینی قابل شناسایی ندارند. با اسکن باید بتوانیم نشان دهیم که افزایش تشخیص ناهنجاری های مادرزادی در جمعیت کم خطر هم مقرون به صرفه است و هم از نظر اجتماعی و اخلاقی قابل قبول است.
مطالعات اولیه که به حساسیت سونوگرافی جنین برای تشخیص ناهنجاریهای مادرزادی پرداخته بودند، بر حاملگیهای پرخطر متمرکز بودند و حساسیت 95 درصدی را برای تشخیص نقایص ساختاری اصلی قبل از تولد در این گروه انتخاب شده نشان دادند. حاملگی های انتخاب نشده یا کم خطر وضوح تصویر دستگاه های اولتراسوند در سال های اخیر به طور قابل توجهی بهبود یافته است و بنابراین تجزیه و تحلیل نتایج باید به مطالعات اخیر محدود شود. چنین مطالعاتی میزان تشخیص ناهنجاریهای جنینی را در جمعیتهای مامایی انتخابنشده از 40.4 درصد تا 74.4 درصد نشان میدهد. 8-11، با این حال، استفاده از یک جمعیت انتخابنشده در نظر نمیگیرد که تعدادی از این حاملگیها در معرض افزایش خطر درک شده هستند. به همین ترتیب، دلایل بالینی برای نگرانی ممکن است در دوران بارداری ایجاد شود و منجر به انجام سونوگرافی قبل از زایمان به دلایل دیگری شود. در بخشهایی مانند ما که با رزرو سونوگرافی در سه ماهه اول و آزمایشهای معمول غربالگری بیوشیمیایی شامل AFP و â-hCG، تعدادی از ناهنجاریها قبل از مراجعه بیماران برای اسکن ناهنجاری جنین در سه ماهه دوم تشخیص داده میشوند. به طور مشابه، ناهنجاری های مرتبط با تاخیر رشد داخل رحمی ممکن است واجد شرایط سونوگرافی سه ماهه سوم باشند. بنابراین درصدی از ناهنجاری ها توسط این سیاست انتخابی اولتراسوند شناسایی می شود.
کارآزمایی RADIUS یک گروه واقعی از مادران "کم خطر" را بررسی کرد، به استثنای حاملگی هایی که هر نشانه دیگری برای سونوگرافی به غیر از غربالگری داشت. این مطالعه حساسیت 34.8 درصدی را در تشخیص حداقل یک ناهنجاری اصلی در گروه غربالگری شده با سونوگرافی (16.6 درصد قبل از 24 هفته) در مقایسه با 11 درصد در گروه کنترل (4.9 درصد قبل از هفته 24) نشان داد.12 متاسفانه سونوگرافیست های این مطالعه متشکل از تکنسین ها، متخصصین زنان و زایمان و ماماها با تجربه متغیر.
در NHS در بریتانیا، تأثیر مالی یک سرویس باید توجیه شود. محاسبات هزینه های انجام شده و تجزیه و تحلیل هزینه-فایده دشوار است و می تواند در معرض تغییرات گسترده ای در ارزیابی ها باشد. هزینه اسکن ناهنجاری جنین به طور اجتناب ناپذیری بین مراکز متفاوت خواهد بود و به میزان توان مصرفی بیماران و تجهیزات و هزینه های staV بستگی دارد.
مطالعات قبلی هزینه سونوگرافی سه ماهه دوم را در انگلستان 11 پوند و در سوئد 13 دلار تخمین زده است. یک مطالعه نروژی هزینه یک برنامه غربالگری سونوگرافی دو مرحله ای را در هفته 19 و 32 بارداری 250 دلار تخمین زده است. هزینه اسکن معمول ناهنجاری جنین در موسسه ما 16 پوند برای هر بارداری محاسبه شد.
هزینه های مراقبت در این مقاله نشان دهنده بهترین تخمین از هزینه های متحمل شده در تشخیص قبل از تولد و مراقبت های پس از زایمان از نوزادان متولد شده با ناهنجاری ها است. مطالعه ما، علیرغم تعداد نسبتاً کمی که دارد، دارای مزیت ارائه داده های مقایسه ای برای بیماران اسکن شده در همان واحد توسط همان سونوگرافیست های با تجربه است و نتایج قابل دستیابی در یک مرکز اولیه مراقبت های زنان و زایمان را در یک موقعیت بالینی واقعی نشان می دهد. یک مطالعه چند مرکزی مزیت افزایش تعداد اما ضرر تنوع در تجهیزات و تخصص سونوگرافی بین بخشها را دارد. همچنین، در حال حاضر مشکل خواهد بود زیرا بسیاری از واحدهای زایمان در انگلستان قبلا غربالگری معمول بارداری های کم خطر را اجرا کرده اند.
انتظار می رود که تشخیص یک بیماری کشنده یا شدیداً ناتوان کننده که منجر به ختم بارداری شود، بیشترین پس انداز مالی بالقوه را داشته باشد. توجه به ختم حاملگی در این گروه منعکس کننده پیشینه اخلاقی، فرهنگی و مذهبی جمعیت است و این امر بر مزایای مالی برنامه غربالگری تأثیر می گذارد. با این حال، نگرانی در مورد پس انداز مالی بالقوه نباید اجازه دهد که برای خاتمه بارداری بر والدین فشار وارد شود. این وظیفه پزشک است که از ارائه مشاوره بهینه اطمینان حاصل کند تا والدین بتوانند آگاهانه انتخاب کنند. پیامدهای روانی ختم برای ناهنجاری جنین را نباید نادیده گرفت و مراقبت های فیزیکی حساس، حمایت روانی، مشاوره سوگ و توصیه های ژنتیکی را نباید نادیده گرفت.
باید مورد توجه قرار گیرد مشاوره مورد نیاز برای هر ناهنجاری جنینی، چه با غربالگری بیوشیمیایی یا سونوگرافی تشخیص داده شود، مشابه است. قبل از انجام غربالگری و همچنین برای زنان «پرده مثبت» باید مشاوره داده شود.
ما همچنین باید مزایای اطمینان خاطر را برای تعداد زیادی از والدینی که به درستی با اسکن ناهنجاری معمول اطمینان میدهند که جنینشان طبیعی است، بپذیریم. مطالعهای که به تأثیر نمایش جنین زنان در صفحه اولتراسوند در زمان واقعی نگاه میکرد، نشان داد که این امر باعث افزایش آگاهی مادر از جنین در حال رشد و پایبندی بیشتر به توصیههای مراقبتهای بهداشتی در دوران بارداری میشود.
همچنین در بارداری هایی که در آن ناهنجاری مادرزادی از طریق بارداری تشخیص داده می شود و در آن بارداری ادامه می یابد، مزایای بالقوه ای نیز وجود دارد. یک مطالعه روی نوزادان مبتلا به گاستروشیزیس نشان داد که در گروه انتقال قبل از زایمان به طور قابل توجهی نیاز کمتری به تهویه کمکی بعد از عمل و ترخیص زودتر از خانه از خانه در مقایسه با گروه انتقال پس از زایمان وجود دارد. دانش قبل از تولد از یک ناهنجاری نیز ممکن است برای والدین مفید باشد، و به آنها فرصت می دهد تا خود را با خود وفق دهند. شرایط را از نظر احساسی و عملی برای دوره پس از زایمان آماده کنید، به خصوص اگر نیاز به انتقال به بخش اطفال منطقه باشد. می توان به والدین این فرصت را داد که از بخش نوزادان بازدید کنند و در مورد آن بحث کنند
مدیریت مورد انتظار پس از زایمان با متخصصان مربوطه اگرچه اینها مزایای قابل توجهی هستند، اما ارزیابی عینی و بیان آنها به صورت پولی دشوار است. در مطالعه ما به طور رسمی سعی نکردیم نگرش والدین را نسبت به تشخیص یک ناهنجاری در سونوگرافی قبل از تولد ارزیابی کنیم، اما بازخورد غیررسمی مثبت بود.
عواملی که با فواید مالی اسکن معمول ناهنجاری جنین مقابله می کنند، شامل افزایش نیاز به مشاوره و اضطراب ناشی از اسکن های مثبت کاذب، نامشخص یا منفی کاذب است. اسکنهای ناهنجاری جنینی مثبت کاذب در مطالعه ما به ناچار باعث ایجاد اضطراب میشوند، اما اهمیت پیشآگهی آنها زمانی که بهعنوان ناهنجاریهای مجزا در یک جمعیت کم خطر و بدون هیچ نشانگر دیگری برای نگرانی دیده میشود، نامشخص است، و بیان اضطراب ایجاد شده در شرایط پولی آسان نیست.
اسکن منفی کاذب منبع آسیب روانی برای والدین است. غلبه ناهنجاری های قلبی جنین در گروه منفی کاذب ما با مطالعه قبلی مطابقت دارد که نشان می داد تشخیص قبل از تولد ناهنجاری های مادرزادی قلبی تنها در 2 درصد از نوزادان بستری در بخش فوق منطقه ای قلب و عروق کودکان و سپس همیشه در سه ماهه سوم رخ داده است. .17 به طور مشابه، مطالعه دیگری نشان داد که حساسیت سونوگرافی معمول قبل از زایمان برای تشخیص بیماری قلبی مادرزادی در جمعیت کم خطر پایین بود (14.3%). کوتاه شدن در آکندروپلازی یا برخی موارد بطنکولومگالی و ممکن است منجر به منفی کاذب سونوگرافی ناهنجاری جنین در سه ماهه دوم شود.
ما در محاسبات خود برای هزینه های بالقوه دعوی قضایی در نظر نگرفته ایم، اما باید به خاطر داشته باشید که احتمال چنین هزینه هایی پس از نتایج مثبت یا منفی کاذب اولتراسوند به وجود می آید. مشاوره قبل از اسکن اولتراسوند باید تأکید کند که اسکن سونوگرافی ناهنجاری یک فرآیند غربالگری است و نمی توان انتظار داشت که تمام ناهنجاری ها را شناسایی کند، این امر به ویژه در مورد ناهنجاری های قلبی و جنین مبتلا به تریزومی 21 صادق است.
اسکن معمول اولتراسوند ناهنجاری جنین در بیمارستان ما منجر به صرفه جویی مالی برای NHS به دلیل خاتمه بارداری به دلیل شرایط کشنده یا ناتوان کننده شدید تشخیص داده شده شد، که در غیر این صورت پنهان می شد. همچنین مزایایی برای مدیریت قبل از تولد و پس از زایمان آن بارداری ها وجود داشت که ادامه یافت. این باید در برابر اضطراب ناشی از یافته های مثبت کاذب، نامشخص یا نامربوط پس از زایمان و خطر احتمالی هزینه های دادرسی ناشی از اسکن های مثبت یا منفی کاذب متعادل شود. وقتی همه این جنبه ها در نظر گرفته شود، ما معتقدیم که استفاده مداوم از اسکن سونوگرافی ناهنجاری جنین معمولی در بیمارستان ما موجه است.
سود مالی به دست آمده در بیمارستان ما به مبلغ 957 973 پوند برای 3798 بارداری می تواند به عنوان پس انداز 169 869 190 پوندی در سراسر کشور در هر سال برای انگلستان و ولز پیش بینی شود. به نظر می رسد این یک استدلال مالی قوی برای پذیرش گسترده اسکن معمول ناهنجاری جنین باشد.
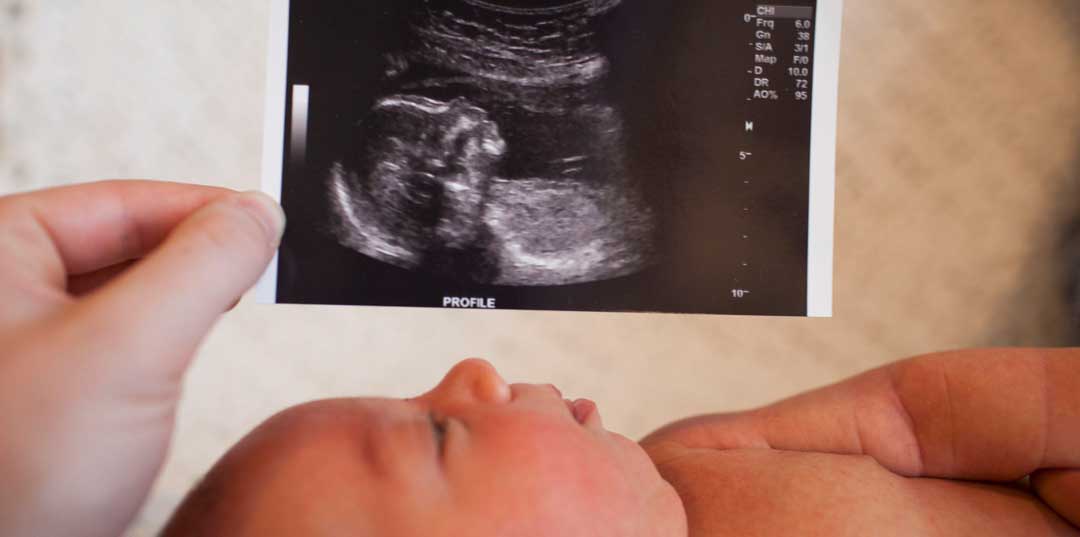
ویژگیها و اهداف سونوگرافی آنومالی
سونوگرافی آنومالی (Anomaly Scan) یک نوع سونوگرافی است که معمولاً در دوران بارداری بین هفتههای 18 تا 22 بارداری انجام میشود. هدف از این سونوگرافی بررسی دقیقتر ساختار جنین و شناسایی هر گونه ناهنجاری یا مشکلات احتمالی در آن است. در این معاینه، پزشک بهطور ویژه به بررسی اعضای اصلی بدن جنین، مانند قلب، مغز، کلیهها، معده، ستون فقرات و دستوپای جنین میپردازد.
ویژگیهای سونوگرافی آنومالی
بررسی ساختارهای جنینی: این سونوگرافی بهطور خاص برای ارزیابی ساختارهای مهم بدن جنین انجام میشود. بررسیهایی مانند قلب، مغز، ستون فقرات، کلیهها، اندامها و چهره انجام میشود.
شناسایی ناهنجاریها و اختلالات: سونوگرافی آنومالی میتواند به شناسایی مشکلاتی مانند مشکلات قلبی، شکاف کام، اختلالات عصبی، نقایص ستون فقرات (مثل اسپینا بیفیدا) و بسیاری دیگر از ناهنجاریهای ساختاری کمک کند.
بررسی رشد جنین: این آزمایش به پزشک کمک میکند تا اطمینان حاصل کند که جنین به طور طبیعی در حال رشد است و نسبت به سن بارداری اندازهاش مناسب است.
مشاهده محل قرارگیری جنین: محل قرارگیری جنین در رحم نیز در این آزمایش بررسی میشود تا مشکلاتی مانند جفت سرراهی شناسایی گردد.
ارزیابی مایع آمنیوتیک: میزان و ویژگیهای مایع آمنیوتیک نیز در این سونوگرافی بررسی میشود، زیرا نقص در میزان این مایع میتواند نشانهای از مشکلات باشد.
اهداف سونوگرافی آنومالی
تشخیص ناهنجاریهای جنینی: یکی از مهمترین اهداف این آزمایش شناسایی ناهنجاریهای ساختاری یا ژنتیکی در جنین است که میتواند به مشاوره بیشتر برای والدین منجر شود.
بررسی رشد و تکامل جنین: این سونوگرافی کمک میکند تا پزشک از رشد طبیعی جنین اطمینان حاصل کند.
ارزیابی سلامت عمومی مادر و جنین: بهویژه در صورت داشتن مشکلات بارداری، سونوگرافی آنومالی میتواند به تشخیص مشکلاتی مانند مشکلات جفت، مشکلات آمنیوتیک یا وضعیت غیرطبیعی جنین کمک کند.
آگاهی بیشتر برای برنامهریزیهای بارداری و زایمان: با ارزیابی دقیق وضعیت جنین، پزشک میتواند راهکارهایی برای زایمان طبیعی یا سزارین پیشنهاد دهد و در صورت لزوم برای مداخلات پزشکی برنامهریزی کند. در نهایت، سونوگرافی آنومالی ابزاری مهم و غیرتهاجمی برای ارزیابی سلامت جنین و کمک به مدیریت بهتر بارداری است.
سونوگرافی آنومالی به پزشکان این امکان را میدهد که در صورت شناسایی هرگونه مشکل، تصمیمات لازم برای درمان و مراقبتهای آینده را اتخاذ کنند. این آزمایش معمولاً بیخطر است و به مادر و جنین آسیبی نمیرساند.
رشد طبیعی جنین و جنین در هفته های 7+ 0 تا 10 + 6 هفته بارداری
بین هفته های 7 و 11 بارداری، جنین دچار رشد و نمو سریع می شود و اندام زایی تا 10 هفته تا حد زیادی کامل می شود. در هفت هفتهی بارداری، طول جنین تقریباً 10 میلیمتر است، آمنیون اطراف آن نمایان میشود و سر بهشدت به سمت جلو خم میشود. در هفته هشتم بارداری، اندازه جنین در حدود 16 میلی متر است و تک تک اعضای بدن را می توان در سونوگرافی شناسایی کرد. سر را می توان از تنه تشخیص داد و جوانه های اندام را می توان به وضوح مشخص کرد. در هفته 9، تنه جنین کشیده و صاف می شود، اندام ها از داخل شکمی بیرون زده و فتق روده میانی در قاعده بند ناف آشکار می شود. در هفته 10، طول تاج - کفل (CRL) بین 30 تا 35 میلیمتر است، جنین کاملاً شبیه انسان است، استخوانهای پیشانی جمجمه استخوانی شده، فتق فیزیولوژیکی روده مشخص است، دستها و پاها نسبتاً مخالف یکدیگر هستند. و ارقام را می توان دید 10. با در دسترس بودن پروبهای اولتراسوند با وضوح بالاتر و بهبود تکنیکهای سهبعدی چند صفحهای ثبت تصویر، ارزیابی اولیه ساختارهای آناتومیک طبیعی در اوایل سه ماهه اول، توسعه روشهای هیجانانگیز سونوامبریولوژی را بهوجود آورده است که امکان ارزیابی بیماران منتخب در معرض خطر ناهنجاریهای جنینی/جنی را فراهم میکند. و تشخیص زودهنگام عیوب
ناهنجاری های عمده عمومی
بعضی از ناهنجاری های شدید جنینی در اوایل هفته 7 تا 8 بارداری قابل مشاهده است. تصاویر سونوگرافی سه بعدی با حالت رندر دوقلوهای کرانیوپاگ به هم چسبیده را در هفته های 7 و 8 بارداری نشان می دهد. تشخیص زودهنگام این نوع ناهنجاری شدید امکان انتخاب زودهنگام باروری را فراهم می کند و از خطرات مربوط به تشخیص دیرهنگام، مانند زایمان با حجم زیاد جنین که با افزایش عوارض مادری همراه است، جلوگیری می کند. مواردی از پارگی زودرس آمنیوتیک که به احتمال زیاد به دنباله نوار آمنیوتیک با اختلال جنین و قطع اندام تبدیل می شوند نیز می توانند در اوایل بارداری مشاهده شوند در شرایط بارداری دوقلویی تک کوریونی، وقوع توالی پرفیوژن شریانی معکوس دوقلو (TRAP) را میتوان در مواقعی تشخیص داد که گزینههای درمانی اولیه از جمله انسداد بند ناف دوقلوی آکاردیاک را تسهیل میکند.
ناهنجاری های سیستم عصبی مرکزی
ناهنجاری های عمده سیستم عصبی مرکزی را می توان در اوایل هفته هشتم بارداری تشخیص داد. تصویربرداری اولتراسوند ترانس واژینال با وضوح بالا و دانش خوب از رشد طبیعی حفره های مغزی بین هفته های 6 تا 10، پیش نیازهای اصلی برای تشخیص آناتومی غیرطبیعی مغز در اوایل بارداری است. رشد طبیعی حفره های مغزی (تلانسفالون، دی انسفالون، مزانسفالون و رومبنسفالون) را در هفته هشتم بارداری نشان می دهد. از آنجایی که استخوان بندی استخوان های فرونتال در هفته 10 بارداری رخ می دهد، شکل غیر طبیعی و نامنظم سر ممکن است نشان دهنده مراحل اولیه توالی آکرانی-اگزانسفالی-آنسفالی باشد. در این موارد، مایع آمنیوتیک اغلب اکوژنیک تر از فضای خارج سلومیک به نظر می رسد.
فاکس مغزی را می توان به طور کامل در 8 تا 10 هفته مشاهده کرد. سایر ناهنجاریهای عمده مغز، مانند هولوپروسنسفالی آلوبار با همجوشی تالامی و شاخهای قدامی بطنهای جانبی، در این مرحله قابل شناسایی هستند و قبلاً تشخیص زودهنگام گزارش شده است. ارتباط هولوپروسانسفالی آلوبار با تریزومی 13 و پیامدهای بد نوزادی ممکن است گزینه های غربالگری و تشخیصی را برای زن تغییر دهد و مدیریت بارداری را تغییر دهد. به طور مشابه، در برخی موارد، انسفالوسل همراه با مننگوسل را می توان قبل از هفته 11 نیز تشخیص داد. مطالعات قبلی ارتباط مهمی را بین بطن چهارم گشاد شده در سه ماهه اول و نقایص کروموزومی نشان داده اند، و سونوگرافی ترانس واژینال با وضوح بالا اکنون امکان تجسم فضاها و ساختارهای حفره خلفی را فراهم می کند. با استفاده از رندر سه بعدی با حالت شفاف، می توان اتساع حفره های مغز را به خوبی مشاهده کرد، به خصوص اتساع بطن چهارم و بطن های جمجمه ای جانبی.
نقایص ستون فقرات
قبل از 10 هفته از سن حاملگی، ستون فقرات جنین را می توان در سونوگرافی به صورت خطوط موازی هیپواکویک مشاهده کرد پس از این مرحله، فرآیند استخوان سازی آغاز می شود. مهره های استخوانی شده را می توان در سونوگرافی در نمای تاجی ستون فقرات پس از 10 هفته شناسایی کرد، اما تشخیص زودهنگام دیس رافیسم ستون فقرات قبل از 16 هفته از طریق تجسم مستقیم ستون فقرات چالش برانگیز است. تشخیص اسپینا بیفیدا باز را می توان با ناهنجاری های حفره خلفی در هر دو نمای ساژیتال و محوری سر جنین پیشنهاد کرد. عمدتا با استفاده از سونوگرافی ترانس واژینال با وضوح بالا.
ناهنجاری های قلبی
فعالیت قلب جنین را می توان برای اولین بار در هفته 5 تا 6 بارداری شناسایی کرد. نمای چهار حفره ای قلب و جریان خروجی قلب راست و چپ را می توان بین هفته های 8 تا 10 بارداری در بخش زیادی از موارد 8، به ویژه در دست اپراتورهای مجرب، با استفاده از پروب های ترانس واژینال با وضوح بالا مشاهده کرد. روشهای سونوگرافی 4 بعدی، مانند همبستگی تصویر فضایی و زمانی (STIC) .نقایص عمده قلبی، مانند سندرم هیپوپلاستیک قلب چپ، به طور بالقوه می تواند در اوایل هفته 10 دیده شود

نقایص دیواره شکم
بین هفته های 9 تا 11 بارداری، فتق فیزیولوژیک روده از طریق قاعده بند ناف مشهود است و به این دلیل رخ می دهد که سرعت رشد روده ها بیشتر از دیواره شکم در دوره جنینی است. این فتق معمولاً تا 12 هفته برطرف می شود (CRL 54 میلی متر). معده را می توان در هفته هشتم تقریباً در 80 درصد از بارداری ها مشاهده کرد. هنگامی که فتق روده در بزرگترین قطر خود بیش از 7 میلی متر باشد، یا اگر در پایان 12 هفته ادامه یابد، می توان به نقص دیواره شکمی مشکوک شد. به طور معمول صاف و دارای کانتور گرد است زیرا محتویات شکمی توسط غشای صفاقی قرار دارد. بیرون زدگی نامنظم به شدت نشان دهنده گاستروشیزیس است، که در آن حلقه های روده توسط غشای صفاقی قرار نمی گیرند و آزادانه در حفره آمنیوتیک شناور هستند. یک جنین طبیعی با فتق روده میانی را در هفته 10 به همراه نقایص مختلف دیواره شکم از جمله امفالوسل، اکستروفی کلواکال و ناهنجاری ساقه بدن نشان می دهد.
ناهنجاری های دستگاه ادراری
کلیههای جنین را میتوان در 9 هفته در 50 درصد بارداریها مشاهده کرد و به صورت ساختارهای اکوژنیک بیضی شکل در دو طرف ستون فقرات در نمای تاجی ظاهر میشوند. استفاده از روشهای سهبعدی، مانند تصویربرداری کنتراست حجمی (VCI) و رندر شیشهای با حالت حداقل شفاف، ممکن است تجسم کلیهها را تسهیل کند. مثانه بهعنوان یک ناحیه کوچک بینظمی در داخل لگن دیده میشود و طول طولی آن باید کمتر از 6 میلیمتر در بزرگترین قطر آن باشد. ناهنجاری های فاحش دیواره شکم و اکستروفی مثانه را می توان در این مراحل اولیه شناسایی کرد. موردی از اوراخوس ثبت شده را نشان می دهد که مثانه را به ناف متصل می کند.
ناهنجاری های شدید اندام
جوانه های اندام برای اولین بار در حدود 7 تا 8 هفته دیده می شوند، اگرچه تجسم انگشتان در این مرحله دشوار است. با توجه به اینکه کف پاها بین 9 تا 10 هفته "رو به رو" قرار می گیرند، ارزیابی ارقام پا چالش برانگیز است، در حالی که انگشتان دست به راحتی شناسایی می شوند زیرا بازوها در یک موقعیت خمیده ثابت در سراسر بدن قرار دارند. سینه و دست های جنین در این مرحله از هم جدا می شوند. گاهی اوقات، پلی داکتیلی ممکن است در اوایل بارداری مشهود باشد. تمام استخوان های بلند تا 10 هفته قابل شناسایی هستند. ناهنجاری های عمده اندام، مانند اکتروداکتیلی، جوش خوردن اندام تحتانی (سیرنوملیا) و عدم وجود اندام را می توان بین هفته های 9 تا 10 بارداری مشکوک کرد.
یکی دیگر از مزایای غربالگری قبل از هفته 11 بارداری، شناسایی مواردی با افزایش مایع نوکال، ادم زیر جلدی یا هیدروپس جنین است که 1٪ موارد را در گروه ما تشکیل می دهد. در واقع، دادههای ما نشان میدهد که این گروه از بیماران در معرض خطر بالای پیامدهای نامطلوب بارداری قرار دارند و احتمال 1/5 آنوپلوئیدی زمینهای یا ناهنجاری جنینی دارند (دادههای منتشر نشده). بنابراین، معرفی غربالگری معمول اولتراسوند اولیه برای همه بیماران ممکن است نوید بخش جدیدی از غربالگری ناهنجاری جنینی و آنیوپلوئیدی در آینده باشد.
بهتر است خون مادر را برای تجزیه و تحلیل cfDNA در هفته 10 حاملگی به دست آورید، نه در هفته 8 یا 9، زیرا کسر جنین در این زمان بیشتر است، که میزان شکست تست را کاهش می دهد و دقت آن را افزایش می دهد. این به خوبی با زمان شناسایی افزایش مایع نوکال، ادم زیر جلدی، هیدروپس جنینی و ناهنجاری جنینی مرتبط است که در تجربه ما در هفته 10 بهتر از بارداری 6 تا 9 هفته است. نسبت مایع در حفره های آمنیوتیک و سلومیک به جنین در هفته های 6 تا 10 حاملگی در مقایسه با هر زمان دیگری در بارداری بیشترین است و این یک محیط ایده آل برای جمع آوری و تجزیه و تحلیل حجم 3 بعدی و 4 بعدی است. علاوه بر این، جنین در این مرحله اولیه نسبتاً غیرفعال است در مقایسه با مراحل بعدی بارداری، که بررسی آناتومیکی را با استفاده از تجزیه و تحلیل دو بعدی و سه بعدی تسهیل می کند.
بارداری زودهنگام می تواند غیر واقعی باشد. وقتی هنوز نمیتوانید جنین را ببینید یا حرکتش را احساس کنید، چگونه میدانید که جنین آنجاست؟ بنابراین اولین تصویر اولتراسوند می تواند بسیار مهم باشد: در نهایت، مغز در حال چرخش شما می تواند با اثبات مستقیم آرام شود. اما به غیر از شواهد بصری که شما همه اینها را در خواب نمی بینید، ممکن است ندانید که از سونوگرافی های دوران بارداری چه انتظاری داشته باشید. ما اینجا هستیم تا شما را از طریق آن راهنمایی کنیم.
در طول معاینه اولتراسوند، پزشک شما حرکات جنین، ضربان قلب، تنفس و مقدار مایع آمنیوتیک اطراف جنین را ثبت می کند. اما چیزهای بیشتری برای دانستن در مورد آزمایش ها وجود دارد.
خود را برای آزمایش آماده کنید.
بدانید که در هفته 12-14 چه انتظاری دارید.
بدانید که در هفته 18-20 چه انتظاری دارید.
بدانید که ممکن است نیاز به سونوگرافی بیشتری داشته باشید.
چه زمانی نگران باشیم
خود را برای آزمایش آماده کنید.
معمولاً یک تکنسین سونوگرافی یا متخصص زنان و زایمان شما سونوگرافی را انجام می دهد. سونوگرافی را در یک مرکز معتبر دریافت کنید، نه در یک مکان غیر معتبر در مرکز خرید. یک مرکز غیرمجاز "می تواند چیزی را از دست بدهد یا چیزی را پیدا کند که شما را ناراحت کند که واقعا وجود ندارد." بله، شما عکس هایی از نوزاد دریافت خواهید کرد، اما سونوگرافی در درجه اول یک عکاسی نیست. اگر نتیجه یک تصویر تار از آرنج کودک باشد، تا زمانی که ارائه دهنده مراقبت های بهداشتی شما اطلاعات پزشکی لازم را دریافت کند.
گرفتن سونوگرافی از طریق شکم معمول است، به این معنی که میله اولتراسوند یا مبدل به سمت شکم فشار داده می شود و با ژل روغن کاری می شود. اما ممکن است به یک سونوگرافی واژینال نیاز داشته باشید، به این معنی که مبدل در داخل واژن شما قرار می گیرد. سونوگرافی ترانس واژینال ممکن است در اوایل بارداری ضروری باشد، برای بررسی شکل رحم، اگر چاق هستید یا اگر تیم پزشکی شما در دیدن اشیا با سونوگرافی از طریق شکم مشکل دارد.
معمولاً به شما گفته می شود قبل از سونوگرافی ترانس شکمی سه ماهه اول آب بنوشید زیرا مثانه پر دیدن ساختارهای زیر یا پشت مثانه را آسان تر می کند. این برای سونوگرافی ترانس واژینال یا در اواخر سه ماهه دوم یا سوم ضروری نیست.
بدانید که در هفته 12-14 چه انتظاری دارید.
اسکن اولتراسوند در 12-14 هفته چهار هدف ویژه را شامل می شود : تعیین کردن تاریخ زایمان . تشخیص دادن بارداری های چند قلویی ؛ بررسی کردن آناتومی اولیه جنین ؛ و انجام دادن تست شفافیت نوکال که یک نوع تست غربالگری جهت تشخیص سندرم داون و بعضی شرایط نادرتر می باشد .
«هرچه زودتر در بارداری اسکن انجام دهید، دقت بیشتری برای تعیین تاریخ زایمان شما دارد. اگر سونوگرافی 12-14 هفته ای اولین بار باشد، دقیق ترین تاریخ زایمان را در مقایسه با اسکن های بعدی ارائه می دهد. اغلب دقیقتر از اندازهگیری از آخرین دوره قاعدگی است، زیرا تاریخگذاری از آخرین دوره قاعدگی فرض میکند که هر زن سیکلهای قاعدگی ۲۸ روزه دارد و بسیاری از آنها چنین نیستند. (اگر می دانید جنین ها چند روز پس از لقاح منتقل شده اند، استفاده از تاریخ های لقاح آزمایشگاهی می تواند حتی از سونوگرافی های خیلی اولیه دقیق تر باشد. اگر سوابق دقیقی داشته باشید و سیکل منظم داشته باشید، استفاده از سوابق مربوط به زمان رابطه جنسی می تواند دقیق باشد. )
آناتومی اولیه در سونوگرافی 12-14 هفته قابل مشاهده است. پزشک شما می تواند ببیند که آیا قلب چهار حفره دارد یا خیر. اگر مغز دو نیمکره دارد.
سونوگرافی 12-14 هفته ای حاوی آزمایش غربالگری جهت تشخیص سندرم داون و دیگر ناهنجاری های کروموزومی به نام تست شفافیت نوکال می باشد. شفافیت نوکال ضخامت پشت گردن نوزاد است. آزمایش غربالگری همچنین شامل خونگیری است که برای اندازه گیری سطح پروتئینی که در حاملگی های سندرم داون کمتر است و هورمون جفتی که در حاملگی های سندرم داون بالاتر است، استفاده می شود.
تست شفافیت نوکال به شما نمی گوید که آیا نوزاد مبتلا به سندرم داون است یا خیر، فقط به احتمال یا احتمال این که او دچار سندرم داون است، می گوید. حتی اگر نتیجه آزمایش شفافیت گردن دریافت کنید که احتمال ابتلا به سندروم داون را 90 درصد نشان میدهد، نمیتوانید بدون آزمایش آمنیوسنتز یا نمونهبرداری از پرزهای کوریونی تشخیص دهید که آیا نوزاد شما دچار سندرم داون هست یا خیر.
آزمایشهای شفافیت گردن همچنین به 5 درصد از بیماران نشان میدهد که در صورت طبیعی بودن خطر ابتلا به ناهنجاریهای کروموزومی جنین در آنها بیشتر است. اکنون آزمایش غربالگری دیگری برای سندرم داون وجود دارد که به آن آزمایش DNA بدون سلول میگویند که فقط شامل خونگیری از مادر میشود، نه سونوگرافی. فقط به این دلیل که DNA بدون سلول دارید، از سونوگرافی چشم پوشی نکنید.
مقالات پیشنهادی :
آمادگی سونوگرافی رحم جهت آندومتریوز؟
آمادگی سونوگرافی غربالگری سه ماهه اول یا NT
بدانید که در هفته 18-20 چه انتظاری دارید.
سونوگرافی هفته 18-20 اغلب "اسکن آناتومی" نامیده می شود. در آن زمان اندامها کاملاً شکل گرفتهاند. ارائه دهندگان پزشکی نقایص قلبی را بررسی می کنند، مطمئن می شوند که همه اندام ها وجود دارند و تعداد انگشتان دست و پا را می شمارند. آنها همچنین مراقب رشد کودک هستند.
اگر می خواهید بدانید، ارائه دهنده شما می تواند جنسیت بیولوژیکی احتمالی نوزاد را در سونوگرافی هفته 18-20 به شما بگوید. اگر نمی خواهید بدانید، قبل از انجام سونوگرافی به تکنسین سونوگرافی یا متخصص زنان و زایمان بگویید.
در سونوگرافی هفته 18-20، پزشک شما موقعیت جفت را نیز بررسی می کند. اگر جفت در رحم پایین باشد و دهانه رحم را پوشانده باشد، جفت سرراهی نامیده میشود و بعداً باید سونوگرافی انجام دهید تا ببینید آیا جفت حرکت کرده است یا خیر. حدود 20 درصد از بیماران در برخی مواقع «جفت کم ارتفاع» دارند، اما کمتر از 1 درصد در پایان به این شکل ختم میشوند. اگر جفت مهاجرت نکند و با نزدیک شدن به موعد زایمان روی دهانه رحم شما بماند، احتمالاً به سزارین نیاز خواهید داشت، زیرا اگر جفت در راه باشد، زایمان از طریق دهانه رحم مانع می شود.
اگر قبلاً سزارین شدهاید، پزشک شما همچنین بررسی میکند که آیا جفت ممکن است در جای زخم در رحم شما کاشته شده باشد یا خیر - وضعیتی به نام جفت آکرتا که میتواند نیاز به سزارین دیگری داشته باشد. اگر در سونوگرافی هفته 18 تا 20 به نظر می رسد جفت روی جای زخم است، لزوماً جفت آکرتا ندارید، زیرا تشخیص آن از تصویربرداری دشوار است. پزشک شما احتمالاً یک سونوگرافی اضافی برای رد یا تأیید جفت آکرتا در اواخر بارداری شما تجویز خواهد کرد.
بدانید که ممکن است نیاز به سونوگرافی بیشتری داشته باشید.
والدین باردار ممکن است به دلایل زیادی نیاز به سونوگرافی قبل از تولد فراتر از دو سونوگرافی استاندارد داشته باشند. در اوایل بارداری، خونریزی یا گرفتگی عضلات نیاز به سونوگرافی دارد. سونوگرافی اولیه می تواند تایید کند که حاملگی در رحم است و خارج از رحم نیست. حاملگی خارج از رحم در خارج از رحم کاشته می شود و باید برداشته یا حل شود زیرا برای مادر خطرناک است و قابل دوام نیست.
در اواخر بارداری، اگر خطر رشد بیش از حد یا خیلی کم وجود داشته باشد، ممکن است سونوگرافی برای نظارت بر اندازه نوزاد لازم باشد، به عنوان مثال، در برخی موارد دیابت بارداری یا پره اکلامپسی (فشار خون بالا در دوران بارداری). اگر سابقه زایمان زودرس دارید، می توان از سونوگرافی ترانس واژینال در اواخر بارداری برای اندازه گیری طول دهانه رحم برای علائم هشدار دهنده اولیه که ممکن است زایمان زودرس را نشان دهد، استفاده کرد.
اگر منتظر دوقلو هستید، احتمالاً سونوگرافی های بیشتری برای بررسی رشد آنها انجام خواهید داد. در مورد دوقلوهای همسان که جفت مشترک دارند، یک زن باردار در هفته های 16 تا 28 هر دو هفته یکبار سونوگرافی انجام می دهد تا رشد نوزادان را کنترل کند و اطمینان حاصل کند که یکی از آنها قسمت بزرگی از جفت را نمی خورد. منابع از جفت مشترک آنها. این بیماری سندرم انتقال خون دوقلو به دوقلو نامیده می شود و با زایمان زودرس یا لیزر رگ های خونی در جفت قابل درمان است.
چه زمانی نگران باشیم
اگر چیزی را نمی فهمید، همیشه خوب است. از پزشک خود بپرسید که معنی آن چیست، گزینه های شما چیست یا چرا او پیگیری خاصی را توصیه می کند.
انتظار برای نتایج آزمایش سخت است و طبیعی است که احساسات بالا بروند. به دنبال حمایت از افرادی باشید که به آنها اعتماد دارید تا آنها را معتبر و غیرقابل قضاوت کنند - شاید دیگر والدین آینده یا دوستان نزدیک یا خانواده.
اگر نتایج آزمایش را دریافت کنید که نشان می دهد کودک شما در معرض خطر بیشتری برای چیزی است، طبیعی است که احساس ناراحتی یا نگرانی کنید. به دنبال ارائه دهنده پزشکی خود بگردید یا از پزشک خود بخواهید که شما را با افرادی که در شرایط مشابه بوده اند ارتباط دهد.
اگر ارائه دهنده پزشکی شما در توضیح نتایج به روشی که شما درک می کنید مشکل دارد، ممکن است بخواهید نظر دومی را جویا شوید.
دور سر جنین در هفته های بارداری:
دور سر جنین یکی از شاخصهای مهمی است که به ارزیابی رشد جنین کمک میکند و علائم غیرطبیعی جنین را درست از زمانی که در رحم است مشخص میکند. این به محدود کردن خطر نقص مادرزادی در نوزادان، به ویژه میکروسفالی کمک می کند.
شاخص دور سر جنین بر اساس هفته بارداری
دور سر جنین یک شاخص مهم است که به عنوان HC)دور سر( مشخص می شود، برای کمک به ارزیابی رشد جنین در هر هفته از بارداری، در نتیجه به تشخیص ناهنجاری ها در اوایل بارداری کمک می کند.
پزشک شاخص دور سر و سایر شاخص های مهم جنین را بر اساس هفته های خاصی از بارداری ارزیابی می کند تا سطح طبیعی رشد کودک را بررسی کند:
هفته اول بارداری - هفته چهارم بارداری: در این زمان جنین هنوز یک جنین بسیار کوچک است. هفته 4-7 بارداری: شاخص جنینی که در این دوره باید مورد توجه قرار گیرد معمولاً شامل قطر کیسه حاملگی و طول کفل است. در هفته ششم بارداری، قطر کیسه حاملگی بین 14 تا 25 میلی متر است. نتایج سونوگرافی طول سر و باسن جنین را در هفته هفتم بارداری نشان می دهد. از هفته دوازدهم به بعد: در این زمان دور سر جنین، طول استخوان ران و قطر دو جداره جنین مشخص می شود. به طور کلی، این شاخص ها اغلب برای هر جنین متفاوت است، مانند داشتن جنین با استخوان ران کوتاهتر یا داشتن دور سر بزرگتر. این تفاوت ها کم و بیش تحت تأثیر ویژگی های ژنتیکی والدین است. اگر شاخص دور سر جنین در محدوده مجاز باشد، فاقد علائم غیرطبیعی در نظر گرفته می شود.
اندازه گیری سونوگرافی جنین
اندازهگیریهای سونوگرافی جنین میتواند نحوه رشد جنین را نشان دهد و به تشخیص زودهنگام ناهنجاریهای جنین کمک کند. در دوران بارداری، ممکن است اندازه گیری های مختلف سونوگرافی انجام شود. اکثر زنان باردار حداقل در هفته 18 تا 20 بارداری سونوگرافی اولیه انجام می دهند. با این حال، انجمن های پزشکی انجام سونوگرافی معمول در دوران بارداری را توصیه نمی کنند. سونوگرافی در بارداری می تواند به عنوان یک سونوگرافی معمولی، سونوگرافی تشریحی، معمولا بین هفته های 18 تا 20 بارداری انجام شود، یا به دلایل خاصی که اغلب وابسته به زمان هستند انجام می شود. نقطه بارداری اندازه گیری اولتراسوند در طول بارداری برای تعیین تاریخ زایمان و بررسی اینکه آیا جنین در حال رشد طبیعی است مفید است.
آیا دور سر جنین غیر طبیعی است؟
اگر دور سر جنین کمتر از حد مجاز باشد، این واقعا جای نگرانی دارد. این وضعیت دلایل مختلفی دارد، از جمله:
تاخیر رشد جنین ژنتیک: میکروسفالی خانوادگی ناهنجاری های کروموزومی ناهنجاری های ژنی انسفالوپاتی ناهنجاری های سیستم غدد درون ریز، مانند کم کاری هیپوفیز یا آنسفالوپاتی تیروئید کرانیوسینوستومی زودرس اختلالات ذهنی شدید و تشنج، و همچنین کاهش امید به زندگی است.
چگونه میکروسفالی را در جنین تشخیص دهیم؟
دور سر جنین در دوران بارداری از طریق سونوگرافی اندازه گیری می شود و سپس با منحنی های طبیعی خاص مقایسه می شود. میکروسفالی معمولا زمانی تشخیص داده می شود که دور سر جنین کمتر از 2 یا 3 باشد، حتی بیشتر از انحرافات استاندارد.
جنین 12 هفته ای چگونه رشد می کند؟
در طول سه ماهه اول بارداری، هفته دوازدهم (معادل هفته دهم پس از لقاح) آخرین هفته از سه ماهه اول بارداری است که نقطه عطف مهمی در دوران بارداری است. خبر خوب این است که میزان سقط جنین پس از سه ماهه اول بارداری به شدت کاهش یافته است.
رشد جنین در 3 ماه اول زیاد است ، ظاهر جنین کاملاً شبیه یک انسان مینیاتوری است ، صورت جنین نیز رشد یافته تر است ، واضح تر به نظر می رسد. اکثر سیستمهای اندام جنین به طور کامل تشکیل شدهاند، اگرچه هنوز برای عملکرد کامل نیاز به بلوغ دارند. به طور مشخص:
سیستم روده به تدریج در رحم جنین بیشتر رشد می کند، اولین حرکات روده ظاهر می شود. کلیه ها آماده دفع ادرار هستند. مغز استخوان به تدریج گلبول های سفید تولید می کند - سد محافظ بعدی بدن در برابر عوامل بیماری زا. غده هیپوفیز در مغز شروع به ترشح هورمون می کند. رفلکس های جنین شروع به شکل گیری می کنند، جنین حرکات خود به خودی را شروع می کند، اگرچه مادر در این زمان نمی تواند جنین را احساس کند.
جنین 12 هفته ای به وضوح از سونوگرافی 4 بعدی جنین دیده می شود
هفته 12 بارداری زمان بسیار مهمی در روند رشد است، در این زمان، مادران باید برای سونوگرافی جنین به مراقبت های دوران بارداری مراجعه کنند و آزمایشات لازم را برای ارزیابی رشد جنین انجام دهند. جنین، سن دقیق بارداری و همچنین تاریخ زایمان. در عین حال مادر از طریق سونوگرافی 4 بعدی جنین، تصویر نوزاد را مشاهده خواهد کرد.
سونوگرافی 4 بعدی جنین در هفته 12 بارداری نقطه عطف بسیار مهمی است، به لطف تصویر اولتراسوند، پزشک اطلاعات دقیق در مورد شفافیت نوکال را می داند، علائم غیر طبیعی را بررسی می کند. کروموزوم ها و همچنین احتمال ایجاد بیماری های جدی در کودک در آینده مانند: بیماری داون، فتق دیافراگم، ناهنجاری های قلبی، ناهنجاری های اندام، ...
سونوگرافی 4 بعدی جنین در این زمان به پزشکان کمک می کند تا سن جنین را به دقت تعیین کنند و تاریخ زایمان نوزاد را تعیین کنند. به طور خاص، شاخص های اندازه جنین همانطور که از طریق سونوگرافی 4 بعدی جنین در 12 هفتگی جنین به وضوح نشان داده می شود عبارتند از:
طول جنین از بالای سر تا بالای کفل حدود 5.4 سانتی متر است. وزن نوزاد حدود 58 گرم است. ضربان قلب جنین بین 120-160 ضربه در دقیقه در نوسان می باشد. محل اتصال جفت به دیواره رحم مادر در 12 هفتگی، وزن جنین نزدیک به 58 گرم و طول آن حدود 5.4 سانتی متر است. اعضای بدن کامل تر و مفاصل قوی تر شده اند. با شکل گیری واضح ستون فقرات جنین، لوله های عصبی در ستون فقرات شروع به کشیده شدن از طناب نخاعی می کنند. نورون ها و سیناپس های جنینی به سرعت در مغز رشد می کنند. ضربان قلب جنین نیز دو برابر ضربان قلب مادر خواهد بود. انگشتان دست، انگشتان پا و اثر انگشت جدا شده نیز به صورت کم رنگ در تصویر سونوگرافی 4 بعدی جنین ظاهر می شوند. از 12 هفتگی، کودک شما از نظر مورفولوژی نسبتاً کامل رشد کرده است و دارای رفلکس هایی مانند خم شدن و کشش بدن، کشش اندام است... این نیز یکی از 3 نقطه عطف مهم اولتراسوند است که تشخیص داده می شود. توسط کارشناسان توصیه می شود. در طول این سونوگرافی، پزشکان به ویژه ناهنجاری های اولیه مغز، صورت، قلب، دستگاه گوارش، ادرار، اندام ها و کل بدن را بررسی می کنند.
انجام سونوگرافی در هفته 12 بارداری بسیار مهم است زیرا علائم بعدی در هفته های بعد مشخص نخواهد شد. بنابراین، اگر سونوگرافی حدود 12 هفته به تاخیر بیفتد، دیگر نتایج سونوگرافی دقیق نخواهد بود. علاوه بر این، تشخیص زودهنگام، به موقع و دقیق ناهنجاری های بارداری به زنان باردار در انجام معاینات و در نظر گرفتن انتخاب ادامه یا عدم ادامه بارداری یا کمک به درمان به موقع کمک زیادی می کند. زمانی که عوارض یا موارد غیرمنتظره ای برای مادر باردار و جنین پیش می آید.
رشد کودک شما - آنچه اسکن نشان می دهد.
در حالی که ممکن است قبل از شروع پریود تست بارداری مثبت دریافت کنید، اما چند هفته قبل از اینکه بارداری به اندازه کافی بزرگ شود تا در اسکن دیده شود، می گذرد. در هفتههای اولیه چقدر میتوانیم در اوایل بارداری ببینیم برای هر زن و هر بارداری متفاوت است.
چهار هفته: در هفته 4 بارداری (2 هفته پس از لقاح) هنگامی که شما به تازگی پریود خود را از دست داده اید، نمی توانیم بارداری را در اسکن تشخیص دهیم، تنها چیزی که می توانیم ببینیم این است که پوشش رحم ضخیم تر شده است. در حدود 4 تا 5 هفته، گاهی اوقات میتوانیم یک ناحیه مایع سیاه و سفید کوچک را در رحم ببینیم، اما تا زمانی که نتوانیم چیزی در داخل آن رشد کند، نمیتوانیم تایید کنیم که کیسه حاملگی است.
پنج هفته :در هفته پنجم معمولاً یک کیسه کوچک حاملگی (حدود 6 میلی متر) و در داخل آن معمولاً یک کیسه زرده مشاهده می شود. این به ما تایید می کند که این قطعا یک کیسه بارداری است. گاهی اوقات میتوانیم یک نقطه سفید کوچک را در کنار کیسه زرده ببینیم که جنین بسیار ریز است، اما در این مرحله اغلب نمیتوانیم ضربان قلب کودک را فقط به دلیل اینکه خیلی زود است ببینیم. به همین دلیل است که سعی می کنیم خیلی زود اسکن نکنیم زیرا اگر نتوانیم زنده بودن و سالم بودن نوزاد را تأیید کنیم، اغلب باعث نگرانی والدین می شود.
شش هفته : حتی در 6 هفتگی ما گاهی اوقات برای دیدن ضربان کودک و ضربان قلب او حتی زمانی که همه چیز خوب پیش می رود، دچار مشکل می شویم. 4 میلیمتر از سر تا پایین، به این اندازه طول تاج - کفل یا CRL میگویند و اندازهگیری است که برای تاریخ بارداری شما در سه ماهه اول استفاده میکنیم.
هفت هفته : در 7 هفتگی، اکنون می توان نوزاد را با طول تقریباً 10 میلی متر به وضوح دید. در این مرحله همیشه باید شاهد تپش قلب در یک بارداری سالم باشیم.
هشت هفته :یک هفته بیشتر برای اسکن خود صبر کنید و ببینید نوزاد چقدر تغییر می کند. در 8 هفتگی کودک اکنون 16 میلی متر طول دارد و سر و بدنش شفاف است. اگر خوش شانس باشید، گاهی اوقات می توانید جوانه های کوچک دست و پا را مشاهده کنید.
نه هفته : 9 هفته و کودک هنوز خیلی واضح تر است، با دست ها و پاهای کوچک در حال رشد و اغلب تکان دادن کمی روی صفحه نمایش. کودک اکنون اندازه 22 میلی متری دارد.
ده هفته :در هفته 10 و اندازه گیری 30 میلی متر حتی بیشتر از ویژگی های کودک قابل مشاهده است. اکنون می توان دست ها و پاهای کوچک و برخی از ویژگی های صورت کودک را دید.
یازده هفته :در هفته 11، سر، بدن و اندام های کودک شفاف تر می شوند. اندازه کودک اکنون از سر تا پایین 40 میلی متر است.
دوازده هفته :در 12 هفتگی و تمام اندام های کودک در حال حاضر تشکیل شده است. صورت، جمجمه و مغز و همچنین معده، مثانه و اندام ها دیده می شود.
نوزده تا بیست هفته :در حدود 19-20 هفته به شما یک اسکن آناتومی پیشنهاد می شود. در این اسکن ما نوزاد را از سر تا پا بررسی خواهیم کرد. اکنون کودک بزرگتر از آن است که از سر تا پایین اندازه گیری شود، بنابراین ما اندازه گیری های سر، شکم و طول استخوان ران را انجام خواهیم داد تا نحوه رشد کودک را بررسی کنیم.
در طول 20 هفته آینده، کودک فقط رشد می کند و وزن اضافه می کند. از بسیاری جهات، دیده شدن نوزاد در اسکن سخت تر می شود، زیرا آنها فضای بیشتری را در رحم اشغال می کنند.
فناوری اولتراسوند
اسکن اولتراسوند یک ابزار مهم برای ارائه تصویرهایی از اندام داخلی جنین و همچنین طیف زیادی از دیگر سیستم های بدن است. این تکنیک تصویربرداری سونوگرافی نیز نامیده می شود زیرا از امواج صوتی با فرکانس بالا برای تولید تصاویری از برش ها در بدن استفاده می کند.
یک مبدل یا کاوشگر که امواج اولتراسوند را ساطع می کند، پس از پوشاندن آن با یک لایه نازک از ژل رسانا، روی پوست قرار می گیرد که از عبور صاف امواج از پوست اطمینان می دهد. امواج فراصوت ساطع شده توسط ساختارهای مختلفی که امواج با آنها مواجه می شوند منعکس می شوند.
قدرت امواج منعکس شده و زمان بازگشت آنها، مبنایی برای تفسیر اطلاعات به یک تصویر قابل مشاهده است. این کار توسط نرم افزار کامپیوتری انجام می شود.
مزایای تصویربرداری اولتراسوند نسبت به سایر تکنیک های تصویربرداری عبارتند از:
تجسم در زمان واقعی از جنین یا اندام ها.
غیر تهاجمی.
استفاده از تشعشعات یونیزان را که با اثرات سمی روی جنین همراه است حذف می کند.
تعاملی، زیرا اپراتور را قادر میسازد تا با حرکت دادن کاوشگر، از سطوح مختلف مشاهده عکس بگیرد.
سونوگرافی دو بعدی
اسکن سونوگرافی سنتی دو بعدی (2 بعدی) است، به این معنی که امواج اولتراسوند را فقط در یک صفحه ارسال و دریافت می کند. سپس امواج منعکس شده تصویری مسطح و سیاه و سفید از جنین در آن صفحه ارائه می دهند.
حرکت مبدل باعث می شود که صفحات متعددی مشاهده شوند، و هنگامی که صفحه مناسب به دست آمد، همانطور که بر اساس تصویر روی مانیتور قضاوت می شود، می توان یک فیلم ثابت از ضبط ایجاد کرد. اکثر ارزیابی های دقیق آناتومی و مورفولوژی جنین، تا به امروز، با استفاده از سونوگرافی دو بعدی انجام شده است.
سونوگرافی سه بعدی
توسعه بیشتر فناوری اولتراسوند منجر به دستیابی به داده های حجمی شد که تصاویر دو بعدی کمی متفاوت ایجاد می کند که توسط امواج منعکس شده که در زوایای کمی متفاوت از یکدیگر هستند.
سپس این تصاویر توسط نرم افزار محاسباتی پرسرعت برای تولید یک تصویر سه بعدی (3 بعدی) یکپارچه می شوند. بنابراین، فناوری پشت اولتراسوند سه بعدی باید با جمع آوری داده های حجم تصویر، تجزیه و تحلیل داده های حجمی و نمایش حجم سروکار داشته باشد.
داده های حجمی با استفاده از سه تکنیک به دست می آیند:
حرکات دست آزاد کاوشگر، با یا بدون حسگرهای موقعیت برای تشکیل تصاویر.
سنسورهای مکانیکی تعبیه شده در سر پروب.
سنسورهای آرایه ماتریسی، که از یک جارو برای به دست آوردن مقدار قابل توجهی داده استفاده می کنند. این شامل یک سری کامل از فریم های 2 بعدی است که به صورت متوالی گرفته شده اند و به دنبال آن تجزیه و تحلیل داده ها برای ارائه یک تصویر سه بعدی استفاده می شود. سپس اپراتور می تواند هر نما یا صفحه مورد نظر را استخراج کند، که به تجسم ساختارها از نظر مورفولوژی، اندازه و رابطه آنها با یکدیگر کمک می کند.
داده ها را می توان با استفاده از فرمت چند صفحه ای یا رندر تصاویر نمایش داد، که یک فرآیند کامپیوتری است که شکاف ها را برای ایجاد یک تصویر سه بعدی صاف پر می کند. همچنین یک حالت توموگرافی وجود دارد که امکان مشاهده برش های موازی متعدد در صفحه عرضی را از مجموعه داده های سه بعدی یا چهار بعدی (4 بعدی) فراهم می کند.
فرمت چند صفحه ای به اپراتور اجازه می دهد تا چندین صفحه دو بعدی را همزمان ارزیابی کند. با استفاده از یک نقطه مرجع بر روی صفحه نمایش که نشان دهنده نقطه تقاطع سه صفحه متعامد (X، Y، و (Z است، می توان آزادانه آن را برای به دست آوردن تصویر در هر صفحه ای در حجم اسکن شده حرکت داد.
بنابراین، به عنوان مثال، در حالی که قلب جنین را تجسم می کند، اپراتور می تواند هر یک از نماهای کلاسیک قلب جنین را با حرکت دادن نقطه مرجع احضار کند. این فرمت را می توان با استفاده از مقیاس خاکستری، داپلر رنگی یا پاور داپلر نمایش داد. تنظیمات داپلر به نمایش حرکت خون از طریق محفظه ها و دریچه های مختلف کمک می کند.
مزایای سونوگرافی
چندین مزیت در ارتباط با تصویربرداری سونوگرافی سه بعدی وجود دارد. به عنوان مثال، به تجسم بهتر ساختارهای قلب جنین کمک می کند تا نماهایی را فراهم کند که در غیر این صورت با تصویربرداری دو بعدی قابل دستیابی نبودند و احتمالاً 6٪ شانس تشخیص نقص را اضافه می کند.
مزایای دیگر شامل توانایی سونوگرافی سه بعدی برای تشخیص نقص های صورت جنین مانند شکاف لب و همچنین نقص اسکلتی جنین یا لوله عصبی است. در مجموع، سونوگرافی سه بعدی ممکن است به شناسایی ناهنجاری های مادرزادی ساختاری جنین در طول اسکن برنامه ریزی شده هفته 18-20 کمک کند.
تصویربرداری سونوگرافی سه بعدی در مقایسه با سونوگرافی دو بعدی به زمان کمتری برای تجسم استاندارد نیاز دارد. علاوه بر این، این تکنیک تصویربرداری کمتر به مهارت و تجربه اپراتور برای تشخیص ناهنجاری های رایج جنین وابسته است. داده های حجم ضبط شده را نیز می توان برای بررسی تخصصی از راه دور برای تشخیص بهتر در دسترس قرار داد.
عوارض جانبی سونوگرافی
هنگامی که برای اهداف تشخیصی استفاده می شود، تصویربرداری اولتراسوند پتانسیل ایجاد حفره یا حفره های کوچک گاز در بافت ها را دارد و همچنین می تواند باعث گرم شدن جزئی بافت شود. در حالی که طی 20 سال استفاده از اولتراسوند هیچ عواقب بهداشتی قابل توجهی ردیابی نشده است، استفاده از سونوگرافی های کنترل نشده برای اهداف غیرپزشکی تشویق نمی شود.
مزایای سونوگرافی 3 بعدی/4 بعدی
زمان کمتری برای غربالگری و تشخیص دادن قلب جنین.
حجم ذخیره سازی داده ها برای غربالگری، بررسی تخصصی
رفتار سالم تر در دوران بارداری در نتیجه دیدن کودک به صورت لحظه ای و سه بعدی.
احتمالاً شناسایی دقیقتر ناهنجاریهای جنین، بهویژه آنهایی که صورت، قلب، اندامها، لوله عصبی و اسکلت را درگیر میکنند.
علاوه بر این، این تکنیک های پیشرفته اولتراسوند مزایای سونوگرافی دو بعدی را به اشتراک می گذارند، یعنی:
ارزیابی رشد جنین.
ارزیابی سلامت جنین.
مکان یابی و ارزیابی جفت
دیدن و شنیدن ضربان قلب جنین.
اسکن 4 بعدی چگونه کار می کند؟
سونوگرافی دوبعدی معمولی و شناخته شده برای مشاهده از طریق کودک شما، که منجر به یک تصویر سیاه و سفید تخت می شود که کودک شما را در رحم نشان می دهد. اسکن 4 بعدی از همان تکنیک اولتراسوند استفاده می کند، اما بخش هایی از تصاویر دو بعدی را برای ایجاد یک تصویر سه بعدی که می توانید در زمان واقعی مشاهده کنید، ترکیب می کند. ویژگیهای سونوگرافی سه بعدی را ادغام میکند، اما عنصر دیگری را به معادله اضافه میکند: حرکت در زمان واقعی کودک، ارائه نگاه دقیقتری به آنچه در داخل میگذرد.
ما توصیه می کنیم که اسکن 4 بعدی باید در زمانی که بین 26 هفته تا 32 هفته هستید به طور ایده آل انجام شود. در اوایل هفته 26 و کودک شما به اندازه کافی چربی برای دیدن ویژگی های ظاهری ندارد (ممکن است همانطور که می گوییم "اسکلتی" به نظر برسند)، و بعد از 32 هفته ممکن است نوزاد شما برای روز بزرگ تغییر وضعیت داده باشد و بنابراین او را تغییر داده است. دیدن چهره و ویژگی های آنها سخت تر خواهد بود.
مزایای اسکن 4 بعدی:
یکی از هیجانانگیزترین و دوستداشتنیترین دلایل برای داشتن یک اسکن 4 بعدی، سطح جزئیاتی است که ما از کودکتان در زمان واقعی به شما نشان میدهیم. بسته به موقعیت نوزاد، ممکن است بتوانید صورت آنها از جمله چشم، دهان و بینی را ببینید. همچنین میتوانید تماشا کنید که دراز میکشند، خمیازه میکشند، انگشتانشان را تکان میدهند .
مشکلات در طول اسکن شما:
کیفیت اسکن 4 بعدی و تصاویر و فیلم هایی که ما می توانیم عمدتاً بسته به 4 عامل اصلی در اختیار شما قرار دهیم:
موقعیت کودک شما اگر کودک شما سر به پایین در رحم شما قرار دارد و دستها و پاهای او مانعی برای صورت او ندارند، یک اسکن ۴ بعدی بسیار زیبا دریافت خواهیم کرد. برای بهترین کیفیت، ما دوست داریم که کودک سر خود را از ما برنگرداند یا در جفت شما فرو نرود.
جفت شما: موقعیت جفت شما می تواند اسکن را دشوارتر کند. جفتهایی که در دیواره پشتی رحم یا به اصطلاح «جفت خلفی» قرار میگیرند میتوانند آسانتر اسکن شوند.
مایع آمنیوتیک: در حالت ایدهآل ما میخواهیم مقداری مایع آمنیوتیک در اطراف صورت کودک به منظور شفافتر کردن تصاویر ما انجام شود.
بند ناف: وجود بند ناف در جلوی صورت نوزاد می تواند مانع از دیدن واضح صورت نوزاد شود.
مایلم تاکید کنم که هیچ یک از این مشکلات چیزی نیست که مادر آینده بتواند آن را تغییر دهد یا روی آن تاثیر بگذارد و تیم ما با تجربه، آموزش دیده و ترفندهای زیادی برای غلبه بر برخی از این مشکلات در اختیار شما قرار می دهد. و خانواده شما بهترین تجربه و تصاویر ما می توانیم.
لطفاً در صورت داشتن هرگونه سوال در مورد اسکن های 4 بعدی ما، با تیم ما تماس بگیرید.
همچنین لطفاً اگر نمی خواهید جنسیت جنین خود را بدانید، قبل از انجام اسکن، حتماً به سونوگرافیک اطلاع دهید.
تست قبل از تولد
آزمایشهای غربالگری میتواند افرادی را که در معرض خطر ابتلا به سندرم داون هستند شناسایی کند. هیچ خطری برای سقط جنین از غربالگری وجود ندارد، اما این آزمایش نمی تواند به طور قطعی تعیین کند که آیا جنین تحت تأثیر قرار گرفته است یا خیر. از سوی دیگر، آزمایشهای تشخیصی در شناسایی ناهنجاریهای خاص در جنین دقیق هستند، اما خطر سقط جنین (معمولاً کمتر از 1٪) را به همراه دارند. ما هم غربالگری و هم تست تشخیصی را ارائه می دهیم.
تست های غربالگری
در مرحله اول که زمانی که بارداری بین هفته های 10 تا 14 است انجام می شود، از فرد باردار نمونه خون گرفته و سونوگرافی نیمه شفاف برای اندازه گیری مایع پشت گردن نوزاد انجام می شود. اگر آزمایش خون قبل از سونوگرافی برنامه ریزی شده باشد، ما می توانیم آن نتایج را در پایان وقت سونوگرافی شما ارائه کنیم. نتایج آزمایش خون، اندازهگیری شفافیت گردن و سن فرد باردار با هم برای تخمین خطر ابتلا به سندرم داون و تریزومی 18 (یک بیماری ژنتیکی که سندرم ادواردز نیز نامیده میشود، که بر رشد جنین تأثیر میگذارد) استفاده میشود.
مرحله دوم آزمایشی است که با نمونه خون از فرد باردار در زمانی که بارداری بین 15 تا 20 هفته است انجام می شود. هنگامی که نتایج این آزمایش خون با نتایج حاصل از آزمایش خون سه ماهه اول و سونوگرافی شفافیت نوکال ترکیب شود، میزان تشخیص سندرم داون افزایش می یابد. این آزمایش همچنین یک ارزیابی خطر شخصی برای داشتن جنین با تریزومی 18، سندرم اسمیت-لملی-اپیتز (یک بیماری ژنتیکی که می تواند رشد را کند کند و باعث ناتوانی ذهنی شود)، نقص لوله عصبی باز (مشکل در تشکیل جنین) ارائه می دهد. سیستم عصبی، مانند اسپینا بیفیدا) یا نقص دیواره شکم (یک سوراخ غیر طبیعی در شکم).
تست های تشخیصی
آمنیوسنتز، نمونه برداری از پرزهای کوریونی (CVS) و سونوگرافی سه روش اولیه برای آزمایش های تشخیصی هستند.
آمنیوسنتز آزمایشی است که ما معمولاً برای شناسایی مشکلات کروموزومی مانند سندرم داون استفاده می کنیم. (در جنین های در معرض خطر، می توان از آن برای تشخیص سایر بیماری های ژنتیکی مانند فیبروز کیستیک، بیماری تای ساکس و بیماری سلول داسی شکل استفاده کرد.)
یک روش آمنیوسنتز برای آزمایش ژنتیک معمولا زمانی انجام می شود که بارداری بین 15 تا 20 هفته باشد. تحت هدایت سونوگرافی، یک سوزن از طریق شکم وارد می شود تا نمونه کوچکی از مایع آمنیوتیک خارج شود. سلولهای مایع کشت داده میشوند و آزمایش کاریوتایپ - تجزیه و تحلیل ساختار کروموزومی سلولها - انجام میشود. دریافت نتایج حدود دو هفته طول می کشد. آمنیوسنتز اکثر اختلالات کروموزومی را با درجه بالایی از دقت تشخیص می دهد.
خطر سقط جنین در نتیجه آمنیوسنتز کم است - حدود 1 در 900. میزان سقط جنین برای آمنیوسنتز انجام شده در UCSF بسیار پایین است.
مانند آمنیوسنتز، نمونه برداری از پرزهای کوریونی بیشتر برای شناسایی مشکلات کروموزومی مانند سندرم داون استفاده می شود. (همچنین می توان از آن برای تشخیص سایر بیماری های ژنتیکی - از جمله فیبروز کیستیک، بیماری تای ساکس و بیماری سلول داسی شکل - در جنین های در معرض خطر استفاده کرد.) مزیت اصلی نسبت به آمنیوسنتز این است که CVS خیلی زودتر در بارداری انجام می شود، در سن 10 تا 10 سالگی. 13 هفته به جای 15 تا 20 هفته.
CVS شامل برداشتن یک قطعه کوچک از بافت از جفت برای تجزیه و تحلیل است. تحت هدایت سونوگرافی، این نمونه یا با یک سوزن وارد شده از طریق شکم یا یک کاتتر وارد شده از طریق واژن و داخل دهانه رحم (انتهای خارجی رحم) گرفته می شود. بافت کشت داده می شود و آزمایش کاریوتایپ از ترکیب کروموزومی سلول ها انجام می شود. دریافت نتایج حدود دو هفته طول می کشد.
در حالی که می تواند اطلاعاتی را در دوران بارداری زودتر از آمنیوسنتز ارائه دهد، CVS نقایص نخاع را تشخیص نمی دهد. با این حال، میتوانیم با استفاده از آزمایش خون یا سونوگرافی گسترش یافته آلفا فتوپروتئین (AFP) در اواخر بارداری، نقصهای نخاعی را غربال کنیم.
خطر سقط جنین در نتیجه CVS کم است - حدود 1 در 450. نرخ سقط جنین برای روش های CVS انجام شده در UCSF بسیار پایین است.
در حالی که هدف اصلی سونوگرافی تعیین وضعیت بارداری - تاریخ زایمان، اندازه جنین و تعداد بیش از یک نوزاد است - سونوگرافی همچنین می تواند اطلاعاتی در مورد نقص های احتمالی مادرزادی ارائه دهد. همه بیماران باردار UCSF قبل از انجام هر گونه آزمایش تهاجمی تحت یک معاینه فراصوت جامع قرار می گیرند.
در برخی از بیماران، سونوگرافی نگرانی در مورد ناهنجاری جنین را افزایش می دهد. این امکان تخصص سونوگرافی را بسیار مهم می کند، بنابراین ممکن است این اطمینان را به شما بدهد که ما تجربه زیادی در انجام و تفسیر معاینات سونوگرافی در بارداری داریم.
معنی نتیجه مثبت
اگر نتایج مثبتی در آزمایش غربالگری دریافت کردید، توصیه می کنیم پیامدهای آن و گزینه های خود را با پزشک خود و یک مشاور ژنتیک در میان بگذارید. آنها توضیح خواهند داد که چه نوع تست های تشخیصی موجود است. اینکه آیا انجام آزمایشات ژنتیکی تهاجمی تصمیم شماست.
اگر یک آزمایش تشخیصی یک ناهنجاری ژنتیکی را نشان داد، توصیه می کنیم در مورد اهمیت نتیجه با متخصصان این بیماری از جمله یک متخصص ژنتیک پزشکی و یک مشاور ژنتیک و همچنین پزشک خود صحبت کنید.
12-14 هفته اسکن
این اسکن به ما امکان میدهد بررسی کنیم که کودک شما چگونه رشد میکند و در ترکیب با آزمایش خون به ما امکان میدهد هر گونه نگرانی ژنتیکی را بررسی کنیم.
این اسکن باید بین 12 هفته و 5 روز و 13 هفته و 6 روز بارداری شما انجام شود.
برای بررسی اینکه آیا ناهنجاری های ساختاری وجود دارد یا خیر. برخی از آنها را می توان در این مرحله شناسایی یا مشکوک کرد، بنابراین یک اسکن ظاهری عادی برای شما بسیار اطمینان بخش است.
برای بررسی رحم و تخمدانها برای اطمینان از اینکه در دوران بارداری مشکلی ایجاد نمیکنند.
برای تایید رشد بارداری و تاریخ زایمان. برای بررسی محل قرارگیری جفت، محل قرارگیری بند ناف نسبت به جفت و وجود مایع کافی در اطراف نوزاد. استفاده از سونوگرافی در طول بارداری بی خطر است.
گاهی لازم است اسکن واژن انجام دهیم. اگر قبل از انجام اسکن واژینال به لاتکس حساسیت دارید یا نمیدانید، از روکش بدون لاتکس روی پروب استفاده میشود.
شما قادر خواهید بود تمام جنین در حال رشد خود را ببینید. ما میتوانیم اندازهگیریهای مهمی را انجام دهیم که به ما امکان میدهد ارزیابی دقیقی از خطر برای کودکتان ارائه دهیم.
12 هفته اسکن شفافیت گردن و آزمایش خون
سونوگرافی 12 هفته بارداری یا اسکن شفافیت نوکال معمولاً اولین اسکن روتین بارداری برای اکثر زنان است. در طول این ملاقات، سونوگرافی شما بارداری شما را به طور کامل ارزیابی می کند، ضربان قلب نوزاد را تایید می کند و بررسی می کند که آیا شما یک نوزاد یا چند نوزاد را حمل می کنید. سونوگرافیک شما همچنین نگاهی دقیق به سر، مغز، صورت، قلب و اندام های معده کودک شما خواهد داشت و خطر ابتلا به سندرم داون و سایر ناهنجاری های کروموزومی را ارزیابی می کند.
در طول 12 هفته اسکن نوکال چه چیزی را می توانید ببینید؟
اسکن اولتراسوند 12 هفته ای به ما این امکان را می دهد که آناتومی و اندام های کودک شما را از نزدیک بررسی کنیم، اندازه گیری کنیم و هرگونه ناهنجاری را که ممکن است با سندرم داون یا سایر عوارض مادرزادی مرتبط باشد بررسی کنیم.
سونوگرافیست شما، خانم سیارا مک کنا، متخصص پیشرو در اسکن قبل از تولد است و در صورت نیاز به نظارت بیشتر یا اطلاعات تخصصی می تواند به شما توصیه کند. با این حال، در بیشتر موارد، این اسکن دقیق تأییدی است که همه چیز به طور طبیعی در حال پیشرفت است و فرصتی برای شماست تا تصاویر کودک خود را با جزئیات ببینید.
آیا اسکن 12 هفته ای یا اسکن شفافیت نوکال می تواند احتمال ابتلا به سندرم داون را شناسایی کند؟
در طول سونوگرافی، سونوگرافی مقدار مایع پشت گردن کودک را اندازه گیری می کند. این اطلاعات می تواند نشانه ای از احتمال ابتلا به سندرم داون باشد.
اگر خطر ابتلا به سندرم داون افزایش مییابد، توصیه میکنیم برای اطمینان بیشتر، آزمایش خون انجام دهید، که میتوانید در همان روز اسکن انجام دهید. برای اندازه گیری سطح دو هورمون مهم در خون شما استفاده می شود. آزمایش خون اختیاری است، اما به خودی خود، سونوگرافی در پیشبینی سندرم داون 70 درصد دقیق است، اما در صورت ترکیب با آزمایش خون، این میزان به 90 درصد افزایش مییابد.
در زمان سونوگرافی چه اتفاقی می افتد؟
در حالی که خود اسکن حدود 30 دقیقه طول می کشد، ما یک ساعت برای قرار ملاقات می گذاریم تا احساس عجله نکنید و زمان زیادی برای راحت شدن و پرسیدن سوالات داشته باشید. سونوگرافیک ما سابقه پزشکی شخصی شما را بررسی می کند و در مورد این روند با شما صحبت می کند.
ما همیشه در این مرحله اسکن شکم را توصیه می کنیم، زیرا دقت بیشتری نسبت به اسکن ترانس واژینال دارد. هنگامی که روی صندلی معاینه قرار گرفتید، سونوگرافیک شما یک کاوشگر را روی شکم شما حرکت میدهد تا به آناتومی کودک شما، از جمله اندامها و جفت نگاه کند.
آیا سونوگرافی تصاویری را که می بیند توضیح می دهد؟
سونوگرافی شما از طریق تصاویر با شما صحبت می کند و جنبه هایی از آناتومی کودک شما را بیان می کند. او توضیح خواهد داد که اسکن شما که با آزمایش خون شما گرفته شده است، از نظر سطح خطر ابتلا به سندرم داون و سایر ناهنجاری های مادرزادی نشان می دهد.
اگر بعد از 12 هفته اسکن من به آزمایشات بیشتری نیاز باشد چه اتفاقی می افتد؟
سونوگرافیست شما زمان و دقت زیادی برای توضیح آنچه در حال رخ دادن است صرف می کند. اگر اسکن اولتراسوند شما خطر توسعه غیرطبیعی را نشان دهد، او راهنمایی و پشتیبانی متخصص را در مراحل بعدی که مورد نیاز است ارائه می دهد.
بعدی چه زمانی به اسکن نیاز خواهید داشت؟
اگر سونوگرافی شما از نتایج راضی باشد و نیازی به آزمایش یا اسکن بیشتری نباشد، اسکن بعدی شما معمولاً حدود هفته 20 بارداری خواهد بود.
برای 12 هفته اسکن بارداری نیمه شفاف وقت بگیرید
اگر مایل به مراجعه به کلینیک ما برای انجام اسکن حاملگی 12 هفته ای بینی هستید، لطفا با شماره های ما تماس بگیرید یا به صورت آنلاین وقت بگیرید.
سونوگرافی آنومالی در مرکز سونوگرافی و رادیولوژی الوند
در مرکز سونوگرافی و رادیولوژی الوند، تمامی خدمات سونوگرافی از جمله سونوگرافی آنومالی با استفاده از جدیدترین و پیشرفتهترین دستگاههای سونوگرافی انجام میشود. این مرکز با در اختیار داشتن تجهیزات بهروز و کادر پزشکی متخصص، توانسته است اعتماد بسیاری از مادران باردار را جلب کند.
متخصصان این مرکز بهخوبی آگاه هستند که انجام سونوگرافی آنومالی نیازمند دقت و توجه به جزئیات است، به همین دلیل تمامی تصاویر و نتایج با دقت فراوان مورد بررسی قرار میگیرند. علاوه بر این، پزشکان این مرکز مشاورههای لازم را به والدین ارائه میدهند و آنها را از نتایج سونوگرافی و هرگونه نگرانی احتمالی مطلع میکنند.
سونوگرافی آنومالی یکی از ضروریترین و مفیدترین ابزارها در دوران بارداری است که به تشخیص اختلالات جنینی و مشکلات احتمالی کمک میکند. این روش، بهویژه در مراکز پیشرفتهای مانند مرکز سونوگرافی و رادیولوژی الوند که با استفاده از تجهیزات مدرن و کادر متخصص ارائه میشود، میتواند سلامت مادر و جنین را تضمین کرده و به والدین اطمینان خاطر دهد. در نهایت، سونوگرافی آنومالی فرصتی را برای تشخیص به موقع مشکلات فراهم کرده و به والدین کمک میکند تا تصمیمات آگاهانهتری برای آینده بارداری خود بگیرند.
آنومالی اسکن غیر طبیعی
اگر در سونوگرافی آنومالی جنین، نتایج غیرطبیعی مشاهده شود، تصمیمگیری درباره ادامه بارداری بر اساس تعداد و نوع ناهنجاریها صورت میگیرد. در برخی موارد، ممکن است پیشنهاد شود که به طور قانونی بارداری خاتمه یابد، به ویژه زمانی که ناهنجاریها شدید و تهدیدکننده حیات جنین باشند. به عنوان نمونه، اگر یک نقص قلبی مهم و غیرقابل درمان در جنین شناسایی شود، ممکن است مجوز قانونی برای ختم بارداری صادر گردد. با این حال، اگر مشکل قلبی جزئی باشد، معمولاً نیازی به خاتمه بارداری نیست و وضعیت جنین با استفاده از روشهایی مانند اکوکاردیوگرافی قلب جنین در طول دوران بارداری و پس از تولد تحت نظر و پیگیری قرار میگیرد. در مجموع، هر مورد به دقت بررسی میشود تا بهترین تصمیم برای سلامت مادر و جنین اتخاذ گردد و در صورت لزوم، مراقبتهای پزشکی مناسب برنامهریزی شود.
اطلاعات مهم در سونوگرافی آنومالی جنین
سونوگرافی آنومالی یکی از روشهای مهم تصویربرداری پزشکی است که با استفاده از امواج صوتی بدون ضرر، وضعیت جنین را به طور دقیق و کامل بررسی میکند. این نوع سونوگرافی معمولاً در میانه دوران بارداری، یعنی حدود هفته ۱۸ تا ۲۲، انجام میشود و هدف اصلی آن شناسایی هرگونه ناهنجاری یا نقص احتمالی در ساختارهای جنینی است. به کمک این آزمایش، پزشک میتواند رشد و تکامل اندامها و بافتهای مختلف جنین را به دقت ارزیابی کند و سلامت کلی او را تحت نظر داشته باشد.
در سونوگرافی آنومالی، بخشهای مختلف بدن جنین به صورت جداگانه بررسی میشوند. از جمله این بخشها، سر و مغز است که توجه ویژهای به شکل، اندازه و ساختار آن میشود تا از نبود مشکلاتی مانند ناهنجاریهای مغزی یا اختلالات رشد مطمئن شویم. همچنین ستون فقرات جنین از نظر استحکام، یکپارچگی استخوانها و شکل کلی مورد ارزیابی قرار میگیرد تا مشکلاتی مثل اسپینا بیفیدا یا نقص در بسته شدن ستون فقرات به موقع تشخیص داده شود.
حفره شکمی جنین نیز بررسی میشود تا اطمینان حاصل گردد که اندامهای داخلی مانند معده، کلیهها و مثانه در جای درست خود قرار دارند و به درستی کار میکنند. همچنین وجود یا عدم وجود مایع اضافی در حفره شکمی مورد توجه قرار میگیرد، زیرا این میتواند نشانهای از مشکلات جدی باشد. یکی دیگر از قسمتهای حیاتی که بررسی میشود، قلب جنین است. هر قسمت از قلب، از جمله دیوارهها، حفرهها و عملکرد کلی آن، به دقت مشاهده میشود تا نارساییهای قلبی یا نقصهای مادرزادی شناسایی شوند.
علاوه بر این، دستها و پاهای جنین نیز به طور کامل مورد بررسی قرار میگیرند تا مطمئن شویم که هیچ نقصی مانند کمبود انگشتان، نقص استخوانها یا مشکلات حرکتی وجود ندارد. جفت و بند ناف نیز به عنوان بخشهای کلیدی در تغذیه و تامین اکسیژن جنین، مورد ارزیابی قرار میگیرند تا موقعیت و نحوه اتصال آنها به رحم به درستی تشخیص داده شود. مایع آمنیوتیک، که نقش محافظتی و حمایتی برای جنین دارد، از نظر حجم و کیفیت بررسی میشود، چرا که مقدار غیرطبیعی این مایع میتواند نشانه مشکلات مختلفی باشد.
علاوه بر ارزیابی ساختارهای فیزیکی جنین، سونوگرافی آنومالی اطلاعات مهم دیگری نیز ارائه میدهد. مثلاً سن دقیق جنین بر اساس اندازهگیریهای انجام شده توسط دستگاه سونوگرافی تعیین میشود که کمک میکند زمان زایمان بهتر پیشبینی شود. همچنین ضربان قلب جنین که یکی از شاخصهای حیاتی سلامت اوست، اندازهگیری میشود تا از سلامت قلب اطمینان حاصل گردد. در مواردی که بارداری چندقلو باشد، تعداد جنینها نیز به وضوح مشخص میشود و جنسیت جنین نیز در صورت تمایل والدین قابل تشخیص است.
مزیت اصلی سونوگرافی آنومالی، ایمنی و غیر تهاجمی بودن آن است. این روش نه تنها بدون درد است بلکه هیچ گونه اشعه مضر برای جنین ندارد و میتواند بدون خطر سلامت مادر و جنین را بررسی کند. از سوی دیگر، نتایج دقیق این سونوگرافی به والدین و پزشکان این امکان را میدهد که در صورت وجود هرگونه ناهنجاری، به سرعت برنامهریزیهای لازم را برای مراقبتهای ویژه و درمانهای احتمالی انجام دهند. این اقدام پیشگیرانه باعث میشود تا احتمال بروز مشکلات جدی در زمان زایمان کاهش یابد و سلامت نوزاد تضمین شود.
انجام سونوگرافی آنومالی به والدین اطمینان خاطر میدهد که جنین آنها در وضعیت سالمی قرار دارد یا اگر مشکلی وجود دارد، میتوان آن را زود تشخیص داد و اقدامات لازم را پیش از تولد انجام داد. این فرآیند به عنوان یکی از مهمترین معاینات دوران بارداری شناخته میشود و نقش کلیدی در مراقبتهای پیش از تولد ایفا میکند. بنابراین توصیه میشود که همه مادران باردار در زمان مناسب این سونوگرافی را انجام دهند تا از سلامت جنین خود اطمینان حاصل کنند و با خیال آسودهتر دوران بارداری را سپری نمایند.
دلیل تجویز سونوگرافی آنومالی جنین
اسکن آنومالی جنین یکی از مراحل مهم و ضروری در دوره بارداری، به ویژه بین هفتههای ۱۸ تا ۲۲ است که به منظور ارزیابی دقیق وضعیت سلامت جنین انجام میشود. این سونوگرافی امکان بررسی دقیق بخشهای مختلف بدن جنین مانند استخوانها، قلب، مغز، نخاع، صورت، کلیهها و شکم را فراهم میآورد و به پزشکان کمک میکند تا از سلامت ساختاری جنین اطمینان حاصل کنند.
با انجام این اسکن، پزشکان قادرند بیش از یازده نوع ناهنجاری نادر و جدی را شناسایی کنند که شامل مشکلاتی مانند آنانسفالی (عدم تشکیل کامل مغز)، اسپینا بیفیدا (نقص در ستون فقرات)، شکاف لب، فتق دیافراگم، گاستروشیزی (باز بودن دیواره شکم)، امفالوسل، ناهنجاریهای قلبی، نارسایی کلیوی دو طرفه، دیسپلازی اسکلتی و برخی اختلالات ژنتیکی مانند تریزومیهای ۱۳ و ۱۸ است.
با این حال، باید توجه داشت که اسکن آنومالی نمیتواند تمامی مشکلات جنینی را تشخیص دهد. برخی اختلالات ممکن است در این مرحله قابل مشاهده نباشند یا نیاز به آزمایشها و بررسیهای تخصصیتر داشته باشند. بنابراین، در صورت مشاهده هرگونه علامت مشکوک یا نتایج غیرقطعی، پزشک ممکن است توصیه به انجام سونوگرافیهای تکمیلی یا سایر آزمایشهای تشخیصی کند تا وضعیت سلامت جنین به طور کامل بررسی شود.
انجام اسکن آنومالی در سه ماهه دوم بارداری به والدین کمک میکند تا از وضعیت کلی سلامت جنین مطلع شوند و نگرانیهای احتمالی کاهش یابد. با این وجود، باید بدانیم که این اسکن تنها یکی از مراحل تشخیص سلامت جنین است و در صورت نیاز، اقدامات بیشتری توسط تیم پزشکی انجام خواهد شد تا سلامت جنین به دقت تضمین شود.
آیا مادر میتواند هنگام انجام سونوگرافی آنومالی اسکن همراه داشته باشد؟
سونوگرافی آنومالی اسکن یکی از مهمترین مراحل مراقبتهای دوران بارداری است که با هدف بررسی سلامت جنین و شناسایی احتمالی ناهنجاریها انجام میشود. بسیاری از مادران باردار تمایل دارند در طول این فرآیند فردی را به عنوان همراه کنار خود داشته باشند تا از حمایت روحی و روانی بهرهمند شوند. حضور یک همراه میتواند احساس آرامش و اطمینان بیشتری برای مادر ایجاد کند، بهویژه زمانی که نتیجه آزمایشها ممکن است اضطرابآور باشد.
با این حال، باید توجه داشت که امکان حضور همراه در مراکز مختلف سونوگرافی یکسان نیست. برخی از مراکز به دلیل محدودیتهای فضا یا تجهیزات، اجازه ورود همراه را نمیدهند و برخی نیز ممکن است محدودیت سنی برای همراهان در نظر بگیرند، بهویژه اگر همراه کودک باشد. بنابراین توصیه میشود پیش از مراجعه به مرکز سونوگرافی، از طریق تماس تلفنی یا مراجعه حضوری در مورد قوانین مربوط به حضور همراه سؤال شود. این اقدام باعث میشود مادر بدون نگرانی و با آمادگی کامل به جلسه سونوگرافی مراجعه کند.
حضور همراه نه تنها به مادر آرامش میدهد، بلکه میتواند در ثبت تصاویر، یادداشتبرداری از توصیههای پزشک و پاسخ به سؤالات نیز کمککننده باشد. برخی مادران حتی ترجیح میدهند از تجربه دیدن حرکات جنین در صفحه مانیتور به صورت مشترک با همسر یا یکی از اعضای خانواده لذت ببرند، زیرا این تجربه میتواند پیوند عاطفی با جنین را تقویت کند.
آیا سونوگرافی آنومالی اسکن برای مادر یا جنین خطرناک است؟
سونوگرافی آنومالی اسکن، با توجه به استانداردهای پزشکی و فناوریهای مورد استفاده، یکی از ایمنترین روشهای تصویربرداری دوران بارداری محسوب میشود. تا به امروز هیچ گزارشی مبنی بر آسیب مستقیم این نوع سونوگرافی به مادر یا جنین تأیید نشده است. پرتوهای سونوگرافی مورد استفاده در این بررسی از نوع صوتی هستند و برخلاف اشعه ایکس یا سایر روشهای پرتابل پرتو، خطر تشعشعی ندارند.
با این وجود، نکتهای که باید همیشه مد نظر قرار گیرد، ضرورت انجام این سونوگرافی است. سونوگرافی آنومالی اسکن معمولاً بین هفتههای ۱۸ تا ۲۲ بارداری انجام میشود و هدف اصلی آن ارزیابی دقیق ساختار اندامها و سیستمهای حیاتی جنین است. اطلاعات بهدستآمده از این اسکن میتواند در تشخیص ناهنجاریهای مادرزادی، مشکلات قلبی، نقصهای نخاعی و دیگر شرایط پزشکی مهم نقش حیاتی داشته باشد. در برخی موارد، نتیجه اسکن میتواند به تصمیمگیری برای مراقبتهای پزشکی ویژه یا اقدامات درمانی ضروری منجر شود.
بنابراین، تصمیم برای انجام سونوگرافی آنومالی اسکن همواره باید با مشورت پزشک و بر اساس نیازهای پزشکی مادر و جنین گرفته شود. حتی اگر مادر نگرانی از بابت ایمنی دارد، میتواند با پزشک خود درباره مزایا و دلایل انجام این بررسی صحبت کند تا انتخاب آگاهانهتری داشته باشد.
به طور خلاصه، حضور همراه در هنگام انجام سونوگرافی آنومالی میتواند تجربه مادر را آرامتر و مطمئنتر کند، اما به قوانین هر مرکز بستگی دارد و بهتر است پیش از مراجعه بررسی شود. از سوی دیگر، سونوگرافی آنومالی با رعایت استانداردهای معمول، برای مادر و جنین خطری ندارد و اطلاعات ارزشمندی برای حفظ سلامت جنین فراهم میآورد. رعایت این نکات کمک میکند که مادر باردار با آرامش و اطمینان کامل، مراحل بررسی سلامت جنین را پشت سر بگذارد.
آیا انجام سونوگرافی آنومالی اسکن الزامی است؟
سونوگرافی آنومالی اسکن یکی از مهمترین بررسیهای دوران بارداری به شمار میآید که به منظور ارزیابی رشد جنین و شناسایی برخی ناهنجاریها انجام میشود. این نوع سونوگرافی معمولاً بین هفتههای ۱۸ تا ۲۲ بارداری انجام میشود و به پزشکان کمک میکند تا وضعیت اندامها، سیستم عصبی، قلب و دیگر اعضای حیاتی جنین را بررسی کنند. با این حال، نکتهای که باید مورد توجه قرار گیرد این است که سونوگرافی آنومالی اسکن قادر به شناسایی تمامی اختلالات و مشکلات جنین نیست. به عبارت دیگر، حتی اگر نتیجه این سونوگرافی طبیعی باشد، باز هم احتمال تولد نوزادی با برخی ناهنجاریها وجود دارد.
بنابراین، انجام این سونوگرافی بیشتر به منظور افزایش دقت تشخیص و ارزیابی سلامت جنین توصیه میشود، نه به عنوان یک الزام قطعی. پزشکان معمولاً این روش را به مادران پیشنهاد میکنند تا در صورت نیاز، برنامهریزیهای لازم برای مراقبتهای ویژه یا انجام آزمایشهای تکمیلی صورت گیرد. بسیاری از متخصصان بر این باورند که این اسکن میتواند آرامش خاطر مادر و خانواده را فراهم کند، زیرا بخشی از وضعیت سلامت جنین را مشخص میکند، اما نباید به آن به عنوان تضمین کامل سلامت جنین نگاه کرد.
نیاز به آزمایشهای تکمیلی بعد از سونوگرافی آنومالی اسکن
گاهی اوقات نتایج سونوگرافی آنومالی اسکن ممکن است نشان دهد که برخی از اندامها یا سیستمهای بدن جنین نیاز به بررسی بیشتر دارند. در چنین مواردی، پزشک ممکن است انجام آزمایشهای تکمیلی را توصیه کند تا بتوان تشخیص دقیقتری از وضعیت جنین به دست آورد. به عنوان مثال، اگر پزشک در حین اسکن احتمال اختلالات قلبی را مشاهده کند، انجام اکوی قلب جنین یا سایر تستهای تخصصی قلبی توصیه میشود. این آزمایشها به پزشک کمک میکنند تا نوع اختلال، شدت آن و نیاز به درمان پیش از تولد یا بعد از تولد را بهتر ارزیابی کند.
مشاوره با پزشک در این مرحله اهمیت زیادی دارد، زیرا تصمیمگیری در مورد انجام یا عدم انجام تستهای تکمیلی باید بر اساس شرایط مادر و جنین و همچنین میزان خطرات احتمالی انجام شود. پزشک میتواند مادر را در جریان مزایا و معایب هر نوع تست تکمیلی قرار دهد و برنامهای مناسب برای پیگیری وضعیت سلامت جنین ارائه کند.
مراقبتها و اقدامات پس از سونوگرافی آنومالی اسکن
پس از انجام سونوگرافی آنومالی اسکن، اقدامات درمانی و پیگیریهای پزشکی اهمیت زیادی دارند. در صورت مشاهده اختلال یا هرگونه نگرانی، ممکن است مصرف داروهای خاص، انجام آزمایشهای تکمیلی و پیگیریهای طولانی مدت ضروری باشد. حتی در مواردی که اسکن نرمال گزارش شده باشد، برخی مادران برای اطمینان بیشتر یا پایش سلامت جنین ممکن است به مشاورههای دورهای با پزشک خود ادامه دهند.
همچنین توجه به سبک زندگی سالم، تغذیه مناسب و رعایت توصیههای پزشک از جمله اقدامات مکملی هستند که میتوانند به رشد سالم جنین کمک کنند. در نهایت، سونوگرافی آنومالی اسکن به خودی خود یک ابزار تشخیصی قدرتمند است، اما تصمیمگیری درباره مراحل بعدی بارداری و پیگیریهای پزشکی باید با توجه به شرایط فردی مادر و توصیههای پزشک انجام شود.
در مجموع، میتوان گفت سونوگرافی آنومالی اسکن یک ابزار مفید برای بررسی وضعیت رشد جنین و شناسایی برخی مشکلات است، اما هیچگاه جایگزین کامل آزمایشها و مراقبتهای دیگر نمیشود. انجام آن اختیاری اما توصیهشده است و در صورت مشاهده هرگونه ناهنجاری، آزمایشها و مراقبتهای تکمیلی برای حفظ سلامت مادر و جنین ضروری خواهند بود.
چرا سونوگرافی آنومالی برای مادران باردار مهم است؟
سونوگرافی آنومالی یکی از مهمترین مراحل مراقبتهای دوران بارداری است که معمولاً بین هفتههای ۱۸ تا ۲۲ انجام میشود. این بررسی تخصصی به پزشکان اجازه میدهد رشد و سلامت جنین را با دقت بیشتری ارزیابی کنند و از وجود هرگونه ناهنجاری احتمالی در اندامها یا ساختارهای حیاتی بدن جنین آگاه شوند. اهمیت این سونوگرافی تنها به تشخیص مشکلات جدی محدود نمیشود، بلکه نقش مهمی در آرامش خاطر مادر و برنامهریزی دقیقتر برای ادامه بارداری دارد.
یکی از دلایل اصلی اهمیت سونوگرافی آنومالی، امکان بررسی دقیق اندامهای حیاتی جنین است. در این مرحله پزشک بخشهای مهمی مانند مغز، قلب، ستون فقرات، شکم، کلیهها، مثانه، استخوانها و اندامهای حرکتی را بررسی میکند. تشخیص زودهنگام هرگونه مشکل ساختاری میتواند کمک کند تا مادر تحت مراقبتهای ویژه قرار گیرد یا در صورت نیاز آزمایشهای تکمیلی انجام شود. بسیاری از ناهنجاریها اگر در این بازه زمانی شناسایی شوند، قابل پیگیری، مدیریت یا درمان هستند و این موضوع اهمیت زیادی برای سلامت جنین و مادر دارد.
نقش دیگر سونوگرافی آنومالی در ارزیابی رشد طبیعی جنین است. در این سونوگرافی اندازهگیریهای مختلفی مانند قطر سر، طول استخوان ران، محیط شکم و وزن تقریبی جنین انجام میشود. این اندازهها نشان میدهند که آیا جنین مطابق سن بارداری رشد میکند یا نه. اگر تأخیر رشدی یا رشد بیش از حد مشاهده شود، پزشک میتواند علت را بررسی کند و در صورت نیاز، برنامههای مراقبتی ویژهای برای مادر در نظر بگیرد.
بررسی جفت و مایع آمنیوتیک نیز از دیگر بخشهای مهم این نوع سونوگرافی است. موقعیت جفت، ضخامت آن و میزان مایع آمنیوتیک نقش مهمی در سلامت بارداری دارند. برای مثال، اگر جفت در محل نامناسبی قرار گرفته باشد یا مایع آمنیوتیک بیش از حد کم یا زیاد باشد، پزشک میتواند مراقبتهای ویژهای تجویز کند و خطرات احتمالی را کاهش دهد. این اطلاعات برای مادرانی که در بارداریهای قبلی مشکلاتی داشتهاند نیز بسیار ارزشمند است.
یکی دیگر از نکات مثبت سونوگرافی آنومالی، ایجاد اطمینان و آرامش برای مادر است. بسیاری از مادران در دوران بارداری با نگرانیهایی درباره سلامت جنین مواجه هستند. مشاهده رشد طبیعی جنین و شنیدن تأیید پزشک درباره سالم بودن اندامها، برای مادران بسیار دلگرمکننده است. این آرامش ذهنی در ادامه بارداری نقش مهمی در سلامت روانی مادر دارد.
علاوهبر این، سونوگرافی آنومالی میتواند اطلاعات مهمی درباره جنسیت جنین نیز ارائه دهد، هرچند که هدف اصلی آن تشخیص ناهنجاریهاست. دانستن جنسیت ممکن است به خانواده کمک کند تا برنامهریزی بهتری برای آینده داشته باشند، اما مهمتر از آن آگاهی دقیق از سلامت جنین است.
سونوگرافی آنومالی تنها یک تصویربرداری ساده نیست؛ بلکه یک بررسی جامع پزشکی است که پزشک را در مدیریت بهتر بارداری و مادر را در کسب آرامش بیشتر یاری میکند. این بررسی میتواند از بروز مشکلات جدی در ادامه بارداری جلوگیری کند و فرصت مناسبی برای تشخیص زودهنگام و مداخله بهموقع فراهم آورد. به همین دلیل، همه مادران باردار توصیه میشود این سونوگرافی مهم را در زمان تعیینشده انجام دهند تا با اطمینان بیشتری دوران بارداری خود را طی کنند.
تفاوت اسکن سونوگرافی معمول با سونوگرافی آنومالی چیست؟
سونوگرافی یکی از مهمترین ابزارهای تصویربرداری در دوران بارداری است که به پزشک کمک میکند وضعیت جنین، رشد او و سلامت کلی بارداری را بررسی کند. اما همه سونوگرافیها یکسان نیستند. رایجترین آنها «سونوگرافی معمول» است و تخصصیترین آن «اسکن آنومالی»، که هر دو نقش ویژهای در مراقبت دوران بارداری دارند. شناخت تفاوت این دو نوع اسکن به مادران کمک میکند بدانند هرکدام چه کاربردی دارد و چه زمانی باید انجام شود.
سونوگرافی معمول چیست؟
سونوگرافی معمول یا روتین، همان سونوگرافیهایی است که به طور دورهای در طول بارداری انجام میشود. هدف اصلی آن بررسی وضعیت کلی جنین و سلامت بارداری است. در این نوع سونوگرافی، پزشک معمولاً موارد زیر را مشاهده و اندازهگیری میکند:
- ضربان قلب جنین
- تعیین سن بارداری و بررسی رشد جنین
- بررسی اندازه دور سر، دور شکم و طول استخوان ران
- تعیین موقعیت جنین و جفت
- ارزیابی مایع آمنیوتیک
- بررسی کلی ساختار بدن جنین بدون ورود به جزئیات تخصصی
سونوگرافی معمول معمولاً در هفتههای ابتدایی تا میانی بارداری انجام میشود و بهعنوان بخشی از مراقبتهای استاندارد بارداری محسوب میشود. این اسکن ساده، سریع و برای مادر و جنین کاملاً بیخطر است.
سونوگرافی آنومالی چیست؟
سونوگرافی آنومالی که بیشتر در هفتههای ۱۸ تا ۲۲ بارداری انجام میشود، یک اسکن دقیق و تخصصی برای بررسی تک تک اعضای بدن جنین است. هدف این سونوگرافی، شناسایی هرگونه ناهنجاری یا مشکلات ساختاری احتمالی در اندامهای جنین است. در این اسکن، به طور جزئی آناتومی بدن جنین بررسی میشود، از جمله:
- مغز و ساختارهای داخل جمجمه
- قلب و حفرههای قلبی
- ستون فقرات
- کلیهها، مثانه و اندامهای شکمی
- دستها و پاها
- لبها و صورت
- دیافراگم و دیواره شکم
این سونوگرافی با دقت بسیار بالا انجام میشود و حتی کوچکترین ناهنجاریهای احتمالی را بررسی میکند. به همین دلیل، زمان انجام آن محدود است و باید در محدوده مشخصی از بارداری صورت بگیرد.
تفاوت اصلی بین سونوگرافی معمول و اسکن آنومالی
سطح دقت و جزئیات: سونوگرافی معمول یک بررسی کلی است، اما سونوگرافی آنومالی یک اسکن دقیق و تخصصی برای ارزیابی کامل آناتومی بدن جنین است.
هدف انجام: هدف سونوگرافی معمول، بررسی سلامت عمومی جنین و روند رشد اوست.
هدف اسکن آنومالی، شناسایی ناهنجاریهای ساختاری و اطمینان از رشد طبیعی تمام اندامهاست.
زمان انجام: سونوگرافی معمول در هر دوره از بارداری امکانپذیر است.
سونوگرافی آنومالی فقط در یک بازه زمانی خاص انجام میشود (۱۸ تا ۲۲ هفته).
مدت زمان و تجهیزات: اسکن معمول کوتاهتر است، اما سونوگرافی آنومالی زمان بیشتری میبرد و نیازمند تجهیزات پیشرفته و متخصص باتجربه است.
گستره ارزیابی: در سونوگرافی معمول، فقط ساختارهای کلی بررسی میشود، اما در اسکن آنومالی، اندامها تکبهتک و دقیق ارزیابی میشوند.
در نهایت، سونوگرافی معمول و سونوگرافی آنومالی مکمل یکدیگر هستند. سونوگرافیهای معمول در طول بارداری، روند رشد جنین را زیر نظر میگیرند و سلامت کلی او را بررسی میکنند. در مقابل، اسکن آنومالی یک ارزیابی تخصصی و بسیار مهم است که به پزشکان کمک میکند از سلامت ساختاری اعضای بدن جنین مطمئن شوند. انجام هر دو روش در زمان مناسب خود، باعث آرامش خاطر مادر و اطمینان از سلامت جنین میشود.

