ماموگرافی؛ ماموگرافی چیست؟ ماموگرافی که به طور گسترده در غربالگری و تشخیص بیماری های پستان استفاده می شود، یک سیستم تصویربرداری رادیولوژیک با استفاده از اشعه ایکس با دوز پایین است. ماموگرافی که به طور گسترده برای تشخیص زودهنگام سرطان مورد استفاده قرار می گیرد. خطر پرتوهای ماموگرافی یکی از اولین نگرانی های بیماران است. در طول ماموگرافی، دوز تابش اعمال شده در حین ماموگرافی هیچ گونه اثر مضری را نشان نمی دهد.ماموگرافی، یک روش تشخیصی رادیولوژیکی است که امکان بررسی دقیق بافت پستان زنانه را فراهم می کند، با استفاده از پرتوهای با دوز کم انجام می شود. این روش که به ویژه زنان بالای 40 سال باید حداقل سالی یک بار در مرکز تخصصی ماموگرافی انجام دهند، امکان تشخیص رادیولوژیک با استفاده از واکسن رادیولوژی را فراهم می کند.
ماموگرام (نام انگلیسی ماموگرام است)، همچنین به عنوان ماموگرافی شناخته می شود، برای غربالگری سرطان سینه استفاده می شود. ماموگرافی نقش کلیدی در تشخیص زودهنگام سرطان سینه و کمک به کاهش مرگ و میر ناشی از سرطان سینه دارد. در طی ماموگرافی، سینههای بیمار بین دو سطح سفت فشرده میشوند تا بافت پستان پخش شود. سپس تکنسین از اشعه ایکس برای گرفتن تصویر سیاه و سفید از سینه ها استفاده می کند و این تصویر روی صفحه کامپیوتر نمایش داده می شود تا به پزشک کمک کند تا علائم سرطان را بررسی کند. تعداد دفعات ماموگرافی به سن و خطر ابتلا به سرطان سینه بستگی دارد.
ماموگرافی برای تشخیص تومورها و سایر ناهنجاری ها طراحی شده است. ماموگرافی می تواند برای غربالگری یا برای اهداف تشخیصی در ارزیابی تومورهای پستان استفاده شود:
ماموگرافی غربالگری ماموگرافی غربالگری برای تشخیص تغییرات پستان در بیمارانی که هیچ نشانه یا نشانه جدیدی از ناهنجاری پستان ندارند استفاده می شود. هدف این است که قبل از اینکه بیمار علائم بالینی زیادی داشته باشد، سرطان را تشخیص دهد. ماموگرافی تشخیصی ماموگرافی تشخیصی برای بررسی تغییرات مشکوک پستان مانند توده جدید پستان، حساسیت پستان، علائم پوستی غیرطبیعی، ضخیم شدن نوک سینه ها یا ترشحات از نوک پستان استفاده می شود.
ماموگرافی یک عکس برداری با اشعه ایکس از پستان است. این یک روش تصویربرداری رادیولوژیکی است که به بافت اجازه می دهد تا با استفاده از اشعه ایکس با دوز پایین تجسم شود. به لطف ماموگرافی، تغییراتی در بافت پستان که در معاینه پزشک قابل مشاهده نیست، واکنش های خوب یا بد را می توان تشخیص داد.
سرطان سینه یکی از شایع ترین انواع سرطان در زنان است. تشخیص یا تشخیص سرطان سینه در مراحل اولیه، روند درمان را کمتر دردناک و مثبت می کند. به همین دلیل ماموگرافی باید به طور منظم و با دقت توسط خانم ها انجام شود. با این معاینه رادیولوژیک در مدت کوتاهی بیماری تشخیص داده شده و روند درمان آغاز می شود.
برخی از معاینات فیزیکی وجود دارد که زنان باید برای تشخیص زودهنگام سرطان سینه انجام دهند. با این حال، ماموگرافی نوعی اشعه ایکس پستان است که به شما امکان می دهد تفاوت هایی را که در معاینات فیزیکی قابل مشاهده و تشخیص نیستند، تشخیص دهید.

اگر سوالی در مورد ماموگرافی یا سونوگرافی دارید ویا پزشک برایتان ماموگرافی یا سونوگرافی تجویز کرده است
می توانید با ما در مرکز سونوگرافی و ماموگرافی الوند در تماس باشید.
ماموگرافی برای تشخیص چه چیزی استفاده می شود؟
ماموگرافی رایج ترین روش تصویربرداری مورد استفاده برای تشخیص زودهنگام سرطان است. سرطان سینه یکی از شایع ترین انواع سرطان در زنانی است که زایمان می کنند. بنابراین انجام ماموگرافی غربالگری بعد از 40 سالگی بسیار مهم است.
نمایش قابل لمس در سینه،
- توده در سینه
- پستان در ابتدای ترشح
- درد قفسه سینه
- ضخیم شدن پوست سینه
- ماموگرافی و سونوگرافی پستان باید برای بررسی علل شکایات مانند تغییر اندازه یا شکل سینه انجام شود.
چگونه برای انجام ماموگرافی اقدام می کنید؟
هیچ آمادگی لازم نیست. زمان ایده آل برای زیورآلات ماموگرافی هفته اول پس از قاعدگی است. در روز معاینه نباید از دئودورانت یا پودر استفاده شود. در حین آمدن بیمار، ماموگرافی قدیمی خود را در صورت وجود برای دکتر ماموگرافی بیاورد. فیلمهای قدیمی و جدید از بافت پستان پاک میشوند، به عنوان گواهی سرطان برای یک خالی کوچک. می توان گفت نتیجه خوبی از یک واکنش در فیلم های قدیمی محسوب می شود. بیماران از بیوپسی غیر ضروری در امان هستند.
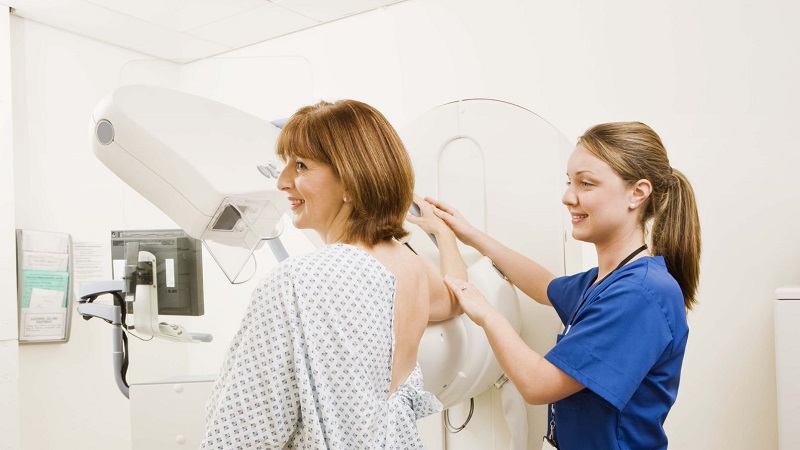
ماموگرافی چگونه انجام می شود؟
- در حالی که بیمار در مقابل دستگاه ماموگرافی ایستاده است، پستان بین دو صفحه پلاستیکی قرار می گیرد.
- صفحات سینه را با فشار دادن صاف می کنند. در این مدت، بیمار ممکن است احساس ناراحتی کند، اما این روش برای به دست آوردن یک تصویر سالم ضروری است. مهم است که ضخامت سینه را یکسان کنید تا تمام بافت سینه دیده شود. با گسترش بافت پستان، احتمال پنهان شدن ناهنجاری های کوچک در پستان توسط بافت پوشاننده سینه کاهش می یابد.
- از آنجایی که این فشرده سازی سینه امکان تصویربرداری از بافت نازک تر سینه را فراهم می کند، می توان از دوز کمتر اشعه ایکس استفاده کرد.
- برای داشتن کیفیت تصویر بالا، ثابت ماندن بیمار در طول عمل مهم است. بنابراین ممکن است از شما خواسته شود که در طول تصویربرداری مدتی نفس خود را حبس کنید.
حتی اگر فرد در نتیجه معاینه بدنی متوجه سینه خود شود یا حتی متوجه نشود، برای معاینات معمول به پزشک متخصص خود مراجعه می کند. در طول معاینه، ابتدا بیمار معاینه فیزیکی می شود. پس از معاینه فیزیکی، ماموگرافی برای تصاویر رادیولوژیک گرفته می شود. در طول ماموگرافی از بالاتنه بیمار استفاده می شود. سینه فردی که قرار است تحت ماموگرافی قرار گیرد بدون هیچ گونه لباسی در قسمت بالایی بدن بین دو لایه قرار می گیرد که به عنوان واحد تصویربرداری شناخته می شود.
سینه کاشته شده بین دو لایه فشرده شده و بافت داخلی آن با کمک اشعه ایکس قابل مشاهده است. این روش در هر دو سینه انجام می شود. این فرآیند امکان جداسازی بافت متراکم سینه و شناسایی توده های احتمالی در سینه را فراهم می کند.
تصاویر بهدستآمده در عکسهای ماموگرافی دیجیتال به دلیل اینکه در محیط دیجیتال هستند، میتوانند برای مدت طولانی ذخیره شوند. علاوه بر این، در عکس های ماموگرافی دیجیتال، پزشک می تواند با ایجاد تفاوت رنگ و فوکوس بر روی تصاویر به دست آمده و انتقال به محیط کامپیوتر، تصویر را به مناسب ترین سطح ممکن برساند. همچنین می تواند بدون از دست دادن تصویر به دست آمده را بزرگنمایی کند و مزایای بیشتری نسبت به ماموگرافی کلاسیک دارد.
چرا مرکز رادیولوژی و سونوگرافی الوند را برای ماموگرافی انتخاب کنیم؟
امروزه یکی از مهمترین ابزارها برای تشخیص سرطان سینه، ماموگرافی است. این روش تصویر برداری پزشکی با استفاده از اشعه ایکس میتواند تغییرات و ناهنجاریها را در بافتهای سینه شناسایی کند. در ایران، مراکز مختلفی برای انجام ماموگرافی وجود دارند، اما انتخاب یک مرکز معتبر و مجهز میتواند نقش مهمی در دقت نتایج و کیفیت خدمات ایفا کند. در این راستا، مرکز رادیولوژی و سونوگرافی الوند یکی از بهترین گزینهها برای انجام ماموگرافی است. در ادامه به دلایلی که چرا این مرکز را برای ماموگرافی انتخاب کنیم، خواهیم پرداخت.
تجهیزات پیشرفته و مدرن: یکی از دلایلی که مرکز رادیولوژی و سونوگرافی الوند را برای ماموگرافی به گزینهای مناسب تبدیل میکند، استفاده از تجهیزات پیشرفته و مدرن است. این مرکز از جدیدترین دستگاههای ماموگرافی دیجیتال بهرهمند است که قادر به ارائه تصاویری با کیفیت بالا و وضوح دقیق میباشد. دستگاههای دیجیتال قادرند تغییرات کوچکتری را در بافت سینه شناسایی کنند که ممکن است با دستگاههای قدیمیتر قابل مشاهده نباشد. این امر دقت تشخیص را افزایش میدهد و احتمال تشخیص زودهنگام بیماریها را بیشتر میکند.
پزشکان متخصص و باتجربه: یکی دیگر از عواملی که مرکز رادیولوژی و سونوگرافی الوند را به گزینهای عالی تبدیل کرده، کادر پزشکی مجرب و متخصص آن است. در این مرکز، پزشکان و رادیولوژیستها با سالها تجربه در زمینه ماموگرافی و تشخیص بیماریهای پستان فعالیت میکنند. این متخصصین به دلیل تجربه و مهارتهای خود قادرند نتایج ماموگرافی را به درستی تحلیل کرده و تشخیص دقیقی ارائه دهند. این مسئله باعث میشود که بیماران از نتایج دقیقتر و مشاورههای مفیدتری بهرهمند شوند.
توجه به راحتی بیمار: یکی از ویژگیهای مهم مرکز رادیولوژی و سونوگرافی الوند، توجه ویژه به راحتی و آرامش بیمار در حین انجام ماموگرافی است. ماموگرافی ممکن است برای برخی از خانمها ناراحتکننده باشد، اما در مرکز الوند سعی شده است که با ایجاد یک محیط آرام و استفاده از روشهای نوین، این روند را برای بیماران راحتتر کنند. کارکنان مرکز به طور کامل به بیماران کمک میکنند تا با خیال راحت روند تصویربرداری را پشت سر بگذارند.
تخصیص زمان مناسب برای هر بیمار: در بسیاری از مراکز، وقت کافی برای مشاوره و بررسی نتایج به بیماران داده نمیشود. اما در مرکز رادیولوژی و سونوگرافی الوند، هر بیمار به طور جداگانه بررسی میشود و زمان لازم برای مشاوره و توضیح نتایج به او اختصاص داده میشود. این امر باعث میشود که بیماران احساس راحتی بیشتری داشته باشند و در صورت داشتن هرگونه سوال یا نگرانی، بتوانند به راحتی از کادر پزشکی پاسخ دریافت کنند.
دقت بالای تشخیص و نتایج سریع: ماموگرافی به دلیل توانایی آن در شناسایی تغییرات کوچک در بافتهای سینه، برای تشخیص زودهنگام سرطان سینه بسیار حیاتی است. مرکز رادیولوژی و سونوگرافی الوند به دلیل تجهیزات مدرن و کادر متخصص خود قادر به ارائه نتایج بسیار دقیق و با دقت بالا است. علاوه بر این، در این مرکز تلاش میشود که نتایج ماموگرافی به سرعت آماده شوند تا بیماران بتوانند بدون هیچگونه تاخیری از وضعیت خود مطلع شوند و در صورت لزوم اقدامات بعدی را آغاز کنند.
ایمنی و رعایت استانداردهای بهداشتی: رعایت استانداردهای بهداشتی و ایمنی یکی از مهمترین مسائلی است که در انتخاب یک مرکز پزشکی باید در نظر گرفته شود. در مرکز رادیولوژی و سونوگرافی الوند، کلیه پروسههای بهداشتی و ایمنی به دقت رعایت میشود. از آنجا که ماموگرافی از اشعه ایکس استفاده میکند، این مرکز تلاش میکند که میزان اشعه مورد استفاده را به حداقل برساند تا آسیبی به بیمار وارد نشود. تمامی دستگاهها و محیطهای این مرکز به صورت دورهای کنترل و نگهداری میشوند تا ایمنی بیمار و کیفیت تصاویر تأمین شود.
پشتیبانی از تکنولوژیهای تکمیلی: در صورتی که نتایج ماموگرافی نیاز به بررسی بیشتر داشته باشد، مرکز رادیولوژی و سونوگرافی الوند از تکنولوژیهای تکمیلی مانند سونوگرافی و MRI استفاده میکند تا تشخیص نهایی دقیقتر باشد. این امر به بیماران این اطمینان را میدهد که تمامی گزینهها و روشهای موجود برای تشخیص صحیح در دسترس هستند و هیچ شکی باقی نمیماند.
دسترسی آسان و خدمات آنلاین: در عصر دیجیتال، دسترسی به خدمات پزشکی و به ویژه نوبتدهی آنلاین از اهمیت بالایی برخوردار است. مرکز رادیولوژی و سونوگرافی الوند به راحتی از طریق وبسایت و اپلیکیشنهای موبایل نوبتدهی آنلاین ارائه میدهد. این امکان برای افرادی که نمیتوانند به صورت حضوری برای تعیین وقت مراجعه کنند، بسیار مفید است. همچنین، این مرکز خدمات پشتیبانی آنلاین برای پاسخ به سوالات عمومی بیماران نیز فراهم کرده است.
هزینههای مناسب و بیمهها: مرکز رادیولوژی و سونوگرافی الوند علاوه بر ارائه خدمات با کیفیت بالا، توجه ویژهای به هزینههای بیماران دارد. این مرکز با بسیاری از بیمههای درمانی همکاری دارد و بیماران میتوانند به راحتی از پوشش بیمهای خود بهرهمند شوند. این امر باعث میشود که هزینههای ماموگرافی برای بسیاری از بیماران مقرون به صرفه باشد.
محیط آرام و حرفهای: مرکز رادیولوژی و سونوگرافی الوند به ایجاد یک محیط حرفهای و آرام برای بیماران اهمیت میدهد. بیمارانی که برای ماموگرافی مراجعه میکنند، میتوانند اطمینان داشته باشند که در یک محیط بهداشتی، حرفهای و آرامشبخش قرار دارند. این امر میتواند تأثیر زیادی در کاهش استرس و اضطراب بیماران داشته باشد.
مرکز رادیولوژی و سونوگرافی الوند با توجه به امکانات پیشرفته، کادر پزشکی متخصص، رعایت استانداردهای بهداشتی و ایمنی، و ارائه خدمات با کیفیت بالا، یکی از بهترین انتخابها برای انجام ماموگرافی است. انتخاب این مرکز میتواند به بیماران کمک کند تا با دقت بیشتری از وضعیت سلامتی خود مطلع شوند و در صورت لزوم اقدامات درمانی مناسب را انجام دهند.
ماموگرافی دیجیتال چیست؟
ماموگرافی دیجیتال، یک فناوری جدید در تصویربرداری پستان، اکنون به روش اصلی تشخیصی برای تشخیص بیماریهای پستان و غربالگری سرطان سینه تبدیل شده است. برخلاف ماموگرافی معمولی، تصاویر در محیط دیجیتال با استفاده از حسگرهای الکترونیکی به دست میآیند. سپس این تصاویر در یک ایستگاه کاری برنامه ریزی شده با CAD با مانیتورهای ویژه با وضوح بالا ارزیابی می شوند. بسیاری از عملیات در این ایستگاه کاری مانند بزرگنمایی، اندازه گیری و تنظیم کنتراست بدون توجه به دوز اشعه ایکس مورد استفاده انجام می شود.
ماموگرافی دیجیتال، نوع دیگری از ماموگرافی، یک تکنیک تصویربرداری است که برای غربالگری و تشخیص سرطان سینه، درست مانند ماموگرافی کلاسیک، استفاده می شود. هیچ تفاوتی بین دو ماموگرافی برای بیمار وجود ندارد، اما برای پزشکی که تصاویر به دست آمده را بررسی می کند متفاوت است. ماموگرافی دیجیتال مانند ماموگرافی کلاسیک سیستمی است که با اشعه ایکس کار می کند و تصاویر به دست آمده مانند دوربین های دیجیتال به سیگنال های دیجیتال تبدیل شده و به صفحه کامپیوتر ارسال می شود. یکی از تفاوت های ماموگرافی دیجیتال با ماموگرافی کلاسیک این است که تصاویر به دست آمده از ماموگرافی دیجیتال را می توان به صورت فیلم چاپ کرد یا در مواقع لزوم در رسانه دیجیتال در اختیار بیمار قرار داد.
مقالات پیشنهادی :
سونوگرافی سونو هیستروگرافی
بهترین مرکز سونوگرافی تهران
تصویربرداری زنان و پستان
آیا ماموگرافی یک روش تصویربرداری دردناک است؟
در طول ماموگرافی، ممکن است به دلیل فشرده شدن سینه، درد پستان احساس شود. اما این درد یا درد پس از مدت کوتاهی خود به خود از بین می رود. توصیه میشود زنانی که حساسیت سینهشان بیشتر است، ماموگرافی خود را بعد از دوره قاعدگی ترک کنند تا درد کمتری را احساس کنند.

چرا غربالگری ماموگرافی مهم است؟
سرطان سینه سرطانی است که بیشترین میزان مرگ و میر را در زنان دارد. تا سن 70 سالگی، 13 درصد از زنان در معرض خطر ابتلا به سرطان سینه هستند. ممکن است چندین سال یا بیشتر طول بکشد تا سرطان به یک توده تبدیل شود. تومور در اوایل دوره رشد موذیانه ای دارد، معمولاً به این دلیل که باعث درد یا شکایتی نمی شود. اگر در این مرحله گرفتار شود، احتمال درمان بسیار بالاست. هدف از غربالگری ماموگرافی، گرفتن توده قبل از رسیدن به اندازه ای است که به دست بیمار یا پزشک معاینه کننده می رسد. در کشورهایی که غربالگری ماموگرافی به طور منظم انجام می شود، 30 درصد کاهش مرگ و میر ناشی از سرطان سینه وجود دارد.
آیا ماموگرافی محدودیت سنی دارد؟
ماموگرافی محدودیت سنی دارد. در زنان زیر 40 سال ماموگرافی توصیه نمی شود مگر اینکه شک جدی وجود داشته باشد. بافت پستان عمدتاً از بافت چربی و ساختار غدد پستانی تشکیل شده است. در ماموگرافی، بافت چربی نزدیک به سیاه رنگ است، در حالی که ساختار غدد پستانی نزدیک به سفید است. از آنجایی که سرطان سینه از غده پستانی منشا می گیرد، در ماموگرافی به رنگ سفید ظاهر می شود. از آنجایی که ساختار غدد پستانی در پستان در زنان زیر 40 سال غالب است، بافت سفید پستان را نمی توان از بافت سفید پستان تشخیص داد. پس از 40 سالگی، ساختار غدد پستانی در بافت پستان پسرفت می کند و به بافت چربی تبدیل می شود. در این حالت، بافت سفید سرطان سینه را می توان به راحتی در ساختار سینه سیاه تشخیص داد.
در چه مواردی واکسن ماموگرافی در سنین پایین تر شروع می شود؟
زنانی که سابقه خانوادگی ابتلا به سرطان سینه دارند، به خصوص اگر بستگانی در خانواده وجود داشته باشند که در سنین پایین به سرطان سینه مبتلا شده اند، باید پیگیری را از سنین پایین شروع کنند. در چنین مواردی گفته می شود که ماموگرافی را می توان از سنین 35 تا 40 سالگی شروع کرد. علاوه بر این، اگر سونوگرافی سینه یا پستان در زنان زیر 40 سال مشکوک به سرطان در طول معاینه منفی باشد، MRI پستان اولین انتخاب است. در مواردی که ام آر آی سینه به دلایل مختلف نمی توان انجام داد، ماموگرافی انجام می شود.
هر چند وقت یک بار باید ماموگرافی انجام دهم؟
بعد از ۴۰ سالگی هر خانمی باید سالی یک بار ماموگرافی انجام دهد. در صورت لزوم غربالگری در سنین پایین تر با معاینه بالینی انجام می شود. در صورت وجود سرطان سینه در خانواده و بستگان نزدیک زنان جوان در گروه پرخطر، غربالگری با ماموگرافی باید 10 سال قبل از سن تشخیص سرطان در خانواده و بستگان آغاز شود. در افرادی که در معرض خطر خانوادگی هستند، ماموگرافی باید از سن 30 سالگی انجام شود، علاوه بر این، سونوگرافی و معاینه MR انجام شود.
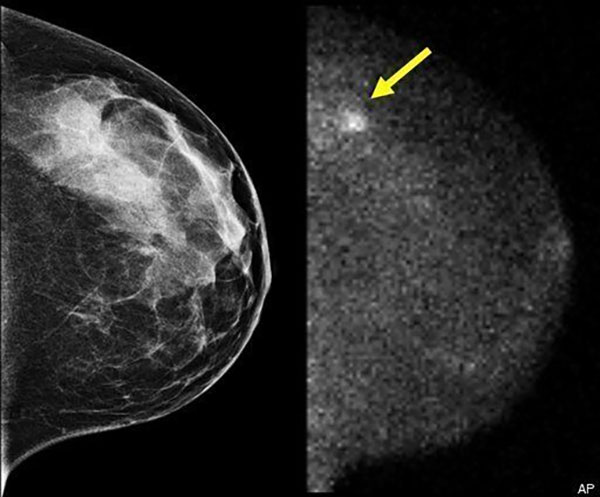
آیا خطر دریافت اشعه در حین ماموگرافی وجود دارد؟
با توجه به فراوانی سرطان سینه و اهمیت تشخیص زودهنگام، خطر تابش اشعه ناچیز باقی می ماند. دوز مصرفی بسیار کم است و هیچ ضرر ثابت شده ای ندارد. میانگین دوز گرفته شده در طول این عکسبرداری 0.7mSv است و این دوز نیز در زندگی عادی روزانه طی 3 ماه از محیط گرفته می شود.
ماموگرافی یک تکنیک تصویربرداری است که از اشعه ایکس استفاده می کند. بنابراین، مانند سایر اشکال اشعه ایکس، بیماران باید در طول اسکن در معرض مقدار مشخصی از اشعه قرار گیرند. با این حال، میزان این تشعشعات بسیار ناچیز است و خطرناک نیست. در صورتی که فرد مورد نظر یک زن باردار باشد، یک لایه سربی در جلوی شکم گرفته می شود تا تاثیر اشعه ایکس بر جنین محدود شود. ماموگرافی یک روش تشخیصی مدرن است که امکان تشخیص و غربالگری سرطان سینه را در زنان در هر سنی که این بیماری هنوز هیچ علامتی را نشان نداده است، می دهد.
آیا همه سرطان های سینه با ماموگرافی قابل تشخیص هستند؟
ماموگرافی دیجیتال موفق ترین روش برای تشخیص سرطان سینه است. با این حال، برخی از توده ها را نمی توان با ماموگرافی مشاهده کرد. دیدن توده های کوچک به خصوص در کسانی که بافت سینه متراکم دارند دشوار است. در خانم هایی با این نوع ساختار سینه، سونوگرافی و در صورت لزوم ام آر آی همراه با ماموگرافی توصیه می شود.
مدت زمان ماموگرافی چقدر است؟
ماموگرافی تقریباً 10-15 دقیقه طول می کشد.این فرآیند در مدت زمان بسیار کوتاهی انجام می شود. در حین عمل، هر دو سینه بیمار روی لایه های بین دو صفحه قرار می گیرند و صاف می شوند و سپس کشیده می شوند. پس از ماموگرافی هر دو سینه، ماموگرافی کامل می شود. به طور متوسط این زمان در مدت زمان کوتاهی حدود 15 دقیقه تکمیل می شود.
مقالات پیشنهادی :
قیمت سونوگرافی واژینال
مرکز سونوگرافی آندومتریوز
هزینه سونوگرافی سه بعدی رحم
چرا ماموگرافی گرفته می شود؟
بر اساس مطالعات انجام شده در سراسر جهان، مشخص شده است که از هر 8 زن، یک زن در معرض خطر بسیار بالایی برای ابتلا به سرطان سینه است. زمانی که سرطان سینه دیر تشخیص داده شود، مانند همه انواع سرطان، بر سلامت و روند درمان فرد تأثیر منفی می گذارد. به همین دلیل، تشخیص زودهنگام در سرطان سینه مانند همه انواع سرطان بسیار مهم است. انجام ماموگرافی بسیار مهم است که تفاوتهای بسیار کوچکی را که در معاینات فیزیکی که افراد به تنهایی انجام میدهند تشخیص میدهد و خطر ابتلا به سرطان سینه را تعیین میکند.
این یک عمل توصیه شده است که همه زنان بالای 40 سال باید به طور منظم انجام دهند. ماموگرافی برای تشخیص تفاوتهای سلولی در بافت پستان و در نتیجه تشخیص زودهنگام و همچنین بررسی اندازه و نوع توده در پستان ترجیح داده میشود.
چه زمانی ماموگرافی گرفته می شود؟
این روش تصویربرداری روشی است که تشخیص سرطان سینه که شایع ترین نوع سرطان در زنان است را در مدت زمان کوتاهی، تشخیص زودهنگام آن و اندازه گیری اندازه توده های سینه را امکان پذیر می کند. به طور کلی به زنان بالای 40 سال توصیه می شود که ماموگرافی انجام دهند که این روشی است که سالی یک بار توصیه می شود و هر فردی که در معرض خطر ابتلا به سرطان سینه باشد می تواند توسط متخصص این رشته مورد معاینه فیزیکی قرار گیرد.
بر اساس مطالعات انجام شده، سرطان سینه یک بیماری بسیار پرخطر است و از هر 8 زن، احتمال ابتلا به آن بالاست. علاوه بر ماموگرافی، معاینات فیزیکی که امکان تشخیص زودهنگام و درمان زودهنگام سرطان سینه را فراهم می کند، باید انجام شود. پس از این معاینه فیزیکی که توسط خود فرد انجام می شود، پس از تغییراتی به شکل سلولی یا توده ای در سینه وی، می توان ماموگرافی انجام داد.
چه کسانی باید ماموگرافی انجام دهند؟
به خصوص زنان بالای 40 سال باید به طور منظم ماموگرافی انجام دهند. با این حال، از آنجایی که سرطان سینه شایع ترین نوع سرطان در زنان است و این بیماری احتمالاً در هر 8 زن رخ می دهد، هر زنی باید به طور منظم معاینه شود. در مواردی که افراد دارای سابقه خانوادگی سرطان سینه هستند، فرد نباید کنترل خود را به تاخیر بیندازد.
ماموگرافی که یکی از روش هایی است که تشخیص زودهنگام و درمان زودهنگام سرطان سینه را انجام می دهد، برای زنان زیر 25 سال توصیه نمی شود.
فایده ماموگرافی چیست؟
اگرچه ماموگرافی فواید زیادی دارد، اما در بیماران سرطانی که زود تشخیص داده می شوند، اهمیت حیاتی دارد. به لطف ماموگرافی که امکان تشخیص سرطان سینه را فراهم می کند، توده در بیمار مشخص می شود و تشخیص زودهنگام انجام می شود. تشخیص زودهنگام در سرطان پستان از اهمیت حیاتی برخوردار است زیرا در هر بیماری مهم است. با ماموگرافی، درمان بیماری که زود تشخیص داده می شود و سرطان قبل از انتشار به سایر بافت های بدن امکان پذیر می شود.
ماموگرافی با استفاده از پرتوهای کم دوز نه تنها تشخیص زودهنگام زنان مبتلا به سرطان سینه را امکان پذیر می کند، بلکه تأثیر مثبتی بر روند درمان و درمان اولیه دارد.
چه نوع آمادگی قبل از ماموگرافی لازم است؟
هیچ آمادگی قبل از عمل لازم نیست. اما معمولاً هفته اول پس از پایان قاعدگی به عنوان ایده آل ترین زمان برای ماموگرافی تعیین می شود و می توان آن را در روزهای دیگر نیز انجام داد. ترجیح دادن لباسهای راحت در طول برنامه، مزیتی از نظر استفاده از زمان ایجاد میکند.
در طول عمل، بالاتنه بیمار بدون لباس گرفته می شود. بنابراین، پوشیدن لباس راحت برای فرد مفید است. قبل از مراجعه به برنامه، بیمار باید از دئودورانت یا پودر و غیره استفاده کند. توصیه می شود از محصولاتی مانند دلیل این امر این است که محصولاتی مانند پودر یا دئودورانت که به بدن زده می شود یک لایه روی بدن ایجاد می کند و در هنگام عکسبرداری لایه ای روی پوست بدن ایجاد می کند.
ماموگرافی برای چه بیماری هایی استفاده می شود؟
این یک روش اسکن است که به منظور غربالگری در پاسخ به خطر ابتلا به سرطان سینه، که شایع ترین نوع سرطان در زنان است، انجام می شود. برای اندازهگیری و کنترل تفاوتهای توده یا سلولی که زنان در نتیجه معاینات فیزیکی که با ماموگرافی انجام دادهاند، که یک روش تصویربرداری رادیولوژیک است، متوجه نشدهاند، استفاده میشود.
قیمت ماموگرافی 2023
قیمت ماموگرافی که یک عکسبرداری رادیولوژیک است و زنان باید به طور منظم در پاسخ به خطر ابتلا به سرطان سینه انجام دهند، بسته به پارامترها و عوامل مختلف متفاوت است. موثرترین پارامتر در بین این عوامل، بیمارستان یا موسسه بهداشتی ترجیحی است. به همین دلیل توصیه می شود پس از معاینه دقیق ترین و واضح ترین اطلاعات قیمت را در مورد ماموگرافی دریافت کنید.
آیا ماموگرافی یک روش تصویربرداری دردناک است؟
در طول عمل، نازلی که بین دو لایه قرار می گیرد فشرده می شود. دلیل این امر، تشخیص تغییرات سلولی و تودههایی در سینه بیمار است که با معاینه فیزیکی یا چشمی قابل مشاهده نیست. با توجه به این فرآیند فشرده سازی، بیمار ممکن است درد یا درد در سینه ها احساس کند. اما این درد یا درد احساس شده کاملا طبیعی و طبیعی است و پس از مدت کوتاهی خود به خود برطرف می شود.
چرا غربالگری ماموگرافی مهم است؟
ماموگرافی غربالگری رایج ترین روش تصویربرداری مورد استفاده در تشخیص زودهنگام سرطان سینه است که شایع ترین نوع سرطان در زنان است. به لطف این روش می توان این بیماری سرطانی که در زنان دیده می شود در مراحل اولیه تشخیص داده و روش های درمانی اولیه را آغاز کرد. بنابراین غربالگری ماموگرافی حیاتی است.
آیا برای ماموگرافی محدودیت سنی وجود دارد؟
این فرآیند اسکن و تصویربرداری زنان و پستان به طور کلی برای زنان بالای 40 سال توصیه می شود. اما قبل از 40 سالگی می توان ماموگرافی و کنترل انجام داد. سرطان سینه علاوه بر اینکه شایع ترین نوع سرطان در زنان است، بیماری است که احتمال ابتلا به آن در اعضای خانواده افزایش می یابد. به همین دلیل، معاینات فیزیکی که زنان باید به تنهایی انجام دهند باید به طور منظم و بدون وقفه انجام شوند.
در مواردی که در نتیجه معاینه فیزیکی متوجه آنها نمی شود، از روش های ماموگرافی استفاده می شود. با این حال، این روش برای زنان کمتر از 25 سال اعمال نمی شود.
مقالات پیشنهادی :
بهترین زمان سونوگرافی آنومالی
رادیو لوژی و سونوگرافی در تهران
سونوگرافی انومالی اسکن
در چه شرایطی ماموگرافی را باید در سنین پایینتر شروع کرد؟
به طور کلی سن توصیه شده این است که زنان بالای 40 سال باید ماموگرافی انجام دهند. اما در برخی موارد انجام این روش های ماموگرافی در سنین پایین تر ضروری است. برخی از این موقعیت ها عبارتند از:
زنان با سابقه خانوادگی سرطان سینه
به خصوص کسانی که در خانواده خویشاوندانی دارند که در سنین پایین به سرطان سینه مبتلا شده اند.
گفته شده است که افراد این گروه ها ممکن است به دلیل این شرایط زودتر ماموگرافی را شروع کنند.
چند وقت یکبار باید ماموگرافی انجام دهید؟
مدت زمانی که پزشکان توصیه می کنند این است که هر خانمی در فاصله 35 تا 40 سالگی اولین ماموگرافی خود را انجام دهد. زنان 40 تا 50 ساله باید هر دو سال یکبار و زنان بالای 50 سال یک بار در سال ماموگرافی کنند. اگر فرد سابقه خانوادگی سرطان سینه داشته باشد، باید اولین ماموگرافی خود را در سن 30 سالگی انجام دهد و هر سال معاینه شود.
واکسن ماموگرافی منجر به تشخیص زودهنگام سرطان سینه در زنان و در نتیجه درمان زودرس می شود. بنابراین، حیاتی است.
آیا دریافت پرتو در حین ماموگرافی خطر دارد؟
این روش یک روش تشخیص رادیولوژیکی است که با استفاده از اشعه ایکس استفاده می شود. با این حال، احتمال تشعشع دریافتی در طول این روش برای تحریک هر نوع سرطان از نظر تئوری بسیار کم است. به همین دلیل خطر دریافت تشعشع در حین عمل وجود ندارد و با فناوری های امروزی میزان اشعه دریافتی در حین معاینه در دستگاه های ماموگرافی دیجیتال بسیار کاهش یافته است. اما در صورتی که بیماران شرایط خاصی دارند، باید از قبل پزشک خود را از این شرایط مطلع کنند.
آیا همه سرطان های سینه با ماموگرافی قابل تشخیص هستند؟
میزان تشخیص سرطان سینه با این روش 90 درصد است. با این حال، نمی تواند تمام سرطان هایی را که در زنان با بافت متراکم پستان مشاهده می شود، تشخیص دهد. در این موارد میزان تشخیص سرطان در روش ماموگرافی تا 60 درصد کاهش می یابد. به همین دلیل در افرادی که بافت سینه متراکم دارند، علاوه بر این معاینه، از معاینات سونوگرافی نیز پشتیبانی می شود.

آیا می توانید در طول ماموگرافی احساس درد کنید؟
در حین عمل، سینه های بیمار به ترتیب بین دو لایه قرار می گیرند و فشرده می شوند. این روشهای فشردهسازی، اندازهگیری تفاوتهای سلولی و تودهای است که در طول کشیدن سینه در سینه بیمار رخ میدهد. در این مرحله از روش ماموگرافی، بیمار ممکن است احساس درد یا درد کند. اما این درد یا درد احساس شده کاملا طبیعی است و پس از مدت کوتاهی از بین می رود.
چگونه نتایج ماموگرافی را دریافت کنیم؟
نتایج به صورت فیلم در ماموگرافی کلاسیک داده می شود و توسط پزشک معاینه می شود. در روش ماموگرافی دیجیتال نتایج به دست آمده ماندگاری بالایی دارد. با این حال، می توان نتایج به دست آمده در هر دو نوع ماموگرافی را از صفحه استعلام موجود در وب سایت مرکز گزارش ملی غربالگری ماموگرافی اداره سرطان اداره کل صحت عامه دریافت کرد.
آیا ماموگرافی مضراتی دارد؟
ماموگرافی; اشعه ایکس روشی است که با استفاده از اشعه از پستان عکسبرداری می کند. طی این روش در مجموع چهار فیلم در دو موقعیت مختلف فیلمبرداری می شود. اگرچه آسیب ماموگرافی در دوزهای مطابق با استانداردها زیاد نیست، اما میزان تابش داده شده در دستگاه های ماموگرافی دیجیتال حتی کمتر از سیستم های آنالوگ است. از آنجایی که ماموگرافی آزمایشی است که از نظر تئوری از پرتوهای یونیزه کننده در طول عمل استفاده می کند، احتمال ایجاد سرطان وجود دارد، اما این احتمال بسیار کم است.
این روش به عنوان روشی که تشخیص زودهنگام و شروع درمان شایع ترین سرطان سینه در زنان را فراهم می کند، مزایای بیشتری را برای فرد فراهم می کند.
کدام بخش باید برای ماموگرافی اقدام شود؟
زنانی که می خواهند غربالگری سرطان را با ماموگرافی انجام دهند باید به یک رادیولوژیست با تجربه در رادیولوژی پستان مراجعه کنند.
ماموگرافی در چه فواصل زمانی باید انجام شود؟
به گفته متخصصان توصیه می شود که زنان بالای 40 سال سالی یک بار ماموگرافی انجام دهند. علاوه بر این، در صورت وجود سوء ظن شخصی یا در صورت وجود سابقه خانوادگی سرطان پستان. پزشک همچنین بر لزوم انجام غربالگری ماموگرافی در فواصل زمانی زودتر و مکرر تاکید دارد.
آیا پرتوهای دریافتی در ماموگرافی خطرناک است؟
در روش ماموگرافی از اشعه ایکس استفاده می شود. احتمال دریافت این تشعشعات در طول عمل برای ایجاد سرطان از لحاظ نظری بسیار کم است. با دستگاه های ماموگرافی دیجیتالی که با فناوری های امروزی تولید می شوند، میزان تابش دریافتی در حین معاینه بسیار کاهش یافته است.
آیا اشعه ماموگرافی مضراتی دارد؟
این روش روشی است که امکان تشخیص زودهنگام سرطان سینه را فراهم می کند. دوز تابش گرفته شده از دستگاه های ماموگرافی که با تکنولوژی امروزی تولید و مورد استفاده قرار می گیرند بسیار کم است و مضر نیست. به خصوص پس از یک گروه سنی خاص، این نور که برای مدت کوتاهی در معرض نور قرار می گیرد، جنبه ای ندارد که باعث سرطان سینه شود.
آیا ماموگرافی دردناک است؟
این روش معاینه ای است که با فشرده کردن سینه های بیمار انجام می شود. دلیل این سفت شدن بررسی دقیق تغییرات سلول های سینه بیمار و بافت های سینه است. در این مرحله بیمار ممکن است به دلیل سفت شدن سینه ها درد کوتاه مدتی را احساس کند. اما پس از مدت کوتاهی این درد از بین می رود و فرد شروع به احساس درد و دردی نمی کند.
آیا ماموگرافی فقط برای زنان در معرض خطر کافی است؟
معمولاً ابتدا بیمار از روش ماموگرافی استفاده می شود. با توجه به داده های به دست آمده پس از روش اعمال شده، در صورت وجود شرایط نگران کننده، روش ماموگرافی کافی تلقی نمی شود و نیاز به سونوگرافی پستان است. سونوگرافی سینه روش دقیق تری نسبت به ماموگرافی است و وضعیت بیمار را واضح تر توضیح می دهد.
مقالات پیشنهادی :
زخم ماستیت
بهترین ماموگرافی تهران
درمان لنف ادم چیست؟
پزشک در ماموگرافی به دنبال چه چیزی است؟
رادیولوژیست ماموگرافی شما را بررسی می کند. رادیولوژیست ها پزشکانی هستند که با استفاده از تست های تصویربرداری مانند اشعه ایکس بیماری ها و آسیب ها را تشخیص می دهند.
در صورت امکان، دکتری که ماموگرافی شما را می خواند، آن را با ماموگرافی های قدیمی شما مقایسه می کند. این میتواند به نشان دادن جدید بودن یافتهها یا اینکه قبلاً در ماموگرافیهای قبلی وجود داشته است کمک کند. یافتههایی که نسبت به ماموگرافیهای قدیمی تغییر نکردهاند، احتمالا سرطانی نیستند، که ممکن است به این معنی باشد که نیازی به آزمایشهای بیشتری نخواهید داشت.
دکتری که ماموگرافی شما را میخواند، به دنبال انواع مختلفی از تغییرات پستان، مانند لکههای سفید کوچک به نام کلسیفیکاسیون، نواحی غیرطبیعی به نام تودهها و سایر یافتههای مشکوک است که میتوانند نشانههای سرطان باشند.
کلسیفیکاسیون ها
کلسیفیکاسیون ها رسوبات ریز کلسیم در بافت پستان هستند. آنها مانند لکه های کوچک سفید در ماموگرافی به نظر می رسند. ممکن است ناشی از سرطان باشد یا نباشد. 2 نوع کلسیفیکاسیون وجود دارد.
ماکروکلسیفیکاسیون ها
ماکروکلسیفیکاسیون ها رسوبات کلسیم بزرگتری هستند که به احتمال زیاد به دلیل تغییرات ناشی از پیری شریان های سینه، آسیب های قدیمی یا التهاب هستند. این رسوبات معمولاً مربوط به شرایط غیر سرطانی هستند و نیازی به آزمایش بیشتر با بیوپسی ندارند. ماکروکلسیفیکاسیون با افزایش سن زنان (به ویژه پس از 50 سالگی) شایع تر می شود.
میکروکلسیفیکاسیون ها
میکروکلسیفیکاسیون ها لکه های کوچکی از کلسیم در پستان هستند. هنگامی که در ماموگرافی دیده می شوند، بیشتر از ماکروکلسیفیکاسیون ها نگران کننده هستند، اما همیشه به این معنی نیست که سرطان وجود دارد. شکل و طرح میکروکلسیفیکاسیون ها (و اینکه آیا آنها نزدیک به یک توده هستند) به رادیولوژیست کمک می کند تا در مورد احتمال اینکه این تغییر به دلیل سرطان باشد قضاوت کند. در بیشتر موارد، میکروکلسیفیکاسیون ها نیازی به بررسی بیوپسی ندارند. اما اگر ظاهر و الگوی مشکوکی داشته باشند، بیوپسی برای بررسی سرطان توصیه می شود.
توده ها
توده ناحیهای از بافت غیرطبیعی سینه با شکل و لبههایی است که آن را با بقیه بافت پستان در ماموگرافی متفاوت نشان میدهد. توده ممکن است با یا بدون کلسیفیکاسیون دیده شود. توده ها می توانند چیزهای زیادی باشند، از جمله کیست ها (کیسه های غیر سرطانی و پر از مایع) و تومورهای جامد غیر سرطانی (مانند فیبروآدنوم)، اما ممکن است نشانه سرطان نیز باشند.
کیست ها کیسه های پر از مایع هستند. کیست های ساده (کیسه های پر از مایع با دیواره های نازک) سرطان نیستند و معمولاً نیازی به بررسی بیوپسی ندارند. اگر یک توده یک کیست ساده نباشد، نگرانی بیشتری ایجاد می کند، بنابراین ممکن است برای اطمینان از سرطان نبودن آن، بیوپسی مورد نیاز باشد.
تودههای جامد میتوانند نگرانکنندهتر باشند، اما بیشتر تودههای جامد سینه سرطان نیستند.
یک کیست و یک توده جامد می توانند همین احساس را داشته باشند. همچنین گاهی اوقات ممکن است در ماموگرافی یکسان به نظر برسند. پزشک باید مطمئن شود که کیست است تا بداند سرطان نیست، بنابراین سونوگرافی سینه اغلب انجام می شود (زیرا بهتر از ماموگرافی نشان می دهد که داخل توده جامد یا پر از مایع است).
اگر مشخص نیست که توده کیست است یا توده جامد، ممکن است یک سوزن نازک و توخالی در طول سونوگرافی وارد توده شود تا مایع را از ناحیه خارج کند. اگر با برداشتن مایع توده در سونوگرافی از بین برود، به احتمال زیاد کیست است و نیازی به کار بیشتر نیست.
اگر یک توده یک کیست ساده نباشد (یعنی حداقل تا حدی جامد باشد یا ویژگیهای نگرانکننده دیگری داشته باشد)، ممکن است برای تصمیمگیری در مورد سرطان بودن آن، آزمایشهای تصویربرداری بیشتری لازم باشد. برخی از توده ها را می توان در طول زمان با ماموگرافی معمولی یا سونوگرافی مشاهده کرد تا ببیند آیا تغییر می کند یا خیر، اما برخی دیگر ممکن است نیاز به بیوپسی داشته باشند. اندازه، شکل و حاشیه (لبههای) توده میتواند به رادیولوژیست کمک کند تا در مورد احتمال سرطان بودن آن تصمیم بگیرد.
عدم تقارن
نامتقارن ها نواحی سفید رنگی هستند که در ماموگرافی دیده می شوند و با الگوی بافت طبیعی سینه متفاوت به نظر می رسند. انواع مختلفی از عدم تقارن وجود دارد، از جمله عدم تقارن کانونی، عدم تقارن در حال توسعه و عدم تقارن کلی.
در بیشتر مواقع، این یافته ها به معنای ابتلا به سرطان سینه نیست. اما احتمالاً آزمایشهای تصویربرداری بیشتری برای اطمینان از عدم وجود سرطان در این ناحیه مورد نیاز است.
تحریف معماری
رادیولوژیست ها از این اصطلاح برای توصیف زمانی استفاده می کنند که ناحیه ای از بافت پستان منحرف شده یا به سمت نقطه خاصی کشیده شده است. گاهی اوقات این ممکن است فقط به دلیل نحوه قرارگیری پستان در طول ماموگرافی باشد. همچنین ممکن است ناشی از آسیب قبلی یا عمل انجام شده روی سینه باشد. اما اعوجاج معماری گاهی اوقات میتواند نشانهای از سرطان سینه باشد، بنابراین تصویربرداری بیشتر با ماموگرافی تشخیصی معمولاً برای مشاهده بهتر این ناحیه مورد نیاز است.
تراکم سینه
گزارش ماموگرافی شما همچنین حاوی ارزیابی تراکم سینه شما خواهد بود. تراکم سینه معیاری است که نشان می دهد در مقایسه با بافت چربی، چه مقدار بافت فیبری و غده ای در سینه شما وجود دارد. و مربوط به سایز یا سفتی سینه نمی باشد.
اگر بافت غده ای و فیبری بیشتری نسبت به بافت چربی در سینه داشته باشید، ممکن است بافت سینه شما "متراکم" نامیده شود.
حدود نیمی از خانم ها سینه های متراکم دارند. داشتن سینه های متراکم غیر طبیعی نیست. با این حال، زنانی که سینه های متراکم دارند، کمی بیشتر در معرض خطر ابتلا به سرطان سینه هستند.
بافت متراکم سینه همچنین میتواند مشاهده سرطانها را در ماموگرافی سختتر کند. این به این دلیل است که بافت فیبری و غده ای در ماموگرافی سفید به نظر می رسد، که می تواند بسیاری از یافته های مشکوک را که سفید نیز به نظر می رسند پنهان کند. با این حال، کارشناسان موافق نیستند که چه آزمایشهای دیگری، در صورت وجود، باید همراه با ماموگرافی در زنان با سینههای متراکم که در غیر این صورت در معرض خطر بالاتری برای سرطان سینه نیستند (بر اساس جهشهای ژنی، سرطان سینه در خانواده، یا موارد دیگر انجام شود).
نتایج غیر طبیعی ماموگرافی من به چه معناست؟
ماموگرافی یک عکس اشعه ایکس از بافت پستان است و بیشتر زنان 45 ساله و بالاتر باید به عنوان بخشی از مراقبت های بهداشتی معمول خود، غربالگری ماموگرافی را به طور منظم انجام دهند. چرا؟ زیرا آنها یکی از بهترین راه ها برای تشخیص سرطان سینه هستند.
سرطان سینه یکی از شایع ترین سرطان ها در بین زنان است. از هر 8 زن، 1 نفر در طول زندگی خود سرطان سینه را تشخیص می دهند، اما ماموگرافی منظم به تشخیص سرطان در مراحل اولیه آن، زمانی که قابل درمان است، کمک می کند.
اکثر اوقات، نتایج ماموگرافی شما به حالت عادی برمی گردد و تا غربالگری بعدی نیازی به انجام کاری نیست. اما اگر از مطب دکتر با شما تماس گرفت و متوجه شدید که نتایج شما غیرطبیعی بوده است، ممکن است تعجب کنید که معنی آن چیست.
نتایج غیر طبیعی ماموگرافی به طور خودکار به این معنی نیست که شما سرطان دارید. معنی نتایج شما این است که نیاز به آزمایشات بعدی دارید.
درک نتایج ماموگرافی
در طول غربالگری ماموگرافی، یک تکنسین یک سری عکس اشعه ایکس از هر یک از سینه های شما می گیرد. یک پزشک این تصاویر را بررسی می کند تا به دنبال ناهنجاری ها، رشد غیرعادی یا سایر علائم احتمالی سرطان باشد.
اگر پزشک ناحیه مشکوکی را در هر یک از تصاویر ماموگرافی شما پیدا کند، به شما اطلاع داده می شود که نتایج شما غیر طبیعی بوده است. ماموگرافی غیرطبیعی می تواند نشان دهنده سرطان سینه باشد، اما دلایل احتمالی دیگری نیز وجود دارد.
ممکن است نتایج ماموگرافی غیرطبیعی داشته باشید اگر:
تصاویر اشعه ایکس تار بودند
شما بافت سینه متراکمی دارید
کلسیفیکاسیون بافتی دارید
شما یک توده یا کیست غیر سرطانی دارید
شما رشد سرطانی دارید
اغلب اوقات، ما نمی توانیم علت را فوراً تشخیص دهیم. به همین دلیل است که اگر نتایج ماموگرافی شما غیرطبیعی باشد، یک قرار ملاقات بعدی یا آزمایشات اضافی را تعیین می کنیم.
قرار ملاقات بعدی شما
نتایج غیر طبیعی ماموگرافی می تواند ترسناک باشد، اما تشخیص سرطان نیست. در واقع، از هر 10 زنی که برای آزمایش بیشتر تماس می گیرند، تنها 1 نفر در واقع سرطان سینه دارند.
آزمایشات تکمیلی تنها راه برای تایید تشخیص است و اگر سرطان سینه باشد، زمانی که به موقع آن را شناسایی کنیم قابل درمان است.
ممکن است یک ماموگرافی تشخیصی داشته باشید که معمولا طولانی تر از ماموگرافی غربالگری است. سایر آزمایشات ممکن است شامل ام آر آی سینه یا سونوگرافی باشد. ممکن است نتایج این آزمایشات را در زمان ملاقات متوجه شوید، اما گاهی اوقات، پزشک ممکن است بیوپسی سینه را تجویز کند.
فواید بیوپسی سینه
بیوپسی یک روش کم تهاجمی برای آزمایش سرطان است. در طول بیوپسی پستان، دکتر نمونه کوچکی از سلول ها را از یک توده یا ناحیه مشکوک در سینه شما می گیرد و آن سلول ها برای نشانگرهای سرطانی آزمایش می شوند.
پزشک در بیوپسی پستان به دنبال نتایج غیرطبیعی ماموگرافی متخصص است. بسته به سلامتی شما و نتایج ماموگرافی شما ممکن است بیوپسی سوزنی یا بیوپسی جراحی انجام دهد.
بیوپسی سینه معمولا 20 دقیقه تا یک ساعت طول می کشد. شما در طول عمل بیدار می مانید و تیم ما تلاش می کند تا اطمینان حاصل کند که احساس ناراحتی کمی دارید یا اصلا احساس ناراحتی نمی کنید. هنگامی که نمونه را جمع آوری می کنیم، آن را زیر میکروسکوپ ارزیابی می کنیم تا سلول های سرطانی را جستجو کنیم.
بیوپسی یک روش بی خطر است و یکی از دقیق ترین راه ها برای شناسایی و تشخیص سرطان است. اگر نتایج ماموگرافی شما نامشخص یا غیرطبیعی باشد، بیوپسی می تواند تشخیص قطعی را ارائه دهد تا بتوانید در صورت نیاز درمان را ادامه دهید.
آیا غربالگری سرطان سینه با استفاده از ماموگرافی ضرر یا خطر دیگری دارد؟
یافتن سرطان در مراحل اولیه همیشه خطر مرگ ناشی از سرطان سینه را کاهش نمی دهد. حتی اگر ماموگرافی می تواند تومورهای بدخیم را که قابل احساس نیستند، تشخیص دهد، درمان یک تومور کوچک همیشه به این معنا نیست که زن بر اثر سرطان نمی میرد. یک سرطان سریع رشد یا تهاجمی ممکن است قبل از تشخیص به سایر قسمت های بدن گسترش یافته باشد. غربالگری ممکن است به طولانی کردن عمر زنان مبتلا به چنین تومورهایی کمک نکند، اما زنان مبتلا به چنین تومورهایی با دانستن اینکه ممکن است یک بیماری کشنده داشته باشند، مدت زمان بیشتری زندگی می کنند. علاوه بر این، ماموگرافی غربالگری ممکن است به طولانیتر کردن عمر زنی که از سایر بیماریهای جدیتر رنج میبرد، کمکی نکند.
اشعه ایکس پتانسیل ایجاد سرطان را دارد. ماموگرافی به دوزهای کمی از اشعه نیاز دارد، بنابراین خطر آسیب ناشی از قرار گرفتن در معرض اشعه کم است. مزایای غربالگری ماموگرافی در برنامه های سازماندهی شده بیشتر از آسیب احتمالی قرار گرفتن در معرض اشعه است.
نتایج مثبت کاذب زمانی اتفاق میافتد که رادیولوژیستها یک ناهنجاری ماموگرافی را پیدا کنند، اگرچه در واقع هیچ سرطانی وجود ندارد. همه ماموگرافیهای غیرطبیعی باید با آزمایشهای اضافی (ماموگرافی تشخیصی، سونوگرافی و یا بیوپسی) پیگیری شوند تا مشخص شود آیا سرطان وجود دارد یا خیر. نتایج مثبت کاذب ماموگرافی ممکن است منجر به اضطراب و سایر اشکال ناراحتی روانی شود که معمولا طولانی مدت نیستند. آزمایشهای اضافی مورد نیاز برای رد سرطان نیز میتواند زمانبر باشد و باعث ناراحتی فیزیکی شود. استانداردهای کیفیت برای به حداقل رساندن زمان انتظار و کاهش اضطراب مرتبط طراحی شده اند.
در طی یک دوره 20 ساله، از هر 5 زنی که به طور منظم در غربالگری شرکت می کنند، 1 نفر یک نتیجه مثبت کاذب دریافت می کنند که می تواند بدون روش های تهاجمی مشخص شود. در طول مدت مشابه، از هر 10 زن، 1 نفر بدون عمل جراحی نیاز به یک روش تهاجمی (استفاده از سوزن برای گرفتن نمونههای کوچک از بافت پستان) دارند، و از هر 100 زن، حدود 1 نفر تحت عمل جراحی قرار میگیرند تا نتیجه را بررسی کنند.
خطر دیگر این است که در غربالگری سرطان سینه ای پیدا شود که اگر هرگز به غربالگری نرفته بودید، نه شما و نه پزشکتان هرگز آن را پیدا نمی کردید - به این تشخیص بیش از حد می گویند. متأسفانه، نمی توان تشخیص داد که کدام یک از سرطان های شناسایی شده در غربالگری بیش از حد تشخیص داده شده اند. به طور متوسط 5 تا 10 مورد از 100 سرطان شناسایی شده در غربالگری تخمین زده می شود که بیش از حد تشخیص داده شود. این خطر برای زنان جوان کمتر و برای زنان مسن بیشتر است.
گرفتن سونوگرافی سینه در رادیولوژی الوند
سونوگرافی سینه چیست؟
سونوگرافی پستان یک آزمایش تصویربرداری است که از امواج صوتی برای ایجاد تصاویری از بافت پستان استفاده می کند. ویژگیهای تصاویر اولتراسوند، این سونوگرافی را به مکمل مهمی برای سایر روشهای تصویربرداری برای غربالگری و تشخیص پستان، مانند ماموگرافی و MRI پستان تبدیل میکند.
پزشکان ممکن است سونوگرافی پستان را برای اهداف زیر توصیه کنند:
غربالگری تکمیلی سینه سالانه برای زنان با عوامل خطر خاص، مانند سینه های متراکم، سابقه خانوادگی سرطان سینه، یا استعداد ژنتیکی شناخته شده.
معاینه تشخیصی بعدی پس از یافته های مشکوک در ماموگرافی یا سایر غربالگری های پستان.
ارزیابی تشخیصی پس از معاینه پزشک، ناهنجاریهایی مانند یک توده یا ناحیهای را نشان میدهد که با بقیه پستان متفاوت است.
به عنوان یک غربالگری جایگزین در شرایط خاص خاص، مانند بیمارانی که به دلیل بارداری یا نگرانی های دیگر نباید در معرض پرتو قرار گیرند، یا برای کسانی که به دلایل مختلف نباید MRI انجام دهند.
یک قرار ملاقات در مرکز عالی تصویربرداری سینه الوند
معاینه سونوگرافی پستان معمولا کمتر از 30 دقیقه طول می کشد. بیمار روی میز معاینه قرار می گیرد. این معاینه با استفاده از یک کاوشگر اولتراسوند انجام می شود که به آن مبدل نیز می گویند، دستگاهی که امواج صوتی را هم منتشر و هم دریافت می کند. به دستگاه اولتراسوند متصل است.
برای کمک کردن به ترانسدیوسر در تماس هر چه بهتر با پوست بیمار ، یک ژل شفاف در قسمتی که قرار است بررسی اعمال می شود. بر حسب الگوهای امواج صوتی انعکاس داده شده ، دستگاه سونوگرافی تصاویری از درون بدن تولید و همین طور ضبط می کند ، به این دلیل که تکنسین مبدل را بر روی پوست به آرامی حرکت می دهد. تصاویر و گاهی اوقات ویدئوهای حرکتی ضبط می شوند تا پزشک بتواند آنها را بخواند و تفسیر تشخیصی را انجام دهد.

آیا سونوگرافی سینه می تواند سرطان سینه را تشخیص دهد؟
بله، سونوگرافی سینه می تواند به تشخیص سرطان سینه کمک کند، به خصوص زمانی که همراه با سایر روش های تصویربرداری استفاده شود. اغلب برای ارزیابی ناهنجاری های موجود در ماموگرافی یا ارزیابی بیشتر توده های مشکوک استفاده می شود.
آیا سونوگرافی سینه خطراتی دارد؟
سونوگرافی پستان بدون قرار گرفتن در معرض اشعه یونیزان ایمن در نظر گرفته می شود. این یک روش غیر تهاجمی است و هیچ خطر شناخته شده ای در ارتباط با استفاده از امواج صوتی برای تصویربرداری وجود ندارد.
سونوگرافی سینه چقدر طول می کشد؟
مدت زمان سونوگرافی سینه متفاوت است اما معمولاً نسبتاً سریع است و حدود 20 تا 40 دقیقه طول می کشد. طول ممکن است به پیچیدگی معاینه و اینکه آیا نظرات یا ارزیابی های اضافی لازم است بستگی دارد.
آیا برای آماده شدن برای سونوگرافی سینه باید کاری انجام دهم؟
به طور کلی، هیچ آمادگی خاصی برای سونوگرافی سینه لازم نیست. قبل از عمل می توانید به طور معمول غذا بخورید و بنوشید. با این حال، پوشیدن لباس های راحت که امکان دسترسی آسان به ناحیه سینه را فراهم می کند، توصیه می شود.
خانم ها هر چند وقت یک بار باید سونوگرافی سینه انجام دهند؟
فراوانی سونوگرافی پستان به عوامل سلامت فردی و ارزیابی خطر بستگی دارد. معمولاً بر اساس نشانههای بالینی خاص در صورت نیاز توصیه میشود و ارائهدهنده مراقبتهای بهداشتی شما زمان و دفعات مناسب را برای وضعیت شما تعیین میکند. پس از انجام سونوگرافی در کلینیک سونوگرافی الوند، می توانید انتظار داشته باشید که در عرض 24 ساعت نتایج خود را دریافت کنید.
چه زمانی نتایج را دریافت خواهم کرد؟
بلافاصله پس از اسکن نتایج خود را به صورت شفاهی دریافت خواهید کرد. پس از قرار ملاقات، سونوگرافیک تصاویر را بررسی کرده و با هر اقدام توصیه شده، ظرف 24 ساعت گزارش کتبی تهیه می کند. گزارش و تصاویر برای شما ارسال می شود و به شما امکان می دهد در صورت لزوم یافته ها را با پزشک یا فیزیوتراپیست خود در میان بگذارید.
گرفتن ام آر آی سینه در رادیولوژی الوند
ام آر آی سینه چیست؟
MRI پستان یک آزمایش تصویربرداری رزونانس مغناطیسی از پستان است. از آنجایی که MRI بافتهای داخلی را به گونهای تجسم میکند که قابلیتهای سایر روشهای تصویربرداری، مانند ماموگرافی (که مبتنی بر اشعه ایکس است) و سونوگرافی پستان را تکمیل میکند، MRI در تصویربرداری پستان برای اهداف تشخیصی و غربالگری اهمیت فزایندهای پیدا کرده است. یک نقطه قوت مهمی که ام آر آی به تشخیص و غربالگری پستان می افزاید، توانایی تولید "برش های" تصویری بسیار دقیق از بافت پستان در اعماق مختلف است.
پزشکان ممکن است ام آر آی سینه را برای زنان توصیه کنند:
غربالگری برای تکمیل ماموگرافی سالانه - ام آر آی سینه می تواند یک غربالگری کمکی بسیار مهم برای زنان با بافت متراکم پستان باشد که تشخیص سرطان سینه در ماموگرافی را دشوارتر می کند یا کسانی که عوامل دیگری دارند که خطر ابتلا به سرطان پستان را در طول زندگی آنها افزایش می دهد.
معاینه تشخیصی بعدی پس از ماموگرافی که قطعی نیست یا یک یا چند ناحیه از بافت مشکوک را نشان می دهد.
ارزیابی پس از عمل برای بیمارانی که تحت درمان سرطان پستان، مانند لامپکتومی یا شیمی درمانی قرار گرفته اند.
یک قرار ملاقات در مرکز عالی تصویربرداری سینه الوند
پزشک ممکن است "MRI سینه همراه با کنتراست" را برای شما تجویز کند. این به این معنی است که به شما ماده ای تزریق می شود یا از شما خواسته می شود که ماده ای را ببلعید تا بافت سینه در تصاویر MRI بیشتر دیده شود.
اگر به ماده حاجب تزریقی نیاز باشد، ممکن است قبل از آزمایش، یک IV در دست یا بازوی شما قرار داده شود.
در طول معاینه، روی میز مخصوصی که برای معاینه MRI سینه طراحی شده است، رو به پایین دراز خواهید کشید. این میز دارای دهانه ای برای سینه ها است که بافت را برای اسکن در اعماق مختلف بهتر در معرض دید قرار می دهد. تکنسین شما به شما کمک می کند تا روی میز قرار بگیرید و به شما کمک می کند تا حد امکان راحت باشید.
در حالی که اسکنر در حال کار است، مهم است که دراز بکشید. اسکن MRI معمولاً به بیش از یک "توالی" تصویر نیاز دارد. بین دنباله ها، تکنسین شما به شما اطلاع می دهد که چه زمانی می توانید کمی حرکت کنید. هر دنباله می تواند تقریباً 2 تا 15 دقیقه طول بکشد.
تکنسین برای شروع توالی تصویربرداری باید برای مدت کوتاهی اتاق را ترک کند، اما در طول امتحان با شما ارتباط بصری و کلامی خواهد داشت.
کل امتحان باید تقریباً 15 تا 45 دقیقه طول بکشد.

آیا انجام ماموگرافی با ایمپلنت سینه خطراتی دارد؟
از نظر ماموگرافی (اشعه ایکس پستان) مشکلی برای کاشت سینه وجود ندارد، اما ذکر این نکته قبل از انجام معاینه ضروری است. تکنسین های تصویربرداری پزشکی برای اعمال حداقل فشرده سازی با دستگاه برای جلوگیری از پارگی ایمپلنت آموزش دیده اند.
آیا ایمپلنت سینه با تفسیر نتایج ماموگرافی تداخل دارد؟
اگر ایمپلنت دارید، ممکن است انجام ماموگرافی بیشتر طول بکشد، بنابراین ذکر این نکته در زمان تعیین وقت ضروری است. برای اطمینان از اینکه تمام بافت های اطراف ایمپلنت تا حد امکان در معرض دید قرار می گیرند، تکنسین ها با استفاده از تکنیک های خاص عکس های اضافی می گیرند.
علیرغم این تکنیکها، ممکن است قسمتهایی از پستان وجود داشته باشد که توسط ایمپلنت پنهان شده باشد که ارزیابی آن برای رادیولوژیست دشوار خواهد بود. اگر قسمتی از بافت پستان قابل مشاهده نیست یا در صورت شک، ممکن است از شما خواسته شود که آزمایشات بیشتری انجام دهید.
آیا در صورت پاره شدن ایمپلنت می توان ماموگرافی انجام داد؟
اگر ایمپلنت پاره شده باشد، ممکن است قبل از برداشتن یا تعویض ایمپلنت، آزمایشهای دیگری نیز انجام شود.
مقالات پیشنهادی :
سونوگرافی بارداری
سونوگرافی شبانه روزی
عکس رنگی رحم
آیا توصیه های غربالگری خاصی برای افراد دارای ایمپلنت سینه وجود دارد؟
افراد دارای ایمپلنت سینه می توانند ماموگرافی غربالگری انجام دهند و در برنامه غربالگری سرطان پستان کبک (PQDCS) شرکت کنند. آنها باید همان توصیه های غربالگری سرطان سینه را مانند افراد بدون ایمپلنت دنبال کنند.
اگر سرطان سینه من تشخیص داده شود، آیا کاشت ایمپلنت سینه در درمان اختلال ایجاد می کند؟
کاشت ایمپلنت سینه با درمان سرطان سینه تداخلی ندارد. پروتزهای انبساط (که در طی جراحی بازسازی چند مرحله ای قرار می گیرند) و ایمپلنت های دائمی پستان را می توان در طول پرتودرمانی تحت تابش قرار داد.
با این حال، اگر پروتز سینه دارید، ممکن است لازم باشد آنها را در طی جراحی یا پرتودرمانی خارج کنید. همچنین، اگر قصد بازسازی با ایمپلنت دارید و نیاز به اشعه دارید، ممکن است به شما توصیه شود که فوراً یا در تاریخ بعدی عمل جراحی انجام دهید. تیم مراقبت های بهداشتی شما چندین فاکتور را در نظر می گیرد تا به شما بگوید کدام روش به احتمال زیاد بهترین نتایج را ارائه می دهد و بهتر تحمل می شود.

ماموگرافی (تصویربرداری سینه)
ماموگرافی یا اشعه ایکس از سینه ها، تحقیقاتی است که امکان تشخیص زودهنگام سرطان سینه را حتی قبل از اینکه شما یا پزشکتان یک توده را تشخیص دهند یا از هرگونه تغییر در سینه خود آگاه شوند، امکان پذیر می کند.
دستگاه ها و تجهیزات تخصصی اشعه ایکس برای عکسبرداری با اشعه ایکس از هر دو پستان استفاده می شود. سپس تصاویر گرفته شده توسط رادیولوژیست های متخصص پستان آموزش دیده ما بررسی و تفسیر می شوند که نتایج را به پزشک شما گزارش می دهند. سرطان سینه ممکن است به صورت لکه های ریز کلسیم، توده ها و تراکم ها یا اعوجاج های ظریف در عکس اشعه ایکس ظاهر شود.
تشخیص زودهنگام سرطان سینه، قبل از اینکه به غدد لنفاوی زیر بغل گسترش یابد، بیشتر با درمان همراه است.
بسیاری از سرطان های سینه را می توان با عمل جراحی که سینه را خارج نمی کند، درمان کرد. علت شایع توده سینه در زنان بین 35 تا 60 سال، کیست است نه سرطان. هیچ آزمایشی کامل نیست و همین امر در مورد ماموگرافی نیز صادق است. یک توده کوچک در سینه های متراکم ممکن است در ماموگرافی ظاهر نشود، بنابراین ضروری است که هر توده سینه به طور کامل بررسی شود. هر توده ای باید توسط پزشک معاینه شود.
اگر دوره های قاعدگی یا ماهانه دارید، بهتر است یک هفته پس از شروع پریود، ماموگرافی تشخیصی خود را انجام دهید. سینهها در این زمان به اندازهای حساس نخواهند بود، و زمانی که سینهها بین دو صفحه برای گرفتن عکسهای اشعه ایکس فشار داده میشوند، تا چند ثانیه احساس ناراحتی یا درد زیادی نخواهید داشت.
اگر پروتز سینه دارید، لطفاً به ما اطلاع دهید تا بتوانیم قرار ملاقات طولانی تری را تعیین کنیم. این به این دلیل است که با وجود ایمپلنت، زمان بیشتری برای اطمینان از گرفتن تصاویر واضح نیاز دارد.
لطفاً از دئودورانت یا پودر تالک استفاده نکنید زیرا ممکن است این مواد به صورت سایه روی ماموگرافی شما ظاهر شوند.
در صورت امکان، یک لباس دو تکه بپوشید، بنابراین فقط باید از کمر به بالا لباس بپوشید. به شما لباسی داده می شود که در طول عمل بپوشید.
لطفاً ماموگرافی های قبلی را در نوبت خود به همراه داشته باشید تا بتوان آنها را با ماموگرافی تشخیصی مقایسه کرد.
ممکن است از شما خواسته شود که لباس خود را بپوشید و سپس یک رادیوگراف روش ماموگرافی را برای شما توضیح می دهد و چند سوال در مورد ماموگرافی های قبلی، سابقه خانوادگی بیماری پستان و غیره می پرسد. سپس سینه های شما یکی یکی در میان قرار می گیرند. دو صفحه مخصوص و فشرده شده (فشار پایین) بین صفحات توسط دستگاه اشعه ایکس برای چند ثانیه در حالی که اشعه ایکس گرفته می شود.
مقالات پیشنهادی :
بخش تخصصی تصویر برداری اطفال و نوزادان
بخش تخصصی تصویر برداری کالر داپلر
بخش تخصصی تصویر برداری زنان و پستان
حداقل دو نما از هر سینه انجام می شود.
ماموگرافی و فشرده سازی توسط رادیوگرافی آموزش دیده انجام می شود. در حالی که فشرده سازی ممکن است ناراحت کننده و شاید دردناک باشد، تنها چند ثانیه طول می کشد. بدون فشرده سازی، اشعه ایکس تار خواهد بود، که دیدن هر گونه ناهنجاری را دشوار می کند. فشرده سازی همچنین میزان تابش مورد نیاز برای ماموگرافی را کاهش می دهد.
چه کسانی نیاز به انجام ماموگرافی دارند؟
توصیه می شود هر زن بالای 35 سال که در 6 ماه گذشته ماموگرافی انجام نداده است، هر دو سال یک بار ماموگرافی غربالگری انجام دهد.
زنان با سابقه خانوادگی سرطان سینه باید به طور منظم ماموگرافی را از ده سال قبل از سن ابتلای خویشاوندانشان به سرطان سینه یا در سن 40 سالگی، هر کدام که زودتر رخ دهد، انجام دهند.
توصیه میشود خانمهایی که معاینه سینههایشان دشوار است، مثلاً به دلیل جراحی قبلی روی سینهها یا حتی به دلیل اندازه، ماموگرافی انجام دهند. هرکسی که علائم جدیدی دارد، مثلاً ترشح یا توده، باید ماموگرافی انجام دهد.
آیا انجام ماموگرافی درد دارد؟
سینه های شما باید بین دو صفحه فشرده شود، بنابراین ممکن است کمی ناراحتی ایجاد شود. این یک بخش اساسی از فرآیند برای اطمینان از بهترین تصاویر ممکن است. فقط برای مدت کوتاهی دوام می آورد. اگر حساسیت چرخهای دارید، توصیه میکنیم در صورت امکان بلافاصله پس از پریود، ماموگرافی خود را انجام دهید، زیرا سینهها در این زمان از ماه کمتر حساس میشوند. اجتناب از قهوه به مدت 48 ساعت قبل از آزمایش نیز ممکن است ناراحتی را کاهش دهد.
سرطان سینه از هر 10 زن 1 نفر و حتی در کسانی که سابقه خانوادگی این بیماری را دارند بیشتر است. از آنجایی که ماموگرافی می تواند سرطان را خیلی زود تشخیص دهد - اغلب در مرحله ای که می تواند به طور کامل درمان شود - به زنان توصیه می شود.

خطرات یا عوارض جانبی
مانند تمام اشعه ایکس، انجام ماموگرافی شما را در معرض مقداری اشعه قرار می دهد، اما فقط مقدار کمی. این خطر بسیار بیشتر از مزایای تشخیص زودهنگام سرطان پستان است و به طور قابل توجهی میزان مرگ و میر ناشی از این بیماری را کاهش می دهد.
اگر ایمپلنت سینه دارید، خطر بسیار کمی آسیب یا پارگی ایمپلنت وجود دارد.
توجه به این نکته ضروری است که ماموگرافی همه سرطانهای سینه را تشخیص نمیدهد، حتی زمانی که سرطان باعث ایجاد تودهای شده است که میتوان آن را احساس کرد. در این شرایط، ماموگرافی طبیعی به این معنی نیست که توده را می توان نادیده گرفت. آزمایشات دیگری مانند سونوگرافی پستان و بیوپسی سوزنی ممکن است برای بررسی توده لازم باشد.
عوارض جانبی نادر است، اما اگر پوست شما شکننده باشد، ممکن است حساسیت سینه، کبودی یا شکافتن پوست را تجربه کنید.
بیوپسی استریوتاکتیک
ممکن است لازم باشد بیوپسی با استفاده از تجهیزات ماموگرافی انجام شود. این تنها زمانی اتفاق می افتد که ناحیه مورد بیوپسی تحت سونوگرافی قابل مشاهده نباشد.
با استفاده از ضمیمه های ویژه روی تجهیزات ماموگرافی، بیوپسی های هسته را می توان با استفاده از راهنمایی استریوتاکتیک و با استفاده از تکنیک آسپتیک انجام داد.
این روش تقریباً مانند سونوگرافی است، اما در حین انجام این روش روی یک صندلی می نشینید یا روی یک چرخ دستی مخصوص دراز می کشید. از یک بی حس کننده موضعی استفاده می شود و ماموگراف ها مطمئن خواهند شد که این روش تا حد امکان راحت است. این شامل نمونه برداری از بافت از طریق سوزن است. سوزن با استفاده از اشعه ایکس به جای خود هدایت می شود.
شما به بهترین شکل برای دسترسی به ناحیه مورد بیوپسی قرار خواهید گرفت. محل با ضد عفونی کننده و بی حس کننده موضعی تمیز می شود. قبل از اینکه سوزن مرکزی با هدایت اشعه ایکس وارد شود، یک برش (برش) کوچک در پوست ایجاد می شود. اغلب لازم است بیش از یک بار از سوزن عبور کرد تا نمونه کافی به دست آید.
هنگامی که بیوپسی کامل شد، در حالی که هنوز در دستگاه ماموگرافی هستید، یک نشانگر سایت در محل بیوپسی قرار داده می شود تا در صورت نیاز به هر گونه جراحی، ناحیه مورد نظر توسط ماموگرافی یا سونوگرافی برای مراجعات بعدی شناسایی شود. نشانگر سایت برای ماندن در بدن شما بی اثر و بی خطر است. در امنیت فرودگاه "بوق" نمی دهد. ماموگرافی دیگری در پایان عمل برای تایید موقعیت نشانگر سایت انجام می شود.
پس از اتمام بیوپسی، پرستار محل بیوپسی را به مدت 10 تا 15 دقیقه فشرده (به آرامی به سمت پایین فشار می دهد) و سپس باندهای نوار استری را روی برش کوچک پوست قرار می دهد. شما یک کبودی خواهید داشت که معمولاً دو هفته طول می کشد و می توانید کبودی یا ناراحتی را با فشرده سازی و کمپرس یخ و در صورت نیاز تسکین درد مانند پاراستامول کنترل کنید.
نمونه به آزمایشگاه پاتولوژی فرستاده می شود و در آنجا آنالیز می شود. نتایجه ها در طی 2 تا 3 روز در دسترس شما قرار می گیرند. گزارش برای پزشک ارجاع دهنده شما ارسال می شود و سپس این نتایج را به شما می دهد. ممکن است شرکت آسیب شناسی برای این خدمات شکافی دریافت کند.
قبل از اسکن شما
لطفاً به ما بگویید که آیا برای رقیق کردن خون خود از دارو استفاده می کنید (مانند وارفارین، آسپرین یا کلوپیدوگرل). ممکن است لازم باشد این دارو را قبل از عمل قطع کنید، اما فقط پس از مشورت با پزشک خود.
مقالات پیشنهادی :
فیبرواسکن چیست؟
الاستوگرافی با سونوگرافی چیست؟
سونوگرافی سینه چیست و چرا انجام می شود؟
الزامات خاص
ضروری است که فیلم های ماموگرافی و سونوگرافی قبلی شما در زمان بیوپسی در دسترس باشد.
خطرات یا عوارض جانبی
خطرات بالقوه عبارتند از:
عفونت در محل سوزن. برای به حداقل رساندن خطر عفونت از یک تکنیک آسپتیک (روش های کنترل دقیق عفونت) استفاده می شود.
خونریزی: خونریزی خفیف در ناحیه ممکن است باعث تورم آن شود که باید پس از چند روز فروکش کند. به ندرت، خونریزی بیش از حد ممکن است رخ دهد و ممکن است نیاز به تخلیه داشته باشد.
کبودی: احتمال دارد مقداری کمی کبودی در محل بیوپسی وجود داشته باشد.
بیوپسی ممکن است نمونه کافی از بافت را دریافت نکند که ممکن است نیاز به تکرار بیوپسی داشته باشد.
نوارهای استری و یک پانسمان ضد آب برش را می پوشاند.
پانسمان بیرونی باید حداقل 24 ساعت در جای خود باقی بماند. نوارهای استری پس از چند روز به تدریج جدا می شوند.
به شما یک کیسه یخ داده می شود تا از آن برای کاهش خونریزی و ناراحتی استفاده کنید.
بلافاصله بعد از عمل می توانید بخورید و بنوشید.
تا 24 ساعت پس از بیوپسی از فعالیت های شدید خودداری کنید.
ممکن است پس از انجام این عمل کمی ناراحتی داشته باشید. یک مسکن ساده مانند پاراستامول (پانادول) می تواند در صورت نیاز مقداری تسکین ایجاد کند. آسپرین مصرف نکنید
یک کیسه یخ کوچک که روی آن ناحیه اعمال می شود ممکن است به کاهش درد کمک کند.
خونریزی و عفونت از عوارض بالقوه هستند. اگر متوجه افزایش قرمزی، تورم، تب یا درد شدید، به پزشک مراجعه کننده خود اطلاع دهید یا بلافاصله با کلینیکی که در آن تزریق انجام شده است تماس بگیرید. اگر در طی 1 تا 2 هفته در مورد نتایج خود با شما تماس گرفته نشد، لطفاً با ارجاع دهنده خود تماس بگیرید.
ویژگی های کلسیفیکاسیون ماموگرافی
برخی از ویژگیهای کلسیفیکاسیون میتواند به پزشک کمک کند که آیا آنها را ارزیابی کند: (1) خوشخیم، (2) احتمالاً خوشخیم، یا (3) احتمالاً سرطانی. این طبقه بندی ها بر اساس اندازه، شکل و نحوه توزیع کلسیفیکاسیون ها در پستان است. به طور کلی، کلسیفیکاسیون ها در موارد زیر به احتمال زیاد خوش خیم هستند:
بیشتر از 0.5 میلی متر حاشیه شفاف و شکل نسبتاً استاندارد عدم وجود خوشه در یک پستان احتمال سرطانی بودن کلسیفیکاسیون در موارد زیر وجود دارد:
کمتر از 0.5 میلی متر هر ندول کلسیفیه شده در اندازه و شکل متفاوت است. گروه هایی از کلسیفیکاسیون ها در یک ناحیه از پستان متمرکز شده اند اگر کلسیفیکاسیون مشکوک باشد، آزمایش های بیشتری لازم است. اگر کلسیفیکاسیون به وضوح در پوست باشد نه در بافت پستان، آزمایش بیشتری لازم نیست. در برخی موارد برای تایید تشخیص نیاز به انجام ماموگرافی مجدد است. گاهی اوقات به دلیل باقی مانده پودر یا دئودورانت روی پوست می تواند به صورت کلسیفیکاسیون ظاهر شود. علاوه بر این، اگر کلسیفیکاسیون در رگهای خونی پستان مشهود باشد، نیازی به آزمایش یا تکنیکهای تشخیصی بیشتر نیست.
کلسیفیکاسیون پستان در ماموگرافی رایج است و به ویژه بعد از 50 سالگی شایع است. اگرچه کلسیفیکاسیون پستان معمولا غیرسرطانی (خوش خیم) است، اما برخی کلسیفیکاسیون ها - مانند خوشه ای شدن با تصاویر شکل های نامنظم می تواند نشان دهنده سرطان سینه یا تغییراتی باشد که نشانه ای از پیش سرطانی بودن سینه است.
در ماموگرافی، کلسیفیکاسیون پستان ممکن است به صورت ماکروکلسیفیکاسیون ظاهر شود.
کلسیفیکاسیون بزرگ در ماموگرافی، آنها به صورت نقاط سفید یا خط تیره بزرگ نشان داده می شوند. کلسیفیکاسیون های بزرگ سرطانی نیستند و نیازی به آزمایشات اضافی برای آزمایش یا نظارت بیشتر ندارند. میکروکلسیفیکاسیون در ماموگرافی، آن ها به صورت لکه های سفید ریز شبیه دانه های نمک ظاهر می شوند. آن ها معمولا سرطانی نیستند، اما اشکال خاصی می توانند نشانه اولیه سرطان باشند. اگر کلسیفیکاسیون پستان در ماموگرافی اول مشکوک به نظر برسد، ماموگرافی دوم به بیمار داده خواهد شد، اما دومی فقط بر روی محل کلسیفیکاسیون که در آن پزشک نیاز به بررسی دقیق تر کلسیفیکاسیون ها دارد، تمرکز می کند. اگر ماموگرافی دوم همچنان به سرطان مشکوک باشد، پزشک ممکن است برای تایید تشخیص، بیوپسی پستان را تجویز کند. اگر کلسیفیکاسیون سرطانی نباشد، پزشک به شما توصیه می کند که هر سال یا بعد از شش ماه برای معاینه مراجعه کنید تا مطمئن شوید کلسیفیکاسیون تغییر نکرده است.
مقالات پیشنهادی :
آمادگی سونو گرافی فیبرواسکن
آمادگی سونو گرافی هیسترو سالپنکوگرافی
آمادگی سونو گرافی هیسترو سونو گرافی
آمادگی سونو گرافی آنومالی مرحله دوم
هدف از ماموگرافی
در سال های اخیر، بیماری پستان بیشتر و بیشتر شایع شده و بیشتر مورد توجه جامعه قرار گرفته است. علاوه بر دو روش اصلی تصویربرداری تشخیصی یعنی سونوگرافی پستان و ماموگرافی که در غربالگری سرطان پستان ارزشمند هستند، رزونانس مغناطیسی تکنیکی است که به طور فزاینده ای در زمینه تشخیص بیماری ها استفاده می شود.
سرطان سینه در حال افزایش است و علت اصلی مرگ و میر در زنان است. در حال حاضر هیچ واکسنی برای پیشگیری از سرطان سینه وجود ندارد، بنابراین بهترین روش برای محافظت از خود این است که به طور دورهای خود غربالگری سرطان سینه را در متخصصان و مراکز ماموگرافی برای تشخیص زودهنگام انجام دهید. در مرحله های اولیه بیماری و با انجام درمان مناسب می توان این بیماری را به طور کامل درمان نمود.
اندیکاسیون های ماموگرافی
تعیین ماهیت ضایعات در موارد غیر قطعی با استفاده از ماموگرافی معمول. ارزیابی وسعت ضایعه هم در آدنوکارسینوما و هم در کارسینوم لوبولار مهاجم. ارزیابی تهاجمی فاسیای عضلانی. بررسی پستان طرف مقابل در بیماران مبتلا به سرطان پستان. ارزیابی قبل، حین و بعد از درمان، ارزیابی آسیب باقیمانده پس از جراحی برداشتن تومور.
مروری بر ماموگرافی
ماموگرافی رزونانس مغناطیسی یک روش تصویربرداری مدرن است که از میدان های مغناطیسی، امواج رادیویی و رایانه برای ایجاد تصاویر دقیق از پستان استفاده می کند. این یک تکنیک برای کمک به غربالگری، تشخیص و نظارت بر درمان بیماری های پستان است.
از آنجایی که تصویربرداری رزونانس مغناطیسی پستان ه روشی پذیرفتهشدهتر برای غربالگری سرطان پستان در زنان پرخطر تبدیل میشود، وضعیت هورمونی و چرخه قاعدگی ملاحظات تصویربرداری هستند.
در اکثر موارد MRI پستان، استفاده از ماده حاجب (یا کنتراست) بسیار رایج است. زیرا عوامل کنتراست بر اساس تفاوت در افزایش در مقایسه با بافت زمینه و همچنین خواص چسبندگی دارویی آنها، سهم زیادی در شناسایی و طبقه بندی ضایعات دارند.
زمان انجام ماموگرافی در زنان با سیکل قاعدگی منظم
زمان ایده آل برای MRI سینه تقریبا بین روزهای پنجم تا پانزدهم سیکل قاعدگی است. زیرا در مرحله لوتئال سیکل قاعدگی (از روز پانزدهم به بعد) افزایش هورمون های استروژن و پروژسترون باعث تورم و رشد لوب ها می شود. این منجر به افزایش رشد بافت سینه در مرحله لوتئال چرخه قاعدگی، تا هفت روز قبل از قاعدگی می شود. بنابراین،MRI سینه نباید در این مدت انجام شود، بلکه باید بین روزهای پنجم تا پانزدهم، به اندازه کافی پس از فاز لوتئال انجام شود تا هر گونه افزایش بافت پس زمینه مثبت کاذب کاهش یابد.
زمان انجام ماموگرافی در زنان با سیکل های قاعدگی نامنظم
یکی از محدودیت های ام آر آی سینه در زنان پیش از یائسگی این است که نوسانات هورمونی در طول چرخه قاعدگی باعث افزایش افزایش گادولینیوم در بافت طبیعی سینه شده است که ارزیابی تصاویر MRI را دشوار می کند.
یا برخی از زنان برای تعیین زمان بهینه برای انجام اسکن ام آر آی سیکل قاعدگی طبیعی ندارند، به عنوان مثال، زنان پیش از یائسگی که هیسترکتومی انجام داده اند اما هنوز تخمدان هایشان طبیعی است. زنان قبل از یائسگی با چرخه های قاعدگی نامنظم به دلیل داروهای ضد بارداری یا تزریق خوراکی؛ زنان قبل از یائسگی تحت شیمی درمانی القایی با شرایط قبل از یائسگی و زنان یائسه با چرخه های قاعدگی نامنظم. بنابراین، اگر MRI پستان در یک بازه زمانی انجام شود که مطابق با فاز لوتئال چرخه قاعدگی است، جذب گادولینیوم ممکن است باعث نتایج مثبت کاذب درMRI شود یا حتی یک سرطان تقویت شده را بپوشاند.
ماموگرافی با کنتراست
ماموگرافی یک روش غیر تهاجمی است که به طور گسترده در تشخیص بیماری پستان استفاده می شود. ماموگرافی کنتراست به نشان دادن تصاویر واضحتر کمک میکند و به پزشکان در تشخیص دقیق کمک میکند. بنابراین در چه مواردی این تکنیک نشان داده شده است، چه مزایا و محدودیت هایی دارد؟
ماموگرافی با تزریق ماده حاجب برای نشان دادن مجاری پستانی است. این تکنیک عمدتاً در بیماران زنی که ترشحات یا خونریزی آشکار از نوک پستان دارند اما ماموگرافی طبیعی دارند (ماموگرافی بدون کنتراست) استفاده می شود. مهم است که بیمار قبل از انجام این روش، نوک پستان را فشار ندهد، زیرا مقادیر کمی مایع مجرای می تواند به تشخیص بیماری پستان کمک کند.
به پزشک خود در مورد مشکلات سینه، جراحی های قبلی، مصرف هورمون (در صورت وجود) و احتمال بارداری خود بگویید. جواهرات را در خانه بگذارید. هنگام انجام این تکنیک از شما خواسته می شود که لباس بیمارستان بپوشید. از دئودورانتها، پودرها یا لوسیونها در زیر بغل یا روی سینههایتان استفاده نکنید، زیرا میتوانند تصویر ایجاد کنند و باعث تشخیص نادرست شوند.
ماموگرافی (گالاکتوگرافی یا داکتوگرافی) چیست؟
ماموگرافی تکنیکی است که از یک سیستم اشعه ایکس با دوز پایین همراه با تزریق ماده حاجب از طریق مجاری پستانی در ناحیه نوک پستان برای بررسی مجاری پستانی استفاده میکند. به خصوص درک کردن این نکته مهم می باشد که:
ماموگرافی یک روش غیر تهاجمی است که از اشعه ایکس برای بررسی تصاویر پستان استفاده می کند و به پزشکان در تشخیص بیماری های پستان کمک می کند. این قدیمی ترین و پرکاربردترین تکنیک پزشکی است. سینه عمدتاً از سه ساختار اصلی تشکیل شده است: بافت چربی، لوبولها (که شیر میسازند) و مجاری (که شیر را از لوبها به نوک پستان میرسانند). ماموگرافی به تنهایی، بدون استفاده از ماده حاجب، همچنین به عنوان ماموگرافی شناخته می شود. سونوگرافی پستان و تصویربرداری رزونانس مغناطیسی روش های اصلی تصویربرداری پستان هستند. اما برای ارزیابی واضح مجاری شیر، لازم است از تکنیک های ماموگرافی همراه با تزریق ماده حاجب به مجاری شیر در ناحیه نوک پستان استفاده شود.
مقالات پیشنهادی :
آمادگی سونو گرافی FNA تیروئید
آمادگی سونو گرافی بیوپسی برست
در چه مواقعی از این روش استفاده می شود؟
ماموگرافی (گالاکتوگرافی یا داکتوگرافی) بیشتر در مورد بیماران زن با ترشحات واضح یا خونریزی از نوک پستان استفاده می شود که به تنهایی با ماموگرافی قابل تشخیص نیست، از ماده حاجب استفاده نکنید.
در شرایط زیر ماموگرافی انجام ندهید:
ترشحات شیری، آبی، سبز یا خاکستری از نوک پستان معمولاً دلیلی برای نگرانی نیست. ترشحات از هر دو سینه در زنانی که بچه دار نشده اند ممکن است فقط یک عارضه جانبی دارو باشد یا ممکن است به مشکل غده هیپوفیز واقع در مغز مرتبط باشد که نیازی به ماموگرافی ندارد.
قبل از انجام ماموگرافی چه چیزی تهیه کنیم
تنها لازمه این است که قبل از انجام این تکنیک، نوک پستان را فشار ندهید، زیرا در برخی موارد مقدار کمی مایع در مجاری می تواند علت بیماری را مشخص کند. شما باید پزشک خود را در مورد داروهایی که مصرف می کنید، هرگونه سابقه آلرژی (در صورت وجود)، به ویژه هرگونه سابقه حساسیت به مواد حاجب را به اطلاع پزشک خود برسانید. علاوه بر این، مهم است که پزشک خود را در مورد هر گونه بیماری پزشکی که دارید یا داشته اید مطلع کنید. اگر باردار هستید، همیشه به پزشک یا تکنسین اشعه ایکس در مورد وضعیت خود اطلاع دهید. در روز انجام این روش از دئودورانت، پودر یا لوسیون زیر بازوها و بالای سینه خود استفاده نکنید. صرفاً به این دلیل که این مواد می توانند بر کیفیت تشخیص تأثیر بگذارند. همچنین، قبل از آزمایش، باید تمام جواهرات را در خانه بگذارید. پ
ماموگرافی چگونه ناهنجاری ها را تشخیص می دهد؟
اشعه ایکس از بیشتر اجسام از جمله بدن ما عبور می کند. هنگام فوکوس بر روی سینه، اشعه ایکس به ثبت تصویر پستان روی فیلم کمک می کند و در نتیجه به تشخیص بیماری های پستان کمک می کند.
کنتراست به مجاری ناحیه نوک پستان تزریق می شود تا مجاری شیر در ماموگرافی نشان داده شود. روی فیلم، ماده کنتراست در مجاری شیر سفید است. در صورت وجود نقص در لومن مجرا (مطابق با ناحیه سیاه) به معنای وجود ضایعه فضایی در مجرا است.
این ضایعات می توانند تومورهای خوش خیم یا بدخیم باشند. با استفاده از تکنیک ماموگرافی، نه تنها ناهنجاریها در مجاری شیر پیدا میشود، بلکه ناهنجاریها را نیز مشخص میکند و جراح را راهنمایی میکند. در برخی موارد ضایعه توده ای وجود ندارد، بلکه تنها گشاد شدن مجاری شیر است که ممکن است نشانه بیماری فیبروکیستیک باشد که می تواند باعث خونریزی شود. اما به طور کلی نگران نباشید.
این تکنیک چگونه انجام می شود؟
این معاینه معمولا به صورت سرپایی انجام می شود.
بیمار در حالت نشسته است و هر دو سینه را در معرض دید قرار می دهد. نوک پستان تمیز می شود، سپس نوک پستان را به آرامی فشار دهید تا مجرای مشکوک به گشاد شدن پیدا کند، لوله کوچکی را داخل مجرای گشاد شده قرار دهید و ماده حاجب را به آرامی به آن ناحیه تزریق کنید. سپس برای ثبت مجاری پستانی اشعه ایکس گرفته شد. در برخی موارد، استفاده از یک حوله گرم روی سینه برای کمک به گشاد شدن بیشتر مجاری و دسترسی آسان تر به مجاری ضروری است. در طول عمل، برای جلوگیری از تاری حرکت، باید در طول عکسبرداری با اشعه ایکس ثابت بمانید.
ماموگرام غیر طبیعی چیست؟
نتایج غیرطبیعی ماموگرافی زمانی رخ می دهد که تصویربرداری پستان، ناحیه نامنظمی از پستان را که پتانسیل بدخیم بودن را دارد، تشخیص دهد. این می تواند به شکل لکه های سفید کوچک به نام کلسیفیکاسیون، توده ها یا تومورهایی به نام توده ها و سایر مناطق مشکوک باشد. به طور کلی، هنگامی که نتایج ماموگرافی یک ناهنجاری را در طول غربالگری پستان تشخیص می دهد، بیمار را مطلع می کند و از او می خواهد که برای آزمایش مراجعه کند. گاهی اوقات ماموگرافی نامنظم نتیجه مثبت کاذب است و غیر سرطانی تلقی می شود. این موقعیت ها معمولاً با استفاده از ماموگرافی سه بعدی با وضوح بالا هنگام غربالگری سرطان سینه اجتناب می شود.
چه کسانی در معرض خطر نتایج ماموگرام نامنظم هستند؟
نتایج غیرطبیعی ماموگرافی در هر فردی ممکن است رخ دهد، اما در زنان بین 40 تا 75 سال شایعتر است. استعداد ژنتیکی یا تصاویر نامنظم ماموگرافی گذشته ممکن است پتانسیل شما را برای نتایج غیرطبیعی تست ماموگرافی افزایش دهد.
برای تشخیص زودهنگام ناهنجاری، انجام مرتب غربالگری ماموگرافی با متخصصان معتبر و معتبر تصویربرداری پستان مهم است.
اگر ماموگرام غیرطبیعی داشته باشم چه باید بکنم؟
به طور معمول، پس از انجام ماموگرافی، شما متوجه انجام یک ماموگرافی طبیعی خواهید شد. اما اگر پزشکان چیزی مشکوک ببینند، نتایج غیرطبیعی ماموگرافی را به شما اطلاع خواهند داد. در آن مرحله، برای گرفتن عکسهای جدید یا انجام آزمایشهای بیشتر دوباره فراخوانده میشوید. فهمیدن اینکه نیاز به آزمایش بیشتری دارید می تواند ترسناک باشد و ممکن است کمی احساس اضطراب کنید، اما همیشه نشان دهنده وجود سرطان نیست. نتایج غیرطبیعی ماموگرافی می تواند ناشی از تومور غیر سرطانی، کیست یا بافت متراکم پستان باشد. اغلب، بیماران برای آزمایشات بیشتر مراجعه می کنند و مشخص می شود که بدون سرطان هستند.
مقالات پیشنهادی :
آمادگی سونوگرافی دالپر واژینال
آمادگی رادیو گرافی عکس رنگی از مری
آمادگی سونوگرافی کلیه و مجاری ادراری
آمادگی سونو گرافی شکم و لگن
ماموگرام های غیر طبیعی چقدر شایع هستند؟
هر سال به حدود 10 درصد از زنانی که ماموگرافی دریافت میکنند، گفته میشود که ماموگرافی غیرطبیعی است و برای آزمایشهای اضافی فراخوانده میشوند. اما، همانطور که در بالا ذکر شد، تنها 1 تا 2 درصد از زنانی که ماموگرافی غیرطبیعی دریافت میکنند، نیاز به بیوپسی دارند و اکثر این نمونهبرداریها هیچ سرطانی را پیدا نمیکنند.
در صورت تشخیص سرطان پس از آزمایشات بیشتر، چه کار کنم؟
در صورت وجود سرطان، پزشک با شما مشورت خواهد کرد. سپس او ممکن است بخواهد آزمایشهای بیشتری را برای تعیین نوع سرطان سینه، اینکه آیا به جای دیگری گسترش یافته است، و اینکه آیا به هورمونهایی مانند استروژن و پروژسترون حساس است، بخواهد. این اطلاعات سپس بهترین روش درمانی را تعیین می کند.
انجام یک ماموگرافی منظم کلید تشخیص زودهنگام سرطان سینه است. چرا این چنین کلیدی است؟ نرخ بقای 5 ساله 99 درصدی برای زنانی وجود دارد که سرطان در آنها تشخیص داده می شود در حالی که سرطان سینه هنوز محدود است و بیشتر سرطان های سینه در این مرحله یافت می شوند.
بعد از ماموگرام غیرطبیعی چه آزمایشاتی را می توان انجام داد؟
تنها 8 تا 10 درصد از زنانی که به آنها گفته می شود ماموگرافی غیرطبیعی دارند نیاز به بیوپسی دارند و از این نمونه برداری ها، 80 درصد نتایج خوش خیم را نشان می دهند.
با این حال، پس از یک ماموگرافی غیرطبیعی، این احتمال وجود دارد که این آزمایشهای اضافی در مرحله بعدی انجام شوند:
ماموگرافی تشخیصی
این مجموعه ای عمیق تر از تصاویر تشخیصی است که نگاه دقیق تری به نواحی نگران کننده می اندازد یا نماهایی را از مناطقی که نتایج نامشخص بودند تکرار می کند.

سونوگرافی تشخیصی
این آزمایش ها از امواج صوتی برای ایجاد تصاویر خود استفاده می کنند که سپس روی مانیتور کامپیوتر نمایش داده می شوند. یک مبدل دستی در حالی که به پشت دراز کشیده اید محکم روی سینه شما حرکت می کند. سونوگرافی ها می توانند دید بهتری از توده یا ساختاری که در ماموگرافی دیده می شود را ارائه دهند.
ام آر آی سینه (تصویربرداری رزونانس مغناطیسی)
MRI از امواج رادیویی و آهنرباها برای ایجاد تصویر دیجیتالی دقیق از ساختارهای داخلی استفاده می کند. شما درباره ام آر آی برای مسائلی مانند آسیب دیدگی زانو به دلیل توانایی آنها در نشان دادن بافت نرم شنیده اید. برایMRI سینه، شما وارد لولهMRI می شوید که روی شکم خود قرار دارد.MRI بدون درد است، اما هدفون هایی برای پوشاندن نویز موجود در آن ارائه می شود.
این آزمایشات معمولاً برای رد نیاز به بیوپسی کافی است. اما همانطور که گفته شد، در 8 تا 10 درصد موارد بیوپسی ممکن است مرحله بعدی باشد.
چگونه بفهمم که بعد از ماموگرافی غیرطبیعی نیاز به بیوپسی دارم؟
اگر تودهای غیرقابل توضیح در بافت سینهتان پیدا شود، پزشک احتمالاً بیوپسی سینه را توصیه میکند. اکثر بیوپسی ها منفی هستند، به این معنی که فاقد سلول های سرطانی هستند.
آیا ماموگرافی فعلی من را با ماموگرافی های قبلی من مقایسه کردید؟
این برای بررسی هر گونه ناهنجاری جدیدی است که در طول زمان ظاهر شده یا رشد کرده است. اگر یک مورد در عرض دو سال رشد یا تغییر نکند، نیازی به توجه ندارد، زیرا خوش خیم است.
آیا ندول کیست مایع است یا توده جامد؟
کیست های مایع یا توده های جامد می توانند باعث ماموگرافی غیرطبیعی شوند. سپس سونوگرافی قوام توده را مشخص می کند، خواه یک ضایعه کیستیک پر از آب باشد یا یک توده جامد.
میکروکلسیفیکاسیون چیست؟
میکروکلسیفیکاسیون ها اغلب منجر به ماموگرافی غیرطبیعی می شوند. اینها رسوبات کلسیمی هستند و برای تعیین اینکه آیا آنها مشکوک هستند و نیاز به بیوپسی دارند، نماهای بزرگنمایی اضافی لازم است.
آیا بافت سینه متراکم دارم؟
بافت متراکم پستان می تواند در ماموگرافی سفید نشان داده شود، مانند تومورهای سرطان سینه. این امر تشخیص اینکه آیا رنگ سفید از غدد شیر، مجاری شیر و بافت فیبری تشکیل شده است یا خیر، که بافت متراکم سینه را تشکیل می دهد، دشوار می کند. زنان باید از داشتن بافت متراکم سینه آگاه باشند، زیرا آزمایشهای دیگری مانند سونوگرافی یا MRI ممکن است ابزار تشخیصی بهتری باشند.
آیا ماموگرافی غیرطبیعی همیشه به معنای تشخیص سرطان است؟
مهم است که بدانید یک ماموگرافی غیرطبیعی همیشه منجر به تشخیص سرطان نمی شود، حتی نزدیک. به احتمال زیاد وجود کیست، بافت متراکم سینه یا میکروکلسیفیکاسیون در پشت نام غیر طبیعی قرار دارد و نیاز به غربالگری اضافی دارد. برخی از زنان می توانند غربالگری اضافی را به دلیل ترس به تعویق بیاندازند، اما این ضروری نیست و مطمئناً عاقلانه نیست.
ماموگرافی غربالگری چیست؟
ماموگرافی غربالگری یک معاینه اشعه ایکس با دوز پایین از سینههای یک زن است که برای تشخیص سرطان سینه در زمانی که سرطان آنقدر کوچک است که به صورت توده احساس نمیشود، استفاده میشود
چرا پزشکان غربالگری ماموگرافی را تجویز می کنند؟
پزشک شما یک ماموگرافی غربالگری را برای تشخیص سرطان سینه قبل از اینکه به عنوان یک توده احساس شود توصیه می کند.
هدف این است که سرطان سینه را در مراحل اولیه تشخیص دهیم. تشخیص زودهنگام احتمال درمان موفقیت آمیز سرطان را افزایش می دهد و اغلب گزینه های درمانی بیشتری را امکان پذیر می کند. نشان داده شده است که ماموگرافی غربالگری میزان مرگ و میر ناشی از سرطان سینه را کاهش می دهد.
اگر علائم جدید یا در حال تغییر سینه دارید، مانند توده جدید یا در حال تغییر، درد در سینه، تغییر در نوک پستان یا ترشح از نوک پستان، عدم تقارن سینه (اگر سینه رو به رو یا ناهموار باشد) یا چروکیدگی ( چروک یا چین خوردگی پوست پستان، باید در اسرع وقت به پزشک مراجعه کنید و برای ماموگرافی تشخیصی ارجاع خواهید شد.
چگونه برای ماموگرافی غربالگری آماده شوم؟
هیچ آمادگی برای غربالگری ماموگرافی لازم نیست.
هنگامی که قرار ملاقات خود را می گیرید، لطفاً به مرکز رادیولوژی اطلاع دهید که آیا ایمپلنت سینه دارید، تا آنها بتوانند قرار ملاقات طولانی تری را تعیین کنند. این به این دلیل است که برای به دست آوردن شفافیت زمان بیشتری نیاز است.
در روز ملاقات از هیچ دئودورانت، عطر، لوسیون یا پودر تالک استفاده نکنید، زیرا این مواد ممکن است به صورت سایه در ماموگرافی شما ظاهر شوند. یک لباس دو تکه بپوشید، بنابراین فقط باید از کمر به بالا لباس بپوشید.
در طول ماموگرافی غربالگری چه اتفاقی می افتد؟
تصویر ماموگرافی با استفاده از دستگاه اشعه ایکس مخصوص به دست می آید، در حالی که سینه بین دو صفحه فشرده می شود (تا حد امکان صاف می شود). فشرده سازی که تنها چند ثانیه طول می کشد، ناراحت کننده است و ممکن است برای شما دردناک باشد. فشردهسازی تصویر واضحتری به دست میدهد که تشخیص سرطان را آسانتر میکند و همچنین میزان تشعشع مورد نیاز برای ماموگرافی را کاهش میدهد.
آیا ماموگرافی غربالگری عوارض بعدی دارد؟
ماموگرافی غربالگری معمولاً هیچ اثری ندارد. شما ممکن است قرمزی یا کبودی ناشی از فشرده سازی داشته باشید، اما این فقط گاهی اوقات اتفاق می افتد. حتی اگر این اتفاق بیفتد، فشرده سازی به سینه آسیبی نمی رساند. اکثر زنان ماموگرافی را دردناک یا ناراحت کننده توصیف می کنند. برخی از زنان درد را شدید ارزیابی می کنند، اما تعداد کمی از زنان می گویند که این درد آنها را از انجام ماموگرافی غربالگری در آینده باز می دارد.
ماموگرافی غربالگری چقدر طول می کشد؟
یک ماموگرافی غربالگری تقریباً 10 تا 15 دقیقه طول میکشد، از جمله زمانی که رادیوگراف بررسی کند که اشعه ایکس از کیفیت رضایتبخشی برخوردار است.
گاهی اوقات در صورتی که تصویر به اندازه کافی واضح نباشد، نیاز به تکرار اشعه ایکس است. لازم نیست منتظر بمانید تا ماموگرافی توسط رادیولوژیست (پزشک متخصص) بررسی شود.
اگر پزشک شما را برای انجام ماموگرافی غربالگری در یک مرکز رادیولوژی خصوصی معرفی کرد، تصاویر شما توسط رادیولوژیست در زمان انجام ماموگرافی بررسی می شود و در صورت نیاز ممکن است تصاویر اضافی گرفته شود. ممکن است تقریباً 30 دقیقه در مرکز خصوصی ماموگرافی باشید.
خطرات ماموگرافی غربالگری چیست؟
ماموگرافی غربالگری همه سرطانهای سینه را تشخیص نمیدهد: غربالگری سرطان پستان در برخی کشورها نشان داده است که 70 تا 80 درصد از سرطانها را در زنانی که در برنامه غربالگری پستان شرکت میکنند، شناسایی میکند. باید توجه داشته باشید که اگر یک علامت جدید یا در حال تغییر پستان دارید. به عنوان مثال، یک توده جدید یا در حال تغییر، تغییر در نوک پستان یا ترشح از نوک پستان، درد در سینه، چروک شدن پوست (پوست چین و چروک) یا عدم تقارن سینه (اگر سینه رو به پهلو یا ناهموار باشد)، باید به دنبال مراقبت های پزشکی فوری باشید
حتی اگر اخیرا یک ماموگرافی طبیعی انجام داده اید، باز هم باید با هر یک از این علائم به دنبال مراقبت های پزشکی فوری باشید، زیرا همه سرطان ها با ماموگرافی تشخیص داده نمی شوند.
قرار گرفتن در معرض پرتو: خطر اینکه پرتوهای ماموگرافی ممکن است باعث سرطان سینه شود بسیار کم است، به خصوص با استفاده از ماموگرافی با دوز پایین.
بررسیهای اضافی: اگر ماموگرافی شما چیز غیرعادی را نشان میدهد، ممکن است به آزمایشهای بیشتری نیاز داشته باشید، اما اینها لزوماً به این معنی نیست که شما سرطان سینه دارید. تقریباً 5 درصد از زنانی که ماموگرافی غربالگری انجام میدهند به آزمایشهای بیشتری نیاز دارند تا یافتههای غیرعادی در تصاویر ماموگرافی مشخص شود. این آزمایشات اضافی معمولاً ماموگرافی بیشتر و یا سونوگرافی پستان هستند. برخی از زنان نیز ممکن است نیاز به بیوپسی سوزنی برای روشن شدن بیشتر یافته داشته باشند. در اینجاست که یک سوزن ظریف به سینه وارد میشود، و یک قطعه کوچک از بافت برداشته میشود و از نظر وجود هر گونه ناهنجاری آزمایش میشود. در موارد غیرعادی، برای تایید وجود یا عدم وجود سرطان، نیاز به عمل (بیوپسی جراحی) است.
ممکن است به دلیل این آزمایشات اضافی یا در صورت وجود هر گونه عوارض پزشکی، ناراحتی و اضطراب را تجربه کنید. لطفاً به یاد داشته باشید که در تشخیص زودهنگام سرطان سینه فایده قابل توجهی وجود دارد. انجام آزمایشات بیشتر لزوماً به معنای ابتلا به سرطان سینه نیست.
تشخيص بيش از حد: گاهي اوقات سرطاني تشخيص داده ميشود كه هرگز در طول زندگي فرد علائمي ايجاد نميكند يا باعث مرگ فرد ميشود. نمی توان تشخیص داد کدام سرطان های شناسایی شده با ماموگرافی غربالگری تهدید کننده زندگی هستند و کدام بی ضرر هستند، بنابراین برخی از زنان ممکن است برای سرطانی که نیاز به درمان نداشته باشد، درمان دریافت کنند.
کیست سینه
ماموگرافی خود را امروز در مرکز سونوگرافی الوند برنامه ریزی کنید
بیماری های معمولی خوش خیم سینه
کیستهای سینه، کلسیفیکاسیونها و تغییرات فیبروکیستیک پستان همگی شرایطی هستند که دارای یک ویژگی مهم هستند – معمولاً خوشخیم (غیر سرطانی) هستند. دانستن تفاوتهای بین این بیماریها و علت آنها میتواند به شما در تصمیمگیری زمان مراجعه به پزشک کمک کند.
کیست سینه
کیست های سینه کیسه های پر از مایعی هستند که در بافت سینه یافت می شوند. تفاوت آنها با اکثر توده های سینه در این است که جامد نیستند. اندازه آنها می تواند متفاوت باشد و معمولا سرطانی نیستند. زنان مبتلا به کیست سینه ممکن است فقط یک یا چند کیست داشته باشند و سایرین ممکن است تعداد زیادی کیست داشته باشند. کیست سینه ممکن است فقط در یک سینه یا در هر دو سینه ایجاد شود. کیست ها معمولا گرد یا بیضی شکل هستند و معمولاً لبه های صاف و واضحی دارند - مانند نخود یا انگور. در حالی که اکثر کیست ها انعطاف پذیر هستند، برخی سفت هستند.
بیشتر در زنان 35 تا 50 ساله رخ می دهد، اما در زنان در هر سنی ممکن است رخ دهد.
کیست های سینه همیشه دردناک نیستند، اما می توانند باعث درد و ناراحتی شوند. اگر کیست سینه باعث درد نمی شود، احتمالاً نیازی به درمان نخواهید داشت. اما اگر ناراحت هستید، پزشک ممکن است مایع را از کیست (یا کیست) شما تخلیه کند تا به کاهش علائم کمک کند.
خبر خوب این است که داشتن آنها شانس ابتلا به سرطان سینه را افزایش نمی دهد. با این حال، وجود کیست در سینه میتواند تشخیص سرطان سینه را در صورت ایجاد آن دشوارتر کند. برای شما ضروری است که توصیههای پزشک خود را در مورد معاینات سالانه و ماموگرافی خود دنبال کنید و برای شناخت سینههای خود آزمایشات ماهیانه پستان را انجام دهید تا در صورت بروز هرگونه تغییری آگاه شوید.
مقالات پیشنهادی :
بخش تخصصی تصویر برداری جنین
بخش تخصصی تصویر برداری زنان و پستان
بخش تخصصی تصویر برداری کالر داپلر
بخش تخصصی تصویر برداری اطفال و نوزادان
علائم و نشانه ها
علائم و نشانه های کیست پستان در افراد مختلف متفاوت است، اما ممکن است شامل موارد زیر باشد:
توده ای در بافت سینه که معمولاً گرد یا بیضی شکل است و دارای لبه های مشخص و صاف است
ترشحات نوک پستان که می تواند شفاف، زرد، طلایی یا قهوه ای باشد
درد یا حساسیت سینه در اطراف کیست(ها)
افزایش اندازه کیست (ها) درست قبل از شروع قاعدگی و کاهش اندازه (و هر گونه ناراحتی مرتبط) پس از پریود شما
کیست ساده در مقابل کیست پیچیده
دو نوع کلی کیست سینه وجود دارد - ساده و پیچیده.
کیست های ساده کیست هایی هستند که فقط حاوی مایع شفاف هستند. این کیستها تقریباً همیشه خوشخیم (غیر سرطانی) هستند و حدود 95 درصد از همه کیستهای مشاهده شده در ماموگرافی غربالگری را تشکیل میدهند.
کیست های پیچیده حاوی بقایایی مانند خون یا مواد دیگر هستند و اغلب باید با بیوپسی پستان ارزیابی شوند.
علل
متخصصان نمی دانند چه چیزی باعث ایجاد کیست در سینه می شود. شواهدی وجود دارد که نشان می دهد استروژن اضافی در بدن ممکن است یک عامل کمک کننده باشد. کیستهای سینه زمانی ایجاد میشوند که مایع درون غدد سینهها تجمع پیدا کند.
کیستهای سینه به دو دستهبندی اساسی مربوط به اندازه آنها تقسیم میشوند: میکروکیستها و ماکروسیستها. میکروکیستها بسیار کوچک هستند تا حدی که نمیتوان آن ها را حس کرد، اما ممکن است در طول آزمایشهای تصویربرداری مثل ماموگرافی یا سونوگرافی مشاهده شوند. ماکروسیست ها را می توان با لمس ناحیه آسیب دیده سینه احساس کرد. هنگامی که کیست های سینه بزرگ هستند، می توانند به بافت سینه مجاور فشار وارد کنند که می تواند باعث ناراحتی و درد شود.
چه زمانی باید به پزشک مراجعه کرد؟
اگر تودههای جدیدی در پستان احساس کردید و پس از پایان قاعدگی از بین نرفتند، فوراً با پزشک خود تماس بگیرید. در حالی که اکثر کیست های سینه معمولا سرطانی نیستند، همیشه بهتر است هر توده یا کیستی را توسط پزشک معاینه کنید.
کلسیفیکاسیون سینه
کلسیفیکاسیون سینه تجمع کلسیم در بافت پستان است. این تجمع رسوبات یا کلسیفیکاسیون کلسیم نامیده می شود. این کلسیفیکاسیونها را نمیتوان در طول معاینه معمولی پستان احساس کرد، بنابراین معمولاً در طی یک ماموگرافی معمولی شناسایی و تشخیص داده میشوند. هنگامی که کلسیفیکاسیون پستان در ماموگرافی مشاهده می شود، به صورت لکه های سفید یا لکه هایی ظاهر می شود.
داشتن کلسیفیکاسیون سینه برای زنان غیرعادی نیست - به خصوص بعد از یائسگی. بیشتر اوقات، کلسیفیکاسیون ها سرطانی نیستند. اما هنگامی که آنها در الگوها یا اشکال خاصی ظاهر می شوند، ممکن است نشان دهنده تغییرات پیش سرطانی در بافت پستان یا وجود سرطان سینه باشند.
انواع کلسیفیکاسیون سینه
دو طبقه بندی کلی از کلسیفیکاسیون پستان وجود دارد - ماکروکلسیفیکاسیون و میکروکلسیفیکاسیون.
ماکروکلسیفیکاسیون ها به صورت لکه های سفید بزرگی ظاهر می شوند که شبیه خط تیره یا نقطه هستند. آنها به ندرت سرطانی هستند و وجود آنها نیازی به آزمایش یا پیگیری اضافی به جز مراقبت های معمول ندارد.
میکروکلسیفیکاسیون ها به صورت لکه های سفید ریز ظاهر می شوند. آنها همچنین معمولا غیر سرطانی هستند، اما اگر این لکه های کوچک الگوهای خاصی را تشکیل دهند، می توانند سرطان یا یک وضعیت پیش سرطانی را نشان دهند.
اگر ماموگرافی شما میکروکلسیفیکاسیونهایی را نشان میدهد که مشکوک به نظر میرسند، پزشک ممکن است ماموگرافی دوم را برای بررسی بیشتر و مشاهده دقیقتر توصیه کند. اگر پزشک پس از ماموگرافی دوم همچنان نگران باشد، احتمالاً بیوپسی پستان را برای ارزیابی کلسیفیکاسیون ها و بافت اطراف توصیه می کند.
علل کلسیفیکاسیون سینه
شرایط زیادی وجود دارد که می تواند باعث کلسیفیکاسیون سینه شود، از جمله:
سرطان
کارسینوم مجرای درجا
اکتازی مجرای پستانی
ترشحات سلولی
فیبروآدنوم
آسیب یا ضربه به بافت پستان، از جمله جراحی سینه
کلسیفیکاسیون پوست یا رگ های خونی
اگر از محصولات پوستی استفاده می کنید که حاوی مواد خاصی هستند که "رادیوپاک" در نظر گرفته می شوند، ذرات رادیواپک می توانند مانند کلسیفیکاسیون در ماموگرافی به نظر برسند. به همین دلیل، قبل از ماموگرافی نباید از دئودورانت یا محصولات پوستی استفاده کنید.
چه زمانی باید با پزشک خود تماس بگیرید؟
از آنجایی که نمی توانید کلسیفیکاسیون پستان را احساس کنید یا آنها را بدون کمک ماموگرافی مشاهده کنید، احتمالاً پزشک شما خواهد بود که وجود کلسیفیکاسیون را به شما گزارش می دهد. اگر پزشک شما معتقد است که کلسیفیکاسیون ها می توانند نشانه سرطان یا کارسینوم مجرای درجا باشند، با شما پیگیری می کند تا در مورد مراحل بعدی صحبت کند.
مهمترین کاری که می توانید برای اطمینان از یافتن هرگونه کلسیفیکاسیون پستان انجام دهید و در صورت لزوم آزمایش شود، این است که همیشه ماموگرافی های توصیه شده خود را انجام دهید. با پزشک خود در مورد دستورالعمل های ماموگرافی که برای شما اعمال می شود صحبت کنید.
تغییرات فیبروکیستیک سینه
سینههای برخی از زنان دارای بافتی است که میتواند فیبری، تودهای یا طناب مانند باشد. این بافت گاهی اوقات بافت غده ای سینه نامیده می شود. داشتن سینه های فیبروکیستیک رایج است - حدود نیمی از زنان در دوران قاعدگی تغییرات فیبروکیستیک سینه را تجربه می کنند. پس از یائسگی، اگر زنان تحت درمان جایگزینی هورمون باشند، ممکن است این تغییرات را تجربه کنند. داشتن بافت سینه فیبروکیستیک طبیعی تلقی می شود و جای نگرانی نیست. با این حال، تشخیص سرطان در بافت فیبری پستان می تواند دشوارتر باشد. برای زنان ضروری است که خودآزمایی پستان را به طور منظم انجام دهند تا بدانند بافت طبیعی سینه آنها چه احساسی دارد، بنابراین اگر تغییراتی وجود داشته باشد، احتمالاً متوجه آن خواهند شد.
علائم و نشانه ها
بسیاری از زنانی که سینههای فیبروکیستیک دارند، هیچ درد یا علامتی را تجربه نمیکنند، اما برخی از زنان درد یا حساسیت سینهها و مناطقی از بافت تودهدار در ناحیه بالایی سینه و در طرفین نزدیک زیر بغل را گزارش میکنند. این علائم، اگر تجربه شوند، بیشتر درست قبل از قاعدگی ظاهر می شوند.
علائم و نشانه های سینه های فیبروکیستیک می تواند شامل موارد زیر باشد:
مناطق قابل توجه بافت ضخیم تر
درد یا حساسیت سینه
توده های سینه که در طول چرخه قاعدگی تمایل به رشد و کوچک شدن دارند
تغییرات سینه که به نظر می رسد به طور مشابه در هر دو سینه رخ می دهد
افزایش علائم و نشانه ها از تخمک گذاری تا درست قبل از قاعدگی (حدود دو هفته از هر ماه)
چه چیزی باعث تغییرات فیبروسیستیک سینه می شود؟
کارشناسان مطمئن نیستند که چه چیزی باعث این تغییرات می شود، اما آنها معتقدند که به دلیل هورمون هایی مانند استروژن است.
چه زمانی باید به پزشک مراجعه کرد؟
در حالی که تغییرات مرتبط با سینه های فیبروکیستیک طبیعی است، برخی علائم همپوشانی بین تغییرات فیبروکیستیک سینه و سرطان سینه وجود دارد. در صورت مشاهده هر یک از علائم یا نشانه های زیر، با پزشک خود وقت ملاقات بگیرید.
شما یک توده جدید سینه یا ناحیه ای از ضخیم شدن که برجسته به نظر می رسد را تشخیص دهید
درد سینه شما مداوم یا بدتر می شود
تغییرات در سینه ها پس از شروع قاعدگی ادامه می یابد
یک توده قبلی که ارزیابی شده بود و تصور می شد طبیعی است، شکل یا اندازه آن تغییر کرده است
ترشح از نوک پستان را تجربه می کنید که می تواند قهوه ای تیره یا سبز باشد و ممکن است خود به خود بدون هیچ فشاری به سینه ها نشت کند.
اگر تا به حال در مورد توده سینه، درد یا حساسیت سینه یا هر علامت دیگری نگران هستید، در تماس با پزشک یا قرار ملاقات دریغ نکنید.
اهمیت ماموگرام های روتین
مرکز مراقبت از پستان و استخوان با مشاهده نتایج غربالگری ماموگرافی.
ماموگرافی یکی از ضروری ترین ابزارهایی است که پزشکان نه تنها برای غربالگری سرطان سینه بلکه برای تشخیص، بررسی و ارزیابی بیماران مبتلا به این بیماری استفاده می کنند. این یک روش مطمئن و نسبتا دقیق است که بیش از 50 سال است که مورد استفاده قرار گرفته است.
ماموگرام چیست؟
ماموگرافی یا آزمایش ماموگرافی یک تصویر اشعه ایکس از پستان است. یک ابزار تشخیص زودهنگام است که اغلب ممکن است ناهنجاری هایی را پیدا کند که می تواند سرطان سینه را قبل از بروز هر گونه علائم فیزیکی تشخیص دهد و احتمال کمتری دارد که به درمان های تهاجمی مانند ماستکتومی (برای برداشتن سینه با جراحی) و شیمی درمانی نیاز داشته باشد. همچنین بیماران با تشخیص زودهنگام شانس بیشتری برای درمان دارند.
ماموگرام چگونه سرطان سینه را پیدا می کند؟
درست مانند هر معاینه پزشکی یا اشعه ایکس، یک تکنسین معاینه را انجام می دهد و یک رادیولوژیست نتایج اسکن سرطان سینه شما را با جستجوی علائم غیر طبیعی که شامل موارد زیر است بررسی می کند:
عدم تقارن
مناطق نامنظم با افزایش تراکم
ضخیم شدن پوست
خوشه ای از کلسیفیکاسیون ها (تجمع نمک های کلسیم در بافت بدن)
مزایای انجام ماموگرام سالانه چیست؟
مهم است که برای تشخیص هر گونه علائم اولیه سرطان سینه، یک غربالگری سالانه ماموگرافی سینه انجام دهید. یافتن زودهنگام سرطان سینه با غربالگری ماموگرافی همچنین به این معنی است که زنان بیشتری که تحت درمان سرطان سینه قرار می گیرند می توانند سینه های خود را حفظ کنند.
ماموگرافی تصویری با اشعه ایکس از سینهها است که تشخیص تودهها یا تودههای غیرطبیعی را که ممکن است در طی خودآزمایی احساس نشوند، ممکن میسازد. توموسنتز در مقایسه با ماموگرافی 2 بعدی معمولی ابزار موثرتری برای تشخیص سرطان سینه است زیرا پستان را می توان به صورت مقطعی به جای پروجکشن منفرد که ماموگرافی 2 بعدی سنتی ارائه می کند مشاهده کرد.
ماموگرافی سالانه جان انسان ها را نجات می دهد. کارشناسان توصیه می کنند که زنان 40 ساله و بالاتر ماموگرافی سالانه انجام دهند. در گذشته بحث هایی در مورد اینکه آیا زنان باید در سنین 40 تا 50 سالگی ماموگرافی انجام دهند یا نه وجود داشت. با این حال، مطالعات نشان داده اند که سرطان سینه در زنان در این گروه سنی تهاجمی تر است، بنابراین برای زنان بسیار مهم است که آنها را انجام دهند. ماموگرافی سالانه از سن 40 سالگی شروع می شود.
عوامل خطر اصلی سرطان سینه عبارتند از سن، ژنتیک و تراکم سینه. خطر مبتلا شدن به سرطان سینه با بالا رفتن سن زیاد می شود. پس از 50 سالگی، احتمال ابتلا به سرطان سینه در 10 سال 1 در 43 است. زنانی که یکی از بستگان نزدیک خود سرطان سینه داشته است نیز در معرض خطر بیشتری هستند. حدود 5 تا 10 درصد موارد سرطان سینه ناشی از جهش های ژنی است که ارثی است. زنانی که بافت سینه متراکم دارند، همانطور که در ماموگرافی مشاهده می شود، در مقایسه با زنان بدون سینه های متراکم، به طور قابل توجهی در معرض خطر بیشتری هستند.
با این حال، زنان بدون هیچ عامل خطر برای سرطان سینه هنوز باید ماموگرافی سالانه انجام دهند زیرا اکثر بیماران مبتلا به سرطان پستان هیچ فاکتور خطری ندارند. تقریباً 75 درصد از بیمارانی که سرطان سینه تشخیص داده میشود، هیچ عامل خطری ندارند، و این امر باعث میشود که هر زن یک ماموگرافی غربالگری در سال انجام دهد.
انجام یک ماموگرافی غربالگری با کیفیت بالا و انجام معاینه بالینی پستان به طور منظم، موثرترین راه برای تشخیص زودهنگام سرطان سینه است. تشخیص زودهنگام سرطان سینه به این معنی است که درمان می تواند کمتر گسترده باشد و پیش آگهی بهتر است. بدون ماموگرافی منظم، تومورها می توانند شناسایی نشوند و به سرطان سینه اجازه رشد داده و احتمالاً به سایر قسمت های بدن گسترش یابد. از آنجایی که همه سرطانهای پستان با ماموگرافی قابل مشاهده نیستند، بسیار مهم است که معاینه بالینی پستان سالانه توسط یک ارائهدهنده مراقبتهای بهداشتی انجام شود و هر تغییری که بین معاینات تشخیص داده میشود به او اطلاع داده شود.
ماموگرافی غربالگری جان انسان ها را نجات می دهد و این یکی از ساده ترین گام هایی است که زنان می توانند انجام دهند تا تا حد امکان سالم باشند و به سرطان سینه احتمالی مبتلا شوند.
چه زمانی باید ماموگرام انجام داد؟
توصیه می شود که زنان بالای 40 سال باید یک ماموگرافی معمولی انجام دهند، اما اگر خطر ابتلا به سرطان سینه در شما بیشتر است یا احساس ناهنجاری در بافت سینه خود دارید، هرگز برای شروع دیر یا زود نیست.
تفاوت بین ماموگرام و غربالگری سینه؟
غربالگری ماموگرافی یک معاینه پیشگیرانه سالانه است در حالی که یک ماموگرافی تشخیصی بر روی زنانی که از غربالگری پستان شده اند انجام می شود، دقیق تر و بر اساس هر نشانه ای از علائم سرطان پستان - مانند توده - انجام می شود.
توموسنتز چیست؟
توموسنتز همچنین به عنوان ماموگرافی سه بعدی شناخته می شود که شکل جدیدی از ماموگرافی دیجیتال است که تصاویر دو بعدی و سه بعدی از سینه ها تولید می کند. این تکنیک توانایی ماموگرافی را برای تشخیص زودهنگام سرطان پستان افزایش می دهد و تعداد بیمارانی را که برای آزمایش های اضافی برای یافته هایی که هیچ نشانه سرطانی ندارند "بازخوانی می شوند" را کاهش می دهد. کل فرآیند حدود 15 دقیقه طول می کشد، که زمان کمتری از زمانی است که در فروشگاه مواد غذایی صرف می کنید. بنابراین، اجازه ندهید ترس شما از نتایج ماموگرافی مانع از انجام این معاینه حیاتی، هرچند معمولی شود. به یاد داشته باشید، تشخیص زودهنگام زندگی را نجات می دهد.
اگر باید ماموگرافی سالانه را بر اساس سن و سایر عوامل خطر انجام دهید، به این دلیل است که هرگز نباید از آن چشم پوشی کنید.
- تشخیص زودهنگام زندگی را نجات می دهد
مهم ترین دلیل برای انجام منظم ماموگرافی ساده است: می تواند زندگی شما را نجات دهد. سرطان سینه زمانی که در مراحل اولیه تشخیص داده شود بسیار قابل درمان است و ماموگرافی می تواند تومورها را مدت ها قبل از اینکه قابل لمس شوند یا علائم قابل توجهی ایجاد کنند، پیدا کند.
ماموگرافی میزان مرگ و میر ناشی از سرطان سینه را کاهش می دهد. سرطان سینه هر چه زودتر تشخیص داده شود، احتمال درمان موفقیت آمیز آن بیشتر می شود و خطر مرگ ناشی از این بیماری کاهش می یابد.
- تشخیص پیشرفته تومورهای کوچک
ماموگرافی تصاویر دقیقی از بافت سینه شما ارائه می دهد و می تواند تومورهای کوچکی را که به راحتی در طول معاینه فیزیکی از دست می رود، شناسایی کند. این تومورهای ریز و در مراحل اولیه اغلب کمتر تهاجمی هستند و بهتر به درمان پاسخ می دهند.
انجام منظم ماموگرافی تشخیص هرگونه تغییر را با افزایش سن آسان تر می کند، بنابراین دکتر می تواند در صورت نیاز آزمایش های اضافی را توصیه کند. با تشخیص زودهنگام این تغییرات و تومورهای کوچک، میتوانید از درمانهای تهاجمیتر برای درمان سرطان مانند شیمیدرمانی یا جراحیهای گسترده اجتناب کنید.
- گزینه های درمانی بهبود یافته
تشخیص زودهنگام نه تنها شانس درمان و بقای موفقیت آمیز شما را افزایش می دهد، بلکه دامنه گزینه های درمانی شما را نیز گسترش می دهد.
سرطان پستان در مراحل اولیه معمولاً نسبت به سرطان های پیشرفته تر به درمان های کمتر تهاجمی بهتر پاسخ می دهد. شما ممکن است کاندیدای خوبی برای یک روش کم تهاجمی مانند لامپکتومی باشید که تنها شامل برداشتن تومور و برخی از بافت های اطراف آن می شود.
درمانهای کمتر تهاجمی مانند لامپکتومی میتواند به زمان بهبودی سریعتر و کیفیت زندگی بهتر بدون نیاز به شیمیدرمانی منجر شود.
- آرامش خاطر
همراه با تشخیص پیشرفته، ماموگرافی منظم آرامش خاطر را به ارمغان می آورد. انجام ماموگرافی به شما کمک می کند تا اطلاعاتی در مورد سلامتی خود کسب کنید، بنابراین می توانید فعالانه در بهزیستی خود مشارکت کنید.
دانستن اینکه اقدامات پیشگیرانه ای برای نظارت بر سلامت سینه خود انجام می دهید، می تواند اضطراب و عدم اطمینان را کاهش دهد. اگر نتایج ماموگرافی شما طبیعی باشد، باعث اطمینان خاطر می شود. تشخیص یک ناهنجاری فرصتی را برای مداخله و درمان زودهنگام فراهم می کند.
مزایا، معایب و محدودیت های غربالگری ماموگرافی
برنامه غربالگری سرطان پستان برای زنان 50 تا 74 ساله است. همه زنان واجد شرایط برای این برنامه باید در مورد مزایا، معایب و محدودیت های غربالگری ماموگرافی بیاموزند.
مزایا، شانس بهتر درمان: از آنجایی که غربالگری عموماً سرطان ها را در مراحل اولیه تشخیص می دهد، می توان آنها را به طور مؤثرتری درمان کرد و در نتیجه تعداد مرگ و میر ناشی از سرطان سینه را در میان شرکت کنندگان کاهش داد.
خطر کمتر مرگ ناشی از سرطان سینه: تعداد مرگ و میر ناشی از سرطان سینه در میان شرکت کنندگان در برنامه غربالگری کمتر از افراد غیرشرکت کننده است.
شیمی درمانی کمتر: از آنجا که غربالگری به طور کلی سرطان ها را در مراحل اولیه تشخیص می دهد، می توان آنها را بدون استفاده از شیمی درمانی درمان کرد.
معایب، انتظار و نگرانی در صورت نیاز به آزمایشهای اضافی: انجام آزمایشهای اضافی و منتظر ماندن برای نتایج اغلب منجر به نگرانی و اضطراب میشود. اما در 95 درصد موارد، نتایج این آزمایشات طبیعی است و سرطان را آشکار نمی کند.
عوارض: ممکن است پس از آزمایش های اضافی (مانند بیوپسی) عوارض ایجاد شود.
اختلال در روال روزانه: آزمایش های اضافی ممکن است فعالیت های روزانه را مختل کند (مانند غیبت از محل کار).
خطر تشخیص بیش از حد: از آنجایی که غربالگری می تواند سرطان ها را در مراحل اولیه توسعه تشخیص دهد، برخی از آنها ممکن است مواردی از تشخیص بیش از حد باشند. این بدان معناست که این سرطانها عواقبی بر زندگی فرد نخواهد داشت، زیرا آنها بیخطر میماندند یا بسیار کند رشد میکردند. از آنجایی که تمایز سرطان های غیر آزاردهنده از سرطان های کشنده غیرممکن است، همه سرطان ها درمان می شوند. بنابراین، فرد ممکن است:
دریافت درمان های بی مورد؛
از عوارض جانبی این درمان ها رنج می برند.
باید با تشخیص سرطان زندگی کرد.
برای اطمینان از عدم ظهور مجدد سرطان، قرار ملاقات های پزشکی مکرر داشته باشید.
محدودیت های ماموگرافی
ماموگرافی همه سرطان ها را تشخیص نمی دهد. برخی از آنها در ماموگرافی نامرئی هستند یا ممکن است بین دو ماموگرافی ایجاد شوند.
انجام ماموگرافی غربالگری تضمینی برای زنده ماندن شما از سرطان سینه نیست.
درمان همیشه منجر به بقا نمی شود، حتی زمانی که سرطان در مراحل اولیه تشخیص داده شود.
ماموگرافی غربالگری از پیشرفت سرطان سینه جلوگیری نمی کند.
ماموگرافی مانند همه روش های پزشکی محدودیت هایی دارد. با این حال، این محدودیتها از ارزشی که این ابزار در مبارزه با سرطان سینه ارائه میکند، نمیکاهد. درک این محدودیت ها می تواند به بهینه سازی استفاده از ماموگرافی و بهبود نتایج برای بیماران کمک کند. در اینجا محدودیتهایی که توسط اهدای ماشین سرطان سینه گردآوری شده است:
- نتایج منفی کاذب
منفی کاذب در ماموگرافی زمانی رخ می دهد که سرطان برای تشخیص خیلی کوچک باشد، در پشت بافت متراکم سینه پنهان باشد، یا زمانی که هنوز علائم قابل توجهی ایجاد نکرده باشد. از آنجایی که نتایج منفی کاذب می تواند منجر به تشخیص تاخیری شود، می توانند شانس درمان موفقیت آمیز را کاهش دهند.
- نتایج مثبت کاذب
یک نتیجه مثبت کاذب زمانی رخ می دهد که ماموگرافی وجود سرطان سینه را نشان دهد، اما آزمایشات بیشتر خلاف آن را نشان می دهد. مثبت کاذب علاوه بر اینکه منجر به اضطراب غیرضروری میشود، نیاز به آزمایشهای بیشتری مانند بیوپسیهای تهاجمی و ناراحتکننده دارد. علاوه بر این، می تواند منجر به تشخیص بیش از حد و درمان بیش از حد شود.
- تشخیص بیش از حد
ماموگرافی ممکن است سرطان های کوچکی را شناسایی کند که ممکن است هرگز به سایر قسمت های بدن آسیب نرسانند یا به سایر قسمت های بدن سرایت نکنند و منجر به تشخیص بیش از حد شوند. بیمارانی که بیش از حد تشخیص داده شده اند ممکن است درمان های غیر ضروری دریافت کنند که می تواند عوارض جانبی جدی ایجاد کند. این درمان ها ممکن است شامل شیمی درمانی، پرتودرمانی و جراحی باشد.
- قرار گرفتن در معرض تابش
ماموگرافی بیماران را در معرض نوعی انرژی به نام پرتوهای یونیزه قرار می دهد که می تواند به DNA آنها آسیب برساند و خطر ابتلا به سرطان را افزایش دهد. اگرچه خطر ابتلا به سرطان از سطوح پایین تشعشعات ماموگرافی کم است، اما همچنان برای بیمارانی که نیاز به انجام چندین ماموگرافی در طول زندگی خود دارند، مورد توجه است.
- نتایج نادرست برای بیماران با ایمپلنت
هنگامی که این ایمپلنت ها با تفسیر تصاویر تداخل داشته باشند، دریافت نتایج دقیق ماموگرافی ممکن است برای زنان دارای ایمپلنت سینه چالش برانگیز باشد. نتایج نادرست علاوه بر اینکه منجر به منفی کاذب یا مثبت کاذب می شود، می تواند دیدن تمام نواحی بافت پستان را برای رادیولوژیست ها دشوارتر کند. در نتیجه، زنان دارای پروتز سینه ممکن است نیاز به آزمایشهای تصویربرداری اضافی، از جمله سونوگرافی یا تصویربرداری تشدید مغناطیسی (MRI) داشته باشند تا تصویر کاملی از سلامت سینههای خود به دست آورند.
آیا پس از انجام ماموگرافی احساس درد خواهم داشت؟
ماموگرافی یکی از روشهای رایج برای بررسی سلامت سینهها و تشخیص زودهنگام سرطان پستان است. با وجود اهمیت این آزمایش، بسیاری از خانمها پیش از انجام آن نگرانیهایی درباره احساس درد یا ناراحتی دارند. یکی از پرسشهای پرتکرار در این زمینه این است که «آیا بعد از ماموگرافی، درد خواهم داشت؟»
پاسخ به این سؤال بستگی به شرایط مختلفی دارد، چرا که تجربه هر فرد از ماموگرافی میتواند متفاوت باشد. برخی از زنان ممکن است پس از انجام این تست، مقداری ناراحتی یا درد خفیف را در ناحیه سینه تجربه کنند، در حالی که برخی دیگر ممکن است هیچگونه درد یا حساسیتی نداشته باشند.
علت احتمالی درد پس از ماموگرافی چیست؟
در طول انجام ماموگرافی، سینهها بین دو صفحه فشرده میشوند تا تصاویر با کیفیتتری از بافت داخلی آنها گرفته شود. این فشردهسازی ممکن است در لحظه انجام آزمایش باعث فشار یا ناراحتی موقت شود. پس از اتمام آزمایش نیز ممکن است برخی افراد همچنان احساس درد خفیف یا حساسیت داشته باشند که معمولاً پس از مدت کوتاهی برطرف میشود.
شدت درد یا حساسیت بعد از ماموگرافی به عوامل مختلفی بستگی دارد، از جمله:
وضعیت بدنی در حین آزمایش: نحوه قرارگیری بدن و سینهها هنگام انجام ماموگرافی میتواند در میزان فشار واردشده تأثیر داشته باشد. اگر موقعیت قرارگیری نامناسب باشد، ممکن است فشردهسازی کمی ناراحتکنندهتر باشد.
ویژگیهای فیزیکی سینهها: اندازه، شکل و تراکم بافت سینه نیز میتوانند نقش مهمی در تجربه درد یا ناراحتی داشته باشند. بهعنوان مثال، سینههای متراکم یا حساس ممکن است بیشتر دچار تندرنس (حساسیت به لمس) شوند.
آستانه تحمل درد در هر فرد: میزان تحمل درد از فردی به فرد دیگر متفاوت است. برخی افراد ممکن است به درد خفیف نیز حساس باشند، در حالی که برخی دیگر ممکن است فشار بیشتری را بدون ناراحتی قابلتوجه تحمل کنند.
چگونه میتوان ناراحتی ناشی از ماموگرافی را کاهش داد؟
اگر نگران احساس درد پس از ماموگرافی هستید، روشهایی وجود دارد که میتواند به کاهش ناراحتی کمک کند:
زمان مناسب برای انجام تست را انتخاب کنید: توصیه میشود ماموگرافی را زمانی انجام دهید که سینهها حساس نیستند. معمولاً بهترین زمان برای انجام آن، یک هفته پس از پایان دوره قاعدگی است که میزان حساسیت سینهها به حداقل میرسد.
مسکنهای بدون نسخه: در صورتی که پس از ماموگرافی احساس درد خفیف دارید، میتوانید از داروهای مسکن مانند استامینوفن یا ایبوپروفن استفاده کنید. البته بهتر است پیش از مصرف، با پزشک مشورت نمایید.
از لباس راحت استفاده کنید: پوشیدن لباسهای گشاد و راحت پس از انجام تست، به کاهش فشار و ناراحتی کمک میکند. همچنین توصیه میشود از سوتینهای با فنر یا سفت استفاده نشود.
آیا درد پس از ماموگرافی طبیعی است؟
در بیشتر موارد، اگر درد یا ناراحتی خفیف پس از ماموگرافی تجربه شود، طبیعی است و جای نگرانی ندارد. این ناراحتی معمولاً موقتی بوده و ظرف یک یا دو روز بهبود مییابد. با این حال، اگر درد ادامهدار شد یا علائم غیرمعمولی مانند تورم، کبودی یا ترشح مشاهده کردید، بهتر است با پزشک خود تماس بگیرید.
بهطور کلی، تجربه درد پس از ماموگرافی در هر فرد متفاوت است و به عوامل مختلفی مانند وضعیت جسمانی، ویژگیهای فیزیکی سینهها و آستانه تحمل درد بستگی دارد. اگرچه ممکن است برخی زنان بعد از انجام ماموگرافی دچار حساسیت یا درد خفیف شوند، اما این مسئله معمولاً جدی نیست و به سرعت رفع میشود. انتخاب زمان مناسب برای انجام تست و رعایت توصیههای ساده میتواند به کاهش ناراحتی کمک کند و تجربهای بهتر را برای شما رقم بزند.
راهنمای کامل مراجعه برای انجام ماموگرافی
ماموگرافی یکی از روشهای مؤثر در تشخیص زودهنگام سرطان سینه به شمار میآید. پزشکان و سازمانهای پزشکی معتبر در سراسر جهان همواره بر اهمیت غربالگری و پیگیریهای منظم برای سلامت سینه تأکید دارند. با این حال، ممکن است میان این سازمانها در خصوص زمان آغاز غربالگری و فواصل انجام آن اختلافنظرهایی وجود داشته باشد. با اینحال، آنچه مورد توافق عمومی قرار دارد، لزوم مشورت با پزشک معالج است؛ چرا که تعیین زمان مناسب برای انجام ماموگرافی باید بر اساس شرایط فردی و سوابق پزشکی هر بیمار انجام شود.
برخی افراد به دلیل شرایط خاص بدنی یا سابقه خانوادگی، در گروه پرخطر ابتلا به سرطان پستان قرار دارند و توصیه میشود که این افراد بررسیهای سالیانه با ماموگرافی را به طور منظم انجام دهند. انجمن سرطان آمریکا به طور ویژه گروههایی را مشخص کرده که بهتر است غربالگری را با دقت بیشتری دنبال کنند. در ادامه با این گروهها آشنا میشویم:
سابقه خانوادگی ابتلا به سرطان سینه: افرادی که در خانواده نزدیک خود (مانند مادر، خواهر یا دختر) فردی با سابقه ابتلا به سرطان پستان دارند، باید هوشیارانهتر عمل کنند. این افراد نسبت به جمعیت عمومی در معرض خطر بیشتری قرار دارند.
دارندگان جهش ژنتیکی خاص: وجود جهش در ژنهای BRCA1 و BRCA2 که معمولاً از طریق آزمایش ژنتیکی مشخص میشود، میتواند احتمال بروز سرطان سینه را بهطور قابل توجهی افزایش دهد. افرادی که نتیجه آزمایش آنها مثبت است، در رده افراد پرخطر قرار میگیرند.
داشتن بستگان با جهش ژنی مشخص: حتی اگر فرد مستقیماً آزمایش ژنتیکی نداده باشد، اما یکی از بستگان درجه یک او (مانند پدر، مادر، خواهر یا برادر) دارای این جهشها باشد، باز هم لازم است این موضوع را جدی بگیرد.
سابقه پرتودرمانی در قفسه سینه: زنانی که بین سنین 10 تا 30 سالگی به دلایل درمانی تحت پرتو درمانی در ناحیه قفسه سینه قرار گرفتهاند، بیشتر در معرض خطر قرار دارند و لازم است ماموگرافی را منظم انجام دهند.
ابتلا به سندرمهای ژنتیکی خاص: برخی اختلالات ژنتیکی مانند سندرم Li-Fraumeni، کاودن و Bannayan-Riley-Ruvalcaba میتوانند ریسک ابتلا به سرطان پستان را افزایش دهند. اگر فردی به این سندرمها مبتلا باشد یا بستگان نزدیک او دچار این اختلالات باشند، باید موضوع را با پزشک در میان بگذارد.
سابقه شخصی مشکلات پستان: افرادی که پیشتر با ضایعاتی چون کارسینوم درجا (چه مجرایی یا لوبولار)، هیپرپلازی غیرعادی در بافت سینه (مانند ADH یا ALH) یا سرطان سینه روبهرو شدهاند، باید آزمایشهای دورهای را فراموش نکنند.
داشتن بافت پستان متراکم: سینههایی که در ماموگرافی به عنوان "متراکم ناهمگون" یا "بسیار متراکم" طبقهبندی میشوند، ممکن است امکان تشخیص زودهنگام تومور را دشوارتر کنند و نیاز به بررسیهای بیشتر داشته باشند.
اگر شما جزو هیچیک از این گروهها هم نباشید، باز هم بهتر است با پزشک خود درباره زمان مناسب شروع غربالگری صحبت کنید. تصمیمگیری در این زمینه باید بر پایه شرایط بدنی، سن، و سابقه خانوادگی باشد. مراجعه به مراکز تخصصی تصویربرداری و انجام ماموگرافی در فواصل مناسب میتواند در تشخیص زودهنگام و درمان مؤثر سرطان سینه بسیار کمککننده باشد.
کاربرد انواع ماموگرافی در سنین مختلف
ماموگرافی در زنان جوان (زیر 40 سال)
زنان زیر 40 سال معمولاً دارای بافت پستانی متراکم هستند و این ویژگی میتواند تشخیص برخی تغییرات غیرطبیعی با استفاده از ماموگرافی دو بعدی را دشوار کند. به همین دلیل، پزشکان اغلب توصیه میکنند که در این گروه سنی از روشهای مکمل مانند سونوگرافی (اولتراسوند) یا تصویربرداری با MRI استفاده شود تا جزئیات دقیقتری از ساختار پستان به دست آید.
در مواردی که زنان جوان علائم مشکوک، مانند درد، توده یا ترشح غیرطبیعی از نوک پستان داشته باشند، یا سابقه خانوادگی سرطان پستان در خانواده وجود داشته باشد، روشهای پیشرفتهتری مانند ماموگرافی سه بعدی (توموسنتز) به کار گرفته میشود. این نوع تصویربرداری توانایی شناسایی ناهنجاریها را در بافت متراکم پستان افزایش میدهد و احتمال تشخیص زودهنگام بیماری را بالا میبرد. بنابراین، در زنان جوان، انتخاب نوع ماموگرافی به شدت به ویژگیهای بافت پستان، وجود علائم بالینی و سابقه خانوادگی بستگی دارد. استفاده از روشهای ترکیبی میتواند تشخیص را دقیقتر و کاملتر کند.
ماموگرافی در زنان میانسال و بالای 40 سال
برای زنان بالای 40 سال، خطر ابتلا به سرطان پستان افزایش مییابد و به همین دلیل ماموگرافی به عنوان یکی از روشهای اصلی غربالگری توصیه میشود. در این سن، ماموگرافی دو بعدی میتواند بهطور مؤثر ناهنجاریها و تغییرات احتمالی را شناسایی کند و نقش مهمی در تشخیص زودهنگام سرطان ایفا میکند.
با این حال، در زنانی که هنوز دارای بافت پستانی نسبتاً متراکم هستند، ماموگرافی سه بعدی میتواند گزینه بهتری باشد. این روش دقت تشخیص را افزایش داده و خطر تشخیص نادرست یا رد اشتباه بیماری را کاهش میدهد. در واقع، توموسنتز امکان مشاهده جزئیات بیشتری از ساختار پستان را فراهم میکند و به پزشک کمک میکند تا تشخیص دقیقتری ارائه دهد.
بنابراین، برای زنان میانسال و بالای 40 سال، برنامه غربالگری باید براساس تراکم بافت پستان و سابقه خانوادگی فرد تنظیم شود. ترکیب ماموگرافی دو بعدی و سه بعدی در موارد خاص میتواند کارایی غربالگری را بیشتر کند.
ماموگرافی در زنان مسن (بالای 60 سال)
با افزایش سن، بافت پستان معمولاً کمتر متراکم میشود و این موضوع موجب میشود که ماموگرافی دو بعدی بتواند بهطور مؤثر برای غربالگری سرطان پستان مورد استفاده قرار گیرد. در بسیاری از زنان مسن، این روش برای شناسایی تودهها و ناهنجاریهای احتمالی کافی است و نتایج قابل اعتماد ارائه میدهد.
با وجود این، در زنانی که علائمی مانند توده یا تغییرات غیرعادی در پستان دارند یا سابقه خانوادگی سرطان پستان در آنها وجود دارد، استفاده از ماموگرافی سه بعدی توصیه میشود. این نوع تصویربرداری قادر است جزئیات بیشتری از ساختار داخلی پستان نشان دهد و به پزشکان کمک میکند تا تشخیص دقیقتر و مطمئنتری ارائه کنند.
در کل، انتخاب نوع ماموگرافی در سنین مختلف باید با توجه به ترکیبی از عوامل شامل سن، تراکم بافت پستان، وجود علائم بالینی و سابقه خانوادگی سرطان پستان انجام شود. استفاده هوشمندانه از روشهای مختلف تصویربرداری میتواند شانس تشخیص زودهنگام سرطان پستان را افزایش دهد و امکان درمان موفقیتآمیز را بالا ببرد.
دقت تشخیصی در انواع ماموگرافی
دقت تشخیصی در ماموگرافی به توانایی هر روش در شناسایی دقیق و صحیح ناهنجاریها و سرطان پستان اشاره دارد. این معیار اهمیت ویژهای دارد، زیرا تشخیص زودهنگام ناهنجاریها میتواند تأثیر مستقیم بر موفقیت درمان و کاهش مرگومیر ناشی از سرطان پستان داشته باشد. انواع مختلف ماموگرافی از نظر دقت و کارایی با یکدیگر تفاوت دارند و انتخاب مناسبترین روش برای هر بیمار بستگی به ویژگیهای فردی، سن، تراکم بافت پستان و سابقه خانوادگی دارد.
ماموگرافی دو بعدی (2D) یکی از قدیمیترین و رایجترین روشهای تصویربرداری پستان است. این روش برای تشخیص تودههای بزرگتر و قابل مشاهده بسیار مفید است و میتواند بسیاری از سرطانها را در مراحل اولیه شناسایی کند. با این حال، دقت آن در مواردی که بافت پستان متراکم یا نازک است محدود میشود. در این شرایط، احتمال ایجاد نتایج منفی کاذب افزایش مییابد، به این معنا که وجود سرطان ممکن است نادیده گرفته شود. به همین دلیل، در زنانی با بافت پستان متراکم، استفاده صرف از ماموگرافی دو بعدی ممکن است کفایت نکند و نیاز به روشهای تصویربرداری تکمیلی وجود دارد.
ماموگرافی دیجیتال (Digital Mammography) نسخه پیشرفتهتری از ماموگرافی است که دقت تشخیصی بالاتری نسبت به روش آنالوگ دارد. این تکنولوژی با ارائه تصاویر واضحتر و با کیفیت بالاتر، امکان بررسی دقیقتر بافت پستان را فراهم میکند. علاوه بر این، تصاویر دیجیتال قابلیت ذخیرهسازی، بزرگنمایی و تحلیل دیجیتال دارند که پزشک را قادر میسازد جزئیات ریزتری از ناهنجاریها را شناسایی کند. به خصوص در زنان با تراکم متوسط تا زیاد بافت پستان، ماموگرافی دیجیتال توانایی بیشتری در کشف تودههای کوچک یا ضایعات غیرمعمول دارد و میتواند خطای تشخیصی را کاهش دهد.
ماموگرافی سهبعدی یا توموسنتز (3D Mammography / Tomosynthesis) پیشرفتهترین روش تشخیصی در میان انواع ماموگرافی به شمار میرود. در این تکنیک، تصاویر لایهای از پستان تهیه میشود و به پزشک امکان میدهد هر بخش از بافت را به صورت مجزا بررسی کند. این ویژگی موجب میشود که حتی ناهنجاریهای پنهان در بافتهای متراکم نیز قابل شناسایی باشند. مطالعات بالینی نشان دادهاند که توموسنتز میتواند دقت تشخیص سرطان پستان را تا حدود ۱۰ درصد افزایش دهد و در عین حال نرخ نتایج منفی کاذب را کاهش دهد. کاهش نتایج منفی کاذب به این معنا است که احتمال عدم تشخیص سرطان کمتر میشود و بیماران با اطمینان بیشتری میتوانند مراحل درمان را آغاز کنند.
مزیت دیگر ماموگرافی سهبعدی این است که در کنار دقت بالاتر، فشار کمتر بر بیمار ایجاد میکند و نیاز به تکرار تصویربرداری کاهش مییابد. این موضوع نه تنها تجربه بیمار را بهبود میبخشد، بلکه هزینههای تشخیصی و روانی ناشی از نتایج غلط را نیز کاهش میدهد. بنابراین، توموسنتز بهویژه در زنانی با بافت پستان متراکم یا کسانی که سابقه خانوادگی سرطان پستان دارند، گزینه ترجیحی محسوب میشود.
به طور کلی، انتخاب نوع ماموگرافی باید بر اساس ویژگیهای شخصی و بالینی هر بیمار انجام شود. ماموگرافی دو بعدی همچنان برای بسیاری از زنان مفید است، اما در موارد خاص، به ویژه در بافتهای متراکم یا در افرادی که در معرض خطر بالاتر هستند، استفاده از ماموگرافی دیجیتال یا سهبعدی میتواند دقت تشخیصی را به طرز چشمگیری افزایش دهد. افزایش دقت تشخیصی به معنای شناسایی زودهنگام ناهنجاریها، کاهش خطاهای تشخیصی و در نهایت بهبود نتایج درمانی بیماران است.