سونوگرافی خانم؛ سونوگرافی یک آزمایش پزشکی تشخیصی است که از امواج صوتی با فرکانس بالا (که امواج اولتراسوند نیز نامیده می شود) برای دیدن ساختارهای بدن و ایجاد تصویر استفاده می کند. به طور مناسب، این آزمایش به نام سونوگرافی نیز شناخته می شود.
سونوگرافی از دستگاهی به نام مبدل بر روی سطح پوست برای ارسال امواج اولتراسوند و گوش دادن به اکو استفاده می کند. یک کامپیوتر امواج اولتراسوند را به یک تصویر تبدیل می کند. یک تکنسین آموزش دیده می تواند ساختارهای تصویر را ببیند، اندازه گیری و شناسایی کند. سپس یک ارائه دهنده مراقبت های بهداشتی تصاویر را می خواند تا به تشخیص مشکل یا مشکل در دست کمک کند.
در این مقاله هدف و محدودیت های سونوگرافی توضیح داده شده است. برای ابهامزدایی از آزمون، این مقاله همچنین توضیح میدهد که قبل و در حین آزمون چه چیزی را باید انتظار داشت.
انجام سونوگرافی با تکنسین خانم در مرکز رادیولوژی و سونوگرافی الوند
سونوگرافی یکی از روشهای تصویربرداری پزشکی است که به کمک امواج صوتی با فرکانس بالا برای مشاهده ساختارهای داخلی بدن استفاده میشود. این تکنیک، که به عنوان یک روش غیرتهاجمی شناخته میشود، در بسیاری از زمینههای پزشکی کاربرد دارد و یکی از رایجترین آزمایشها برای ارزیابی وضعیت سلامت افراد به شمار میآید. در این مقاله، به بررسی فرآیند انجام سونوگرافی توسط تکنسین خانم در مرکز رادیولوژی و سونوگرافی الوند پرداخته خواهد شد.
سونوگرافی یا اولتراسونوگرافی روشی است که برای تصویربرداری از ارگانها و بافتهای داخلی بدن بدون نیاز به جراحی یا تابش اشعه استفاده میشود. این فرآیند به وسیله دستگاه سونوگرافی که شامل یک ترانسدیوسر (فرستنده و گیرنده امواج صوتی) است، انجام میشود. امواج صوتی با فرکانس بالا به بدن ارسال شده و بازتاب آنها توسط دستگاه دریافت و به تصاویر دیجیتال تبدیل میشود که روی صفحه نمایش قابل مشاهده است.
اگر سوالی در مورد انواع سونوگرافی دارید یا پزشک برای شما سونوگرافی تجویز کرده است
با ما در مرکز سونوگرافی و رادیولوژی الوند تماس بگیرید.
هدف از سونوگرافی
سونوگرافی تصویری زنده از آنچه در داخل بدن می گذرد را ثبت می کند. سونوگرافی برای ارزیابی اندازه، شکل و تراکم بافتها برای کمک به تشخیص برخی شرایط پزشکی مفید است. به طور سنتی، تصویربرداری اولتراسوند برای نگاه کردن به شکم بدون نیاز به باز کردن شکم عالی است. سونوگرافی شکم اغلب برای تشخیص موارد زیر استفاده می شود:
بیماری کیسه صفرا یا سنگ کیسه صفرا
سنگ کلیه یا بیماری کلیوی
بیماری کبد
آپاندیسیت
کیست های تخمدان
حاملگی خارج رحمی
رشد رحم یا فیبروم و سایر شرایط
سونوگرافی معمولاً برای نظارت بر رشد رحم و جنین در دوران بارداری استفاده می شود. همچنین میتوان از آن برای ارزیابی غدد، تودههای سینه، بیماریهای مفصلی، بیماریهای استخوانی، تودههای بیضه یا هدایت سوزنها در طول بیوپسی استفاده کرد.
مقالات پیشنهادی :
سونوگرافی غربالگری دوم
فیبرواسکن چیست؟
الاستوگرافی با سونوگرافی چیست؟
سونوگرافی همچنین می تواند جریان خون یا مایعی را که به سمت مبدل حرکت می کند یا از آن دور می شود، تشخیص دهد. از پوشش های رنگی روی تصویر برای نشان دادن جهت جریان استفاده می کند. بافتهای بسیار سخت و متراکم یا فضاهای خالی، مانند اندامهای پر از گاز، امواج اولتراسوند را هدایت نمیکنند و بنابراین در سونوگرافی قابل مشاهده نیستند.
پزشکان اغلب قبل از حرکت به سمت فناوری های تصویربرداری که پتانسیل بیشتری برای عوارض دارند، سونوگرافی را سفارش می دهند. اسکن توموگرافی کامپیوتری (CT) شما را در معرض سطوح قابل توجهی از تابش قرار می دهد. تصویربرداری رزونانس مغناطیسی (MRI) از یک آهنربای بسیار قوی برای گرفتن تصویر استفاده می کند. قدرت آهنربای MRI می تواند استفاده از آن را در بیمارانی که فلز در بدنشان دارند (برای مثال بریس) محدود کند.
خلاصه
سونوگرافی بدون شک یکی از بهترین ابزارهایی است که ارائه دهندگان مراقبت های بهداشتی در اختیار دارند. این تست مانند دوربین عمل می کند و از بخشی از بدن عکس زنده می گیرد. این تصویر پزشک را قادر می سازد تا طیف گسترده ای از شرایط پزشکی را تشخیص دهد. برای بسیاری از والدین باردار، سونوگرافی می تواند دلیلی برای جشن گرفتن باشد اگر به آنها اطمینان دهد که بچه سالمی دارند.
اقدامات احتیاطی و خطرات
سونوگرافی یک آزمایش تصویربرداری غیر تهاجمی است که هیچ عارضه شناخته شده ای ندارد. تصور می شود امواج اولتراسوند بی ضرر هستند.
در حالی که انرژی امواج اولتراسوند به طور بالقوه می تواند بافت ها را با قرار گرفتن در معرض طولانی مدت تحریک یا مختل کند، کامپیوتر قدرت صدا را تعدیل می کند. همچنین، یک تکنسین آموزش دیده از تکنیک هایی برای به حداقل رساندن زمان و زوایای نوردهی استفاده می کند و سونوگرافی را ایمن ترین آزمایشات تصویربرداری می کند.
قبل از سونوگرافی
ارائه دهندگان مراقبت های بهداشتی سونوگرافی را به عنوان آزمایش خط اول، معمولاً همراه با آزمایش خون، سفارش می دهند. مطمئن شوید که از ارائه دهنده خود بپرسید که آیا باید دستورالعمل های خاصی را قبل از سونوگرافی دنبال کنید.
در شرایط اضطراری، سونوگرافی معمولاً بلافاصله انجام می شود. برای انجام آزمایش در تاریخ آینده، متوجه شوید که آیا باید قبل از آزمایش چیزی بخورید یا ننوشید. به عنوان مثال، ارائه دهندگان مراقبت های بهداشتی اغلب از بیماران می خواهند که شش ساعت قبل از سونوگرافی شکم برای مشاهده کیسه صفرا نخورند و ننوشند. اما ممکن است به شما بگویند قبل از سونوگرافی مثانه چندین لیوان آب بنوشید و ادرار نکنید.
زمان سنجی
سونوگرافی معمولاً بیش از 30 دقیقه طول نمی کشد. در بیشتر موارد، حضور در حدود 15 دقیقه قبل از آزمون برای پر کردن فرم ها و احتمالا پاسخ دادن به سوالات دیگر مهم است. اگر آزمایش نیاز به نوشیدن مایعات برای پر کردن مثانه دارد، ممکن است لازم باشد قبل از آزمایش آب بنوشید.
هنگامی که تکنسین همه تصاویر را دریافت کرد، با رادیولوژیست (یک ارائه دهنده مراقبت های بهداشتی آموزش دیده برای خواندن تصاویر) بررسی می کند تا مطمئن شود که نیازی به نماهای دیگری نیست. پروتکلهای پزشکی از رادیولوژیست میخواهد که تصاویر سونوگرافی را قبل از ارسال گزارش به ارائهدهنده مراقبتهای بهداشتی تفسیر کند. سپس ارائه دهنده نتایج را با بیمار به اشتراک می گذارد.
سونوگرافی در کجا انجام می شود؟
سونوگرافی در اکثر مراکز تصویربرداری، بیمارستان ها و برخی مطب های زنان و زایمان انجام می شود. دستگاه سونوگرافی کمی شبیه یک کامپیوتر با میکروفون متصل به نظر می رسد - تقریباً شبیه دستگاه کارائوکه. معمولاً دستگاه سونوگرافی دقیقاً تا بالین میچرخد.
مقالات پیشنهادی :
عکس رنگی رحم
الاستوگرافی کبد در تهران

چه لباسی برای سونوگرافی مناسب است؟
برای قرار ملاقات سونوگرافی چیزی راحت و آسان بپوشید. در بیشتر موارد، فقط باید پوستی را که تکنسین نیاز به دسترسی به آن دارد، در معرض دید قرار دهید. برای مثال، سونوگرافی شکم را می توان در حالی که شلوار و پیراهن می پوشید انجام داد. شما فقط باید پیراهن خود را به سمت بالا بکشید تا شکمتان نمایان شود.
در مورد سونوگرافی ترانس واژینال، شما باید زیر کمر را از تن بیرون بیاورید، از جمله لباس زیر
هزینه و بیمه سلامت
سونوگرافی یک تست تصویربرداری نسبتا ارزان است. این توسط اکثر بیمه نامه ها پوشش داده می شود و بسته به دلیلی که ارائه دهنده مراقبت های بهداشتی در وهله اول آن را سفارش داده است، ممکن است نیاز به پیش مجوز داشته باشد.
سونوگرافی سه بعدی یا چهار بعدی یک آزمایش انتخابی است که برخی از والدین باردار در دوران بارداری انجام می دهند. تصویر سه بعدی رندر سه بعدی از کودک را نشان می دهد. 4D به یک تصویر متحرک از جنین در رحم اشاره دارد که در طول زمان ضبط شده است. این تست ها به عنوان تست های غیر درمانی شناخته می شوند و تحت پوشش اکثر بیمه نامه های درمانی نیستند.
تست ایمن
تصویربرداری اولتراسوند از آنچه FDA آن را "یک رکورد ایمنی عالی" می نامد استفاده می برد. خطرات مشابهی با سایر آزمایشهای تصویربرداری (مانند اشعه ایکس) که از پرتوهای یونیزان استفاده میکنند، ندارد.
در طول سونوگرافی
در بسیاری از موارد، سونوگرافی قبل از اینکه متوجه شوید تمام می شود.
سونوگرافی توسط یک تکنسین درست در کنار تخت انجام می شود. تکنسین از شما میخواهد که لباسهایتان را به اندازهای در بیاورید که ناحیهای که آزمایش انجام میشود در معرض دید قرار گیرد و روی تخت دراز بکشید.
تکنسین مبدل را با ژل رسانا می پوشاند که شبیه ژله روان کننده است. در صورت امکان، بسته به ابزار و لوازم موجود، ژل گرم خواهد بود. سپس تکنسین مبدل را روی پوست می کشد، گاهی اوقات با فشار محکم. گاهی اوقات، فشار می تواند باعث ناراحتی خفیف شود.
با استفاده از مبدل برای اشاره به مناطق مورد علاقه، تکنسین از رایانه برای گرفتن تصاویر استفاده می کند و ممکن است از ماوس برای کشیدن خطوط روی صفحه استفاده کند. خطوط به اندازه گیری اندازه کمک می کنند، مانند یک معیار مجازی. شما باید بتوانید کل پروسیجر را تماشا کنید و حتی در طول پروسه سوال بپرسید.
پس از سونوگرافی
وقتی سونوگرافی تمام شد، تکنسین معمولاً یک حوله برای پاک کردن ژل رسانا ارائه می دهد. هنگامی که تکنسین تأیید کرد که تمام تصاویر لازم گرفته شده است، شما آزاد خواهید بود که لباس بپوشید. هیچ دستورالعمل یا عوارض جانبی خاصی برای مدیریت وجود ندارد.
مقالات پیشنهادی :
سونوگرافی سه بعدی رحم
سونوگرافی تیروئید
چگونه از سونوگرافی در دوران بارداری استفاده می شود؟
تفسیر نتایج
معمولاً تفسیر سونوگرافی توسط رادیولوژیست فقط چند دقیقه طول می کشد. به طور معمول، نتایج سونوگرافی برای پزشک ارسال می شود تا با بیمار به اشتراک بگذارد. بنابراین اگر در بازه زمانی وعده داده شده از ارائه دهنده خود خبری نداشتید، حتما پیگیری کنید. در صورت لزوم می توانید یک کپی از گزارش رادیولوژیست و یک دیسک حاوی تصاویر اصلی را نیز درخواست کنید. برای بسیاری از والدین آینده، این کل سفر را ارزشمند می کند.
سونوگرافی برای ارزیابی، تشخیص و درمان طیف وسیعی از شرایط پزشکی، از تودهها گرفته تا سنگهای کلیه، استفاده میشود. تا کنون رایج ترین کاربرد آن بررسی رشد جنین و شنیدن ضربان قلب آن در دوران بارداری است. تصویر زنده ای که سونوگرافی می گیرد یک روش بدون درد و همچنین سریع است. در بسیاری از موارد، سونوگرافی از ابتدا تا انتها بیش از 30 دقیقه طول نمی کشد. دستورالعمل های ارائه دهنده خود را در مورد اینکه آیا باید قبل از آزمایش بخورید یا بنوشید، لباس راحت بپوشید، دنبال کنید و احتمالاً قبل از اینکه فرصتی برای استراحت کامل داشته باشید، آزمایش به پایان می رسد.
سونوگرافی یکی از غیرتهاجمی ترین تست های تشخیصی پزشکی موجود است. این یک گزینه بی خطر برای بیمارانی است که باید بدانند در داخل بدنشان چه می گذرد. اگر تصاویر لازم است، از ارائه دهنده مراقبت های بهداشتی خود بپرسید که آیا سونوگرافی برای شما گزینه ای است یا خیر.
انواع سونوگرافی
سونوگرافی شکم: برای بررسی ارگانهایی مانند کبد، کلیهها، طحال و مثانه استفاده میشود.
سونوگرافی قلب: برای بررسی عملکرد قلب و وضعیت دریچهها و عروق قلبی.
سونوگرافی رحم و تخمدان: برای بررسی وضعیت دستگاه تناسلی زنان، بخصوص در دوران بارداری یا بررسی مشکلات مربوط به تخمدانها.
سونوگرافی مغز: برای بررسی مغز نوزادان و کودکان.
سونوگرافی عضلانی و اسکلتی: برای بررسی مشکلات مربوط به مفاصل و عضلات.
اهمیت انجام سونوگرافی با تکنسین خانم
یکی از نکات مهم در انجام سونوگرافی، انتخاب تکنسین مناسب است. در بسیاری از موارد، به ویژه در بررسیهای مربوط به سیستم تناسلی زنان یا بارداری، وجود تکنسین خانم میتواند احساس راحتی و امنیت بیشتری برای بیمار ایجاد کند. این مسأله خصوصاً برای خانمها از اهمیت ویژهای برخوردار است. حضور یک تکنسین خانم موجب کاهش استرس و اضطراب بیمار میشود و تجربهای مثبت از فرآیند سونوگرافی به همراه خواهد داشت.
در مرکز رادیولوژی و سونوگرافی الوند، کادر مجرب و حرفهای از تکنسینهای خانم برای انجام این نوع از سونوگرافیها آمادهاند تا تمام مراحل را با دقت و احترام انجام دهند. این انتخاب، بهویژه در مواردی که بیمار احساس نیاز به حفظ حریم خصوصی خود دارد، اهمیت زیادی دارد.
مراحل انجام سونوگرافی در مرکز رادیولوژی و سونوگرافی الوند
ورود به مرکز و ثبتنام: پس از ورود به مرکز رادیولوژی و سونوگرافی الوند، بیمار باید اطلاعات اولیه خود را در سیستم ثبت کند. این اطلاعات شامل نام، سن، تاریخچه پزشکی و نوع سونوگرافی مورد نظر است.
معرفی به تکنسین خانم: پس از ثبتنام، بیمار به یک تکنسین خانم معرفی میشود. تکنسین خانم تمام مراحل فرآیند را برای بیمار توضیح داده و نکات لازم را جهت آمادگی برای انجام سونوگرافی بیان میکند. این اطلاعات معمولاً شامل توضیحات در مورد نحوه قرار گرفتن بدن بیمار، استفاده از ژل مخصوص سونوگرافی، و مدتزمان انجام فرآیند است.
انجام سونوگرافی: در طی فرآیند سونوگرافی، تکنسین خانم از دستگاه سونوگرافی استفاده کرده و ترانسدیوسر را بر روی ناحیهای که باید بررسی شود قرار میدهد. ترانسدیوسر امواج صوتی را ارسال کرده و بازتاب آنها به دستگاه باز میگردد تا تصاویر داخلی بدن بیمار نمایش داده شود. این فرآیند معمولاً بدون درد است و بیمار فقط ممکن است احساس کمی فشار یا سردی در ناحیه تماس ترانسدیوسر با پوست داشته باشد.
ارائه نتایج به پزشک: پس از اتمام سونوگرافی، تصاویر حاصل شده توسط تکنسین خانم به پزشک متخصص ارسال میشود. پزشک نتایج را بررسی کرده و در صورت لزوم برای بیمار توضیحات تکمیلی ارائه میدهد.
راهنمایی و پیگیریهای بعدی: در صورت نیاز به انجام اقدامات درمانی یا آزمایشات بیشتر، تکنسین خانم و پزشک متخصص بیمار را راهنمایی کرده و مراحل بعدی را به او اعلام میکنند. در صورت لزوم، نوبتگیری برای سونوگرافیهای بعدی یا سایر آزمایشات ممکن است انجام شود.
مزایای انجام سونوگرافی در مرکز رادیولوژی و سونوگرافی الوند
دقت و کیفیت بالای تصاویر: مرکز رادیولوژی و سونوگرافی الوند از تجهیزات پیشرفته و بهروز برای انجام سونوگرافی استفاده میکند که موجب دقت بالا و وضوح تصاویر میشود.
حرفهای بودن تکنسینها: تکنسینهای مرکز الوند دارای تجربه و مهارتهای لازم برای انجام سونوگرافیهای مختلف هستند. علاوه بر آن، حضور تکنسین خانم برای بیمارانی که در شرایط خاصی قرار دارند، محیطی راحت و امن فراهم میکند.
تسریع در دریافت نتایج: در بسیاری از مراکز، پس از انجام سونوگرافی، تصاویر بهسرعت برای پزشک ارسال میشود و نتایج در کوتاهترین زمان ممکن به بیمار اعلام میگردد.
احترام به حریم خصوصی بیمار: در مرکز الوند، توجه ویژهای به حفظ حریم خصوصی بیماران میشود. تمامی فرآیندها با رعایت دقت، احترام و امنیت کامل انجام میگیرد.
نکات مهم در هنگام انجام سونوگرافی
آمادگی برای سونوگرافی شکم: در برخی از انواع سونوگرافی، مانند سونوگرافی شکم، بیمار باید به صورت ناشتا به مرکز مراجعه کند تا وضوح تصاویر بهتر شود.
آمادگی برای سونوگرافی بارداری: در سونوگرافی بارداری، ممکن است لازم باشد بیمار مثانه پر داشته باشد. بنابراین، به بیماران توصیه میشود که قبل از مراجعه به مرکز آب کافی بنوشند و مثانه خود را پر نگه دارند.
اطلاعرسانی به تکنسین: بیمار باید هرگونه شرایط خاص مانند حساسیت به مواد خاص یا بیماریهای قبلی را به تکنسین اطلاع دهد.
انجام سونوگرافی یکی از روشهای مهم برای تشخیص و بررسی وضعیت سلامت بدن است و مرکز رادیولوژی و سونوگرافی الوند با تجهیزات مدرن و تکنسینهای مجرب، خدمات بسیار باکیفیتی را به بیماران ارائه میدهد. حضور تکنسین خانم در این فرآیند میتواند به بیماران کمک کند تا تجربهای راحت و بدون استرس از انجام سونوگرافی داشته باشند. رعایت حریم خصوصی، دقت در انجام فرآیند، و ارائه نتایج دقیق از جمله ویژگیهای مهم این مرکز به شمار میآید که موجب میشود بیماران احساس راحتی و اطمینان داشته باشند.
چرا اولین سونوگرافی جنین در دوران بارداری ضروری است؟
سونوگرافی هفته 6 بارداری
سونوگرافی یکی از معدود راه هایی است که ارائه دهنده مراقبت های بارداری شما می تواند نوزاد شما را ببیند و بشنود و بینش های ارزشمندی را در مورد پیشرفت بارداری شما ارائه می دهد. این به تعیین سن حاملگی، ردیابی رشد و تکامل مناسب و شناسایی عوارض احتمالی کمک می کند.
بسته به آنچه ارائه دهنده شما به دنبال آن است، سونوگرافی ممکن است در هر زمانی در دوران بارداری انجام شود. همه زنان در سه ماهه اول سونوگرافی انجام نمی دهند.
انجام فقط یک سونوگرافی در دوران بارداری استاندارد است. سونوگرافی ترانس شکمی اواسط بارداری بین هفته های 18 تا 22. گاهی اوقات این سونوگرافی آناتومی نامیده می شود زیرا آناتومی کودک شما را ارزیابی می کند.
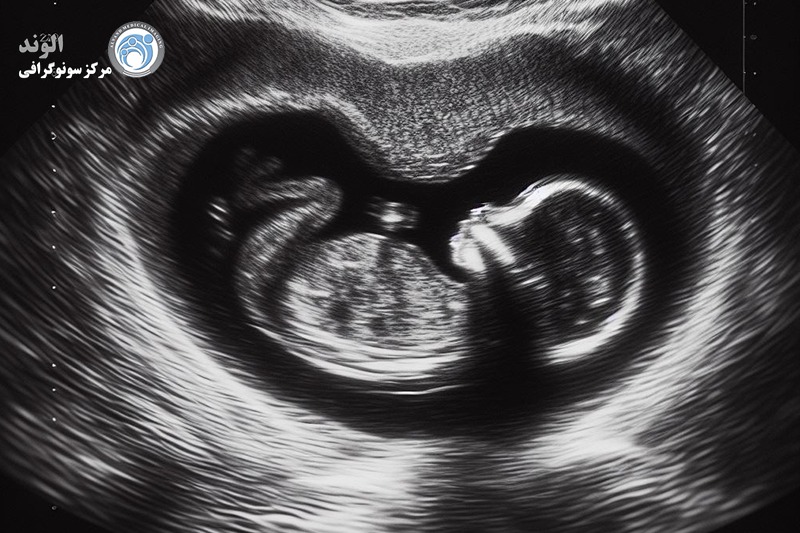
سونوگرافی سه ماهه اول
سونوگرافی سه ماهه اول معمولا بین هفته های 6 تا 13 بارداری انجام می شود. اگرچه همه بارداری ها تحت سونوگرافی سه ماهه اول قرار نمی گیرند، ارائه دهندگان مراقبت های بهداشتی ممکن است از آن برای تعیین زنده بودن، تاریخ بارداری یا تشخیص عوارض مشکوک استفاده کنند. سونوگرافی ترانس واژینال همچنین تشخیص مشکلات اولیه بارداری مانند سقط جنین یا حاملگی مولار یا خارج از رحم را آسان تر می کند.
اوایل بارداری (6-8 هفته)
سونوگرافی هفته 6 بارداری
اولین سونوگرافی بارداری شما، همچنین به عنوان سونوگرافی جنین یا سونوگرافی شناخته می شود، می تواند در اوایل 6 هفته پس از آخرین دوره قاعدگی شما (LMP)انجام شود. سونوگرافی های اولیه ممکن است برای تعیین اینکه آیا بارداری زنده است و در رحم قرار دارد و همچنین برای تخمین سن جنین انجام شود.
سونوگرافی سه ماهه اول همچنین می تواند ضربان قلب را تشخیص دهد و آناتومی نوزاد را ارزیابی کند. سونوگرافی معمولاً از طریق واژینال در اوایل بارداری انجام می شود که واضح ترین دید رحم و جنین را در این مرحله ارائه می دهد.
در این مثال، ارائهدهنده مراقبتهای بهداشتی یک پروب مبدل گرهمانند نازک را در واژن شما قرار میدهد که امواج صوتی با فرکانس بالا را از طریق رحم شما ساطع میکند. این امواج از جنین منعکس شده و به دستگاهی منتقل می شوند که آنها را به تصویر سیاه و سفید رحم شما تبدیل می کند.
سونوگرافی شفافیت نوکال (هفته 10 تا 13)
سونوگرافی نیمه شفاف معمولا بین 10 تا 13 هفته انجام می شود.
این معاینه ضخامت مایع زیر گردن کودک شما را اندازه گیری می کند، که می تواند به شناسایی بارداری های در معرض خطر ناهنجاری های کروموزومی، مانند سندرم داون یا تریزومی 18 کمک کند.
ارائه دهنده مراقبت های بهداشتی همچنین ممکن است از این آزمایش برای تأیید سن جنین و ارزیابی آناتومی مغز، قلب، ستون فقرات، کلیه ها و سایر اندام های جنین استفاده کند.
نتایج سونوگرافی
در دوران بارداری، سونوگرافی می تواند تشخیص دهد که آیا بارداری شما در رحم است و خارج از رحم نیست.
همچنین میتواند تعداد نوزادانی را که اختلالات ژنتیکی دارند را بررسی کند، مشکلات جفت، رحم یا تخمدانهای شما را شناسایی کند و با تشخیص ضربان قلب، زنده بودن را ارزیابی کند. به طور معمول، اگر حداقل در هفته 6 بارداری باشید، ضربان قلب کودک خود را خواهید دید.
سونوگرافی سه ماهه دوم بارداری
سونوگرافی سه ماهه دوم معمولا بین هفته های 18 تا 22 بارداری انجام می شود.
سه ماهه دوم رایج ترین زمان برای انجام سونوگرافی معمول قبل از تولد است. سونوگرافی سه ماهه دوم از طریق اسکن آناتومی انجام می شود.
اسکن آناتومی | سونوگرافی سطح 2
اسکن آناتومی سه ماهه دوم اغلب سونوگرافی سطح 2 نامیده می شود. اسکن آناتومی، اسکن کامل بدن و اندام های در حال رشد کودک شما، به هر فرد باردار ارائه می شود.
در صورت تمایل، سونوگرافی سه ماهه دوم بارداری نیز می تواند به تعیین جنسیت نوزاد کمک کند. علاوه بر این، این سونوگرافی می تواند هر گونه عارضه ای مانند ناهنجاری های جفت یا محدودیت رشد داخل رحمی را شناسایی کند.
در طول این سونوگرافی، ارائهدهنده مراقبتهای بهداشتی اندامها، اندامها و ویژگیهای صورت نوزاد را بررسی میکند، همچنین اندازه و سرعت رشد جنین را اندازهگیری میکند.
در طول یک معاینه قبل از تولد، ارائه دهنده مراقبت های بهداشتی شما چندین آزمایش برای ارزیابی سلامت و رشد کودک شما انجام می دهد.
این آزمایشها شامل بررسی ناهنجاریهای فیزیکی، اندازهگیری اندازه نوزاد، ارزیابی میزان مایع آمنیوتیک در رحم و تعیین اینکه آیا شما حامل یک نوزاد هستید یا چند کودک است.
علاوه بر این، ارائهدهنده مراقبتهای بهداشتی شما اندامها، اندامها، ویژگیهای صورت، ضربان قلب، وضعیت و حرکت کودک شما را بررسی میکند. آنها همچنین طول دهانه رحم شما را اندازه گیری می کنند و محل جفت شما را بررسی می کنند.
در نهایت، آنها سعی میکنند جنسیت کودک شما را تعیین کنند و ارزیابی جامعی از سلامت و تندرستی کودک به شما ارائه دهند.
سونوگرافی سه ماهه سوم بارداری
سونوگرافی سه ماهه سوم معمولا بین هفته های ۲۸ تا ۴۰ بارداری انجام می شود. سونوگرافی اغلب در بیماران بدون علامت یا علامت دار انجام می شود، اما همیشه در سه ماهه سوم ضروری نیست.
با این حال، اگر بارداری شما پرخطر است، ممکن است توصیه شود. در طول سونوگرافی سه ماهه سوم، آنها همچنین ممکن است از مطالعات جریان داپلر برای اندازه گیری جریان خون یا آمنیوسنتز برای تعیین هرگونه مشکل ژنتیکی جنین استفاده کنند.
سونوگرافی داپلر
سونوگرافی داپلر معمولاً در اواخر بارداری انجام می شود تا چگونگی جریان خون جنین در رگ های خونی او را بررسی کند. این نوع سونوگرافی برای ارزیابی سلامت کودک شما و اطمینان از گردش خون مناسب استفاده می شود.
اکوکاردیوگرافی جنین
این سونوگرافی اندازه، شکل، عملکرد و ساختار قلب کودک شما را بررسی می کند. اگر کودک شما مشکوک به بیماری قلبی مادرزادی باشد یا اگر کودکی با سابقه بیماری قلبی دارید، ممکن است پزشک شما آن را توصیه کند.
علاوه بر این، در صورت داشتن شرایط خاص سلامتی، ممکن است ارائه دهنده شما نگاه دقیق تری به قلب ارائه دهد.
نتایج سونوگرافی سه ماهه سوم می تواند بینشی را ارائه دهد
سونوگرافی سه ماهه سوم به پزشک شما کمک می کند تا رشد کودک را ردیابی کند، میزان مایع آمنیوتیک را ارزیابی کند، هرگونه ناهنجاری یا مشکل احتمالی جفت را بررسی کند و تأیید کند که کودک شما در وضعیت سر به پایین و آماده به دنیا آمدن است.
سونوگرافی اول بارداری
سونوگرافی هفته 6 بارداری
در طول سونوگرافی بارداری، ارائهدهنده مراقبتهای بهداشتی ژل مخصوصی را روی شکم شما اعمال میکند و از یک مبدل، یک پروب ، برای گرفتن عکس از نوزادتان استفاده میکند.
اولین قدم برای دریافت سونوگرافی این است که ارائه دهنده مراقبت های بهداشتی قبل از انجام سونوگرافی توضیح دهد که به دنبال چه چیزی است و هرگونه آمادگی لازم را دارد.
خود امتحان واقعی معمولا بین 10 تا 45 دقیقه طول می کشد. در طول سونوگرافی، می توانید انتظار داشته باشید که ضربان قلب کودک خود را بشنوید و حرکت کودک را در داخل خود تماشا کنید.
بسته به آنچه که ارائه دهنده مراقبت های بهداشتی در سونوگرافی به دنبال آن است، ممکن است قسمت های مختلف جنین را اندازه گیری کند. پس از آن، میتوانید یک تصویر یا کلیپ ویدیویی از کودک خود ببینید.
در طول سونوگرافی ترانس واژینال
مبدل امواج صوتی ساطع می کند که به عقب برگشته و تصاویری را روی یک مانیتور ویدیویی ایجاد می کند و به شما امکان می دهد کودک خود را ببینید. استخوانها سفید به نظر میرسند، مایع سیاه است و اندامهای بافت نرم سایههای مختلف خاکستری را نشان میدهند.
سونوگرافی اطلاعات مهم را ثبت می کند و تصاویر یا فیلم هایی را برای ارزیابی ارائه دهنده مراقبت های بهداشتی شما می گیرد. در صورت تمایل می توانید روی صفحه مشاهده کنید. ارائه دهنده شما در مورد یافته ها با شما بحث خواهد کرد.
در طول سونوگرافی ترانس شکمی
یک متخصص سونوگرافی یک دستگاه دستی را که تقریباً به اندازه یک تکه صابون است روی معده شما می چرخاند و امواج صوتی را منتقل می کند. سپس یک کامپیوتر پژواک ها را به تصاویر نمایش داده شده بر روی یک مانیتور ویدیویی ترجمه می کند و کودک شما را در زمان واقعی نشان می دهد.
نواحی سفید نشان دهنده استخوان، سیاه نشان دهنده مایع و اندام های بافت نرم به صورت سایه های خاکستری ظاهر می شوند. سونوگرافی اندازهگیریهای کودک شما را ثبت میکند و تصاویر ثابت یا فیلمهایی را برای تفسیر ارائهدهنده شما میگیرد. در صورت تمایل می توانید روند را روی صفحه مشاهده کنید.
ارائهدهنده شما نتایج را با شما در میان میگذارد و میتوانید نسخههای چاپی یا دیجیتالی تصاویر را برای بردن به خانه درخواست کنید.
اکنون می خواهیم نگاهی به تاریخچه سونوگرافی بیندازیم
تاریخچه سونوگرافی در مامایی و زنان به مقاله کلاسیک لنست 1958 ایان دونالد و تیمش از گلاسکو برمی گردد. پنجاه سال بعد، تصور انجام رشته مامایی و زنان بدون یکی از انواع سونوگرافی موجود امروزی غیرممکن است. پیشرفتهای فناوری مانند مدارهای حالت جامد، تصویربرداری در زمان واقعی، داپلر رنگی و پاور، سونوگرافی واژینال و تصویربرداری 3/4 بعدی توسط محققان بالینی بهکار گرفته شدهاند تا تحقیقات و مدیریت بیماران را در زمینههای متنوعی مانند ارزیابی رشد و سلامت جنین افزایش دهند.
سونوگرافی غربالگری ، پیش بینی پره اکلامپسی و زایمان زودرس، تشخیص حاملگی خارج از رحم، ارزیابی توده های لگنی، غربالگری سرطان تخمدان و مدیریت باروری. روش های هدایت شده با اولتراسوند در حال حاضر اجزای ضروری درمان جنین و درمان IVF هستند. این تاریخچه مختصر توسط شخصی نوشته شده است که شاهد هر یک از این پیشرفت ها در طول دوران سونوگرافی بوده است و می تواند چشم اندازی به این اتفاقات مهم بدهد.
اغلب دشوار است که بدانیم اکثر پیشرفتها در پزشکی واقعاً چه زمانی شروع میشوند. آنها تمایل به تکامل دارند و بسیاری از مردم ادعا می کنند که اولین کسانی هستند که به پیشرفت دست یافته اند. با اولتراسوند در مامایی و زنان شکی وجود ندارد زیرا شروع بسیار مشخصی با مقاله کلاسیک لنست 1958 (دونالد و همکاران، 1958) توسط ایان دونالد، جان مک ویکار و تام براون داشت. ".
در واقع این عنوان تاسف باری است زیرا مشخص نمی کند که چه چیزی واقعاً منحصر به فرد در مورد مقاله است، یعنی اینکه این مقاله کاملاً به مطالعات سونوگرافی در بالینی زنان و زایمان اختصاص یافته است و حاوی اولین تصاویر اولتراسوند از جنین و همچنین توده های زنانه است. ویژگی منحصر به فرد دیگر این بود که اینها اولین تصاویری بودند که با یک اسکنر تماسی مرکب که اولین دستگاه اسکن عملی بود گرفته شد.
تمام پیشرفتهای تشخیص اولتراسوند (یا سونوگرافی) در مامایی و زنان از این مقاله مهم برمیآیند و این تاریخچه کوتاه، ارزیابی شخصی از جدول زمانی بعدی رویدادها و پیشرفتهای کلیدی تا به امروز است.
نوشتن در مورد توسعه اولتراسوند پزشکی بدون اشاره به برخی از دانشمندان بزرگ قرن 19 و 20 که پیشرفت های مفهومی آنها راه را برای دستگاه سونوگرافی مدرن هموار کرد، کوته فکرانه است. توماس یانگ در سال 1801 "تغییر فاز" را در رابطه با امواج نور توصیف کرد، اما این مفهوم در سیستم های آرایه فازی اولتراسوند برای کنترل الگوهای تداخل استفاده می شود و در تولید تصاویر سه بعدی استفاده می شود.
کریستین داپلر در سال 1842 آنچه را که ما اکنون "اثر داپلر" می نامیم در رابطه با حرکت ستارگان توصیف کرد، اما این اصل اکنون به عنوان مبنایی برای مطالعات جریان خون در عروق لگن و جنین استفاده می شود. پیر کوری در سال 1880 اثر الکتریکی پیزو را توصیف کرد که به موجب آن اعوجاج مکانیکی کریستالهای سرامیکی باعث ایجاد بار الکتریکی میشد. عکس این اثر در همه مبدل ها برای تولید امواج اولتراسونیک استفاده می شود.
شاگرد او پل لانگوین در سال 1915 اولین هیدروفون را ساخت که از امواج اولتراسونیک برای تعیین موقعیت و فاصله زیردریایی ها استفاده می کرد و اصل پشت اندازه گیری جنین و توده های شکمی با سونوگرافی است. توسعه رادار توسط واتسون-وات و تیمش با استفاده از امواج الکترومغناطیسی در سال 1943 بعدها برای تولید تصاویر دو بعدی برای امواج فراصوت اقتباس شد.
اولین آشکارسازهای عیب فلزی ساده با اسکن A و اصلاحات این تجهیزات در سال 1949 توسط جورج لودویگ در MIT برای یافتن سنگ کیسه صفرا و جان جولیان وایلد در موسسه تحقیقات فنی در مینه سوتا برای تشخیص تودههای سینه مورد استفاده قرار گرفت.
در سال 1953 اینگه ادلر و کارل هرتز در دانشگاه لوند یک آشکارساز عیب فلزی را برای به دست آوردن ضبط های حالت M از قلب بزرگسالان اقتباس کردند. وایلد به همراه مهندسش جان رید اولین تصاویر دوبعدی را در سال 1952 منتشر کرد، اما تلاش های او به سمت شناسایی بافت به خصوص تومورهای سینه و تحسین برای تولید اولین تصاویر توموگرافی از آناتومی انسان باید به داگلاس هاوری در دنور برسد که مقاله برجسته خود را منتشر کرد.
با این حال، یک مشکل عمده در رویکرد هاوری وجود داشت که به غوطه ور کردن قسمتی از بدن که باید در آب بدون گاز مورد بررسی قرار می گرفت (به نام اسکن تاخیر آب) برای جلوگیری از پژواک مصنوعی از ساختارهای سطحی بستگی داشت.
تجهیزات برای بیمار بیظرافت و ناراحت کننده بودند و بعید به نظر میرسد که تشخیص اولتراسوند پیشرفتی را برای تبدیل شدن به گستردهترین روش تصویربرداری در استفاده بالینی ایجاد کند، اگر توسعه اسکنر تماسی مرکب توسط دونالد نبود. و براون در اواخر دهه 1950.
دونالد یک متخصص زنان و زایمان کاریزماتیک اسکاتلندی با موهای قرمز قد بلند با ذهنی درخشان و خلقی سریع بود. او سخاوتمندترین و اصولگراترین مردی بود که موضع ضد سقط جنین او را از افتخارات در کشور خود محروم کرد. او تا حدودی به خاطر معتاد بودن به کار بود، اما عمدتاً به این دلیل که بیماری شدید روماتیسمی قلب داشت (حداقل در سه نوبت به عمل دریچه میترال نیاز داشت) و هر لحظه برایش ارزشمند بود.
احتمالاً خوش شانس بود که دونالد از کارهایی که در دنور انجام می شد اطلاع چندانی نداشت، بنابراین با دانش فنی راداری که در نیروی هوایی آموخته بود، با یک مهندس بسیار باهوش به نام تام براون و با کمک یک مهندس محلی گرد هم آمد. این شرکت اولین دستگاه اسکن سونوگرافی دوبعدی ترکیبی تماسی به نام Diasonograph را توسعه داد.
او و تیمش مقاله پیشگام خود را در سال 1958 در Lancet منتشر کردند. این مقاله با فیزیک تکنیکهای اسکن اولتراسوند، آزمایشهای ایمنی، تصاویر اولتراسوند از بارداری، جنین و تومورهای زنان، و توصیفی واقعاً دقیق از نقاط قوت، ضعف و پتانسیل این تکنیک جدید تصاویر اولتراسوند خام و دوپایدار (یعنی کاملاً فاقد مقیاس خاکستری) و ایستا بودند و تصویر به آرامی روی یک لوله اشعه کاتدی با تکان دادن مبدل به آرامی روی شکم ایجاد میشد. اما تفنگ شروع شلیک شده بود و مسابقه اولتراسوند شروع شده بود.
توسعه تجهیزات
در طول دهه بعد تعداد زیادی دستگاه اسکن ثابت ساخته شد. آنها در ابتدا در مراکز تحقیقاتی ساخته شدند، جایی که همیشه وجود فیزیکدانان اختصاصی برای این روزهای قبل از ترانزیستور ضروری بود و تجهیزات مستعد ایجاد خطاهای الکترونیکی بودند. در مقایسه با دستگاههای اسکن دیجیتالی براق امروزی، Diasonograph معادل موتور تفاوت Babbage با لپتاپ مدرن بود.
ارتفاع آن 8 فوت بود و حدود یک سوم اتاق اسکن را اشغال می کرد. دروازه ای که کاوشگر را در خود جای داده بود بسیار بزرگ بود و باید بدون هیچ تلاش کوچکی برای تغییر هواپیمای اسکن کننده به صورت فیزیکی جابجا می شد. بسیاری از مردم، به ویژه آمریکایی ها، با نامهربانی آن را دایناسوروگرافی نامیدند. با این حال، ویژگی های مثبتی داشت که به کاربران اجازه می داد در بیومتری اولتراسوند پیشرو باشند. به عنوان مثال، بهترین وضوح تصویر را در مقایسه با رقبای خود داشت.
قاب دروازهای سفت و سخت به این معنی بود که اسکنهای تکرارپذیر را میتوان در هر زاویه و در هر صفحهای انجام داد، اگرچه اگر جنین حرکت میکرد به معنای شروع دوباره فرآیند خطبندی است که میتواند زمانبر باشد. کاوشگر روی یک سیستم قرقره قرار داشت و میتوان آن را به راحتی از شکم زن عبور داد، زیرا تصویر ثابت روی اسیلوسکوپ ساخته شد.
اولین ماشین تماسی که در آمریکا ساخته شد، Physionics (برای تبدیل شدن به ماشین Picker) بود که از آزمایشگاه هاوری در دنور سرچشمه گرفت و برای اسکن ObGyn توسط هوراس تامسون و کن گوتسفلد استفاده شد. این یک بازوی اسکن مفصلی داشت که به راحتی قابل دستکاری بود، اما به دست آوردن هواپیماهای تکرارپذیر را دشوارتر می کرد و وضوح و حساسیت به اکوهای سطح پایین در ابتدا ضعیف بود.
ماشین های سبک مشابه در وین توسط Kretztechnic (استفاده شده توسط آلفرد کراتوچویل)، در کپنهاگ توسط Hewlett Packard (مورد استفاده توسط ینس بنگ و هانس هندریک هولم) و در ژاپن توسط Aloka (استفاده شده توسط Hsiao Takeuchi) ساخته شد.
هم Kretztechnic و هم Aloka در اواسط دهه 1960 مبدل های تجاری ترانس واژینال را توسعه دادند، اما پتانسیل اسکن ترانس واژینال تا زمان ظهور تصویربرداری واقعی محقق نشد. دو ماشین کاملاً متفاوت در مقایسه با ماشینهای استاتیکی که در بالا توضیح داده شد نیز در اواسط دهه 1960 ساخته شدند. در آلمان، مهندس ریچارد سولدنر که برای توسعه زیمنس کار می کرد
در آزمایشگاه آکوستیک مشترک المنافع در استرالیا، جورج کاسوف، یکی از درخشانترین مهندسان تاریخ اولتراسوند پزشکی، اسکنر استاتیک Octason را در سال 1962 ساخت. این دستگاه از اصل هوری در اسکن تأخیر آب پیروی میکرد و بیمار رو به پایین روی یک مخزن پلاستیکی دراز میکشید.
مقدار زیادی آب گاز زدایی شده با وجود عدم وجود پژواک مصنوعی در زیر سطح پوست، تصاویر در ابتدا کیفیت متوسطی داشتند و تا زمانی که مبدل اسکن توسط Kossoff در اواخر دهه 1960 اختراع شد که به این تجهیزات برجستگی خاصی بخشید.
مبدل اسکن امکان نمایش انعکاسهای پراکنده را در سایههای خاکستری فراهم میکند، بنابراین ظاهری از بافت بافت میدهد و مفهوم اسکن مقیاس خاکستری را معرفی میکند. تصاویر Octason mark 2 در اواخر دهه 1960 برای نشان دادن آناتومی جنین بسیار خوب بودند، اما زمان درخشندگی Octason پس از معرفی مبدل اسکن به دستگاههای اسکن استاتیک تماسی کوتاه بود و راحتی تجهیزات دوم برنده روز شد.
مطالعات بالینی
دونالد و تیمش با بهره مندی از اولویت به پیشرفت های اولیه ای دست یافتند و در سال 1963 تشخیص اولیه خال هیداتید (با ظاهر طوفانی آن)، ارزیابی و رشد کیسه اولیه حاملگی (با تکنیک مثانه کامل) و تشخیص عوارض اولیه بارداری (دونالد، 1962).
جفت نگاری: مکان دقیق جفت، جام مقدس تشخیص قبل از تولد در اوایل دهه 1960 بود، زیرا جفت پراویا علت مرگ و میر قابل توجه مادران به دلیل خونریزی شدید در اواخر بارداری بود. بسیاری از روشهای رادیوایزوتوپ در این زمان مورد استفاده قرار گرفتند، اما آنها قادر به تعریف دقیق لبه جفت تحتانی نبودند.
در سال 1966 کن گوتسفلد و گروه دنور اولین مقاله را در مورد جفت شناسی اولتراسوند منتشر کردند (Gottesfeld et al., 1966) اگرچه آنها قادر به تجسم جفت خلفی نبودند (پراویا خلفی توسط فضای خلفی سر جنین مشخص می شد) و چنین نبود. تا سال 1968 که دونالد و اوساما عبدالله در یک مطالعه بزرگتر (دونالد و عبدالله، 1968) و با تجهیزات برتر خود توانستند جفت را در همه مکان ها از جمله پریویا خلفی نشان دهند.
بیومتری جنین: مطالعات اولیه در بیومتری جنین با استفاده از اندازه گیری A-اسکن کور قطر دو جدایی (BPD) آغاز شد و جیمز ویلاکز از بخش دونالد مقاله جالبی را در مورد رشد سر در سه ماهه سوم منتشر کرد که نرخ های مختلف رشد را بین رشد محدود نشان می داد. و به طور معمول جنین در حال رشد.
با این حال، روش ذاتاً نادرست بود و برای بیومتری معنی دار به دقت نیاز بود. این توسط یکی از ثبت کنندگان دونالد، استوارت کمپبل، ارائه شد که تکنیک B mode را در سال 1968 توصیف کرد، جایی که پژواک خط وسط سر جنین به صورت دو بعدی مشاهده شد و سپس یک اندازه گیری اسکن A بین برجستگی های جداری در عریض ترین نقطه انجام شد. چند سال بعد تا زمانی که کالیپرهای روی صفحه معرفی شدند دیگر نیازی به A-scan نبود.
کمپل نشان داد که پژواک خط وسط را می توان به طور قابل اعتماد از هفته 13 بارداری مشاهده کرد و به زودی نشان داد که سفالومتری سه ماهه دوم روش موثری برای تعیین تاریخ بارداری در زنان با تاریخ نامشخص است که مفهوم تاریخ انتظار سونوگرافی (EDD) را معرفی می کند (Campbell, 1969) ).
به دنبال این، او اولین نمودار سفالومتری را از 13 تا 40 هفتگی ایجاد کرد و از آن برای شناسایی جنین IUGR با نشان دادن کاهش شدید رشد قطر دو جداری در سه ماهه سوم استفاده کرد (Campbell and Dewhurst, 1971). نمودارهای سفالومتری متعاقباً توسط مانفرد هانسمان، آلفرد کراتوچویل، رودی صباغا و بسیاری دیگر تولید شد و سفالومتری سریال برای سالها به روش استاندارد اندازهگیری رشد جنین تبدیل شد.
عیب فقط اندازه گیری سر جنین این است که مغز آخرین ساختاری است که در محدودیت رشد تحت تأثیر قرار می گیرد و هوراس تامپسون و اد ماکوفسکی از دنور در سال 1971 اندازه گیری دور قفسه سینه (TC) و مفهوم پیش بینی وزن جنین را با استفاده از ترکیبی معرفی کردند. این اندازه گیری و BPD (تامپسون و ماکوفسکی، 1971).
Manfred Hansmann در بن این نتایج را تأیید کرد و عدم تقارن بین اندازهگیری BPD و دور سینه در جنینهای محدود شده با رشد داخل رحمی (IUGR) را نشان داد. استوارت کمپبل که اکنون به بیمارستان ملکه شارلوت در لندن نقل مکان کرده بود، معتقد بود که مشکلات ذاتی در تکرارپذیری با اندازه گیری TC وجود دارد، زیرا قفسه سینه در جنین مخروطی است و هیچ نشانگر قابل اعتمادی برای نشان دادن سطح اسکن وجود ندارد.
او در سال 1975 اندازه گیری دور شکم (AC) را در سطح ورید نافی داخل شکمی به عنوان یک اندازه گیری قابل اعتمادتر معرفی کرد و از آن زمان به یک اندازه گیری استاندارد تبدیل شد (کمپبل و ویلکین، 1975). از آنجایی که اندازه گیری AC در سطح کبد است که شدیدترین اندام آسیب دیده در IUGR است، نسبت دور سر به دور شکم به عنوان وسیله ای برای تشخیص جنین IUGR در امان از مغز معرفی شد.
ارزش غربالگری معمول جمعیت مامایی برای تاریخ گذاری دقیق، تشخیص زودهنگام حاملگی دوقلو و محل جفت اولین بار توسط لارس گرنرت و پر پرسون از مالمو نشان داده شد (گرنرت و همکاران، 1978) که تکامل یک برنامه غربالگری معمول را در بیش از حد توصیف کردند.
یک دوره 5 ساله؛ 24 درصد از زنان دارای EDD نامشخص بودند و 95 درصد از زنان در 12 روز پس از پیشبینی سونوگرافی زایمان کردند. همچنین 95 درصد از دوقلوها در سه ماهه دوم تشخیص داده شدند در حالی که 70 درصد قبل از شروع برنامه تشخیص داده شدند.
اوایل بارداری: کراتوچویل با استفاده از مبدل ترانس واژینال خود حرکت قلب جنین را با اسکن A از هفته هفتم بارداری در سال 1967 نشان داد، اما بیشتر مطالعات در دهه 60 و اوایل دهه 70 از طریق شکم با تکنیک مثانه کامل انجام شد. برای مثال، بنگ و هولم از مدرسه کپنهاگ، ضربان قلب جنین را از هفته دهم بارداری در سال 1968 شناسایی کردند (Bang and Holm، 1968).
کار اصلی در ارزیابی اولیه بارداری توسط هیو رابینسون از مدرسه گلاسکو انجام شد. در سال 1973 با استفاده از دیاسونوگرافی بهبودیافته، اولین نمودارهای بیومتری دقیق از طول تاج تاج جنین از هفته 7 تا 16 بارداری را تهیه کرد. اندازهگیریهای او آنقدر دقیق بود که امروزه نیز مورد استفاده قرار میگیرند (رابینسون، 1973).
با استفاده از تجهیزات ترکیبی حالت A و B، او متعاقبا نمودارهایی از ضربان قلب جنین از هفته 7 بارداری تهیه کرد و نشان داد که میزان تشخیص 100٪ است. او اولین کسی بود که به اهمیت پیش آگهی یافتن ضربان قلب جنین در هفته هشتم بارداری در رابطه با مرگ بعدی جنین اشاره کرد (رابینسون و شاو-دان، 1973). این کار تأثیر عمیقی بر مدیریت بیماران با تهدید سقط داشت.
ناهنجاری های جنینی: گزارش های حکایتی از تشخیص پیش از تولد ناهنجاری های مادرزادی در زنان مبتلا به پلی هیدرآمنیوس در اواخر سه ماهه دوم یا سوم توسط برتیل ساندن در سال 1964 (یک مورد آنسفالی) و ویلیام گرت در سال 1970 تهیه شد که یک مورد کلیه های پلی کیستیک را توصیف کردند.
تشخیص قبل از تولد سونوگرافی واقعاً با مقاله Lancet توسط کمپبل و گروهش آغاز شد که در سال 1972 تشخیص آنسفالی را در هفته 17 گزارش کردند که منجر به ختم انتخابی حاملگی شد (کمپبل و همکاران، 1972). پس از این، او به طور سیستماتیک ستون فقرات جنین را در زنان با AFP افزایش یافته سرم بررسی کرد و تشخیص اسپینا بیفیدا را در سال 1975 گزارش کرد.
در سال 1977 او توانست 329 حاملگی پرخطر را گزارش کند که بین هفته های 16 تا 20 مورد بررسی قرار گرفتند که در آنها سونوگرافی 25 مورد از 28 نقص لوله عصبی را تشخیص داد. 10 مورد از 13 مورد اسپینا بیفیدا با منفی کاذب ضایعات پایین ساکرال تشخیص داده شد (کمپبل، 1977).
در ایالات متحده آمریکا، جان هابینز و تیمش در ییل در سال 1978 تشخیص قبل از تولد چندین ناهنجاری از جمله نقصهای کاهش اندام را توصیف کردند (Hobbins et al., 1979). استفاده گسترده از سونوگرافی در تشخیص قبل از تولد با اختراع دستگاههای اسکن بلادرنگ به وجود آمد.
مقالات پیشنهادی :
سونوگرافی غربالگری
سونوگرافی غربالگری اول
سونوگرافی غربالگری دوم
توسعه تجهیزات
اسکنرهای زمان واقعی بخش مکانیکی توسط چندین شرکت مانند Aloka و Kretztechnic در اوایل تا اواسط دهه 70 معرفی شدند، اما این اسکنرها به سرعت توسط آرایه خطی چند عنصری و اسکنرهای آرایه فازی در اواسط تا اواخر دهه 1970 جایگزین شدند.
با توجه به پیشرفتهای عظیم در فناوری مدارهای مجتمع که در این زمان اتفاق افتاد، ماشینها کوچک و متحرک بودند و از آنجایی که هزینه کمتری داشتند، یک بخش به جای یک اسکنر بزرگ استاتیک، چندین دستگاه را داشت. اکنون می توان حرکات جنین را دنبال کرد و زاویه کاوشگر را فوراً برای شناسایی صفحه مورد نظر تنظیم کرد.
سونوگرافی و همکاران پژوهشی می توانند به سرعت آموزش ببینند و از آنجایی که بیومتری کامل جنین را می توان در عرض چند دقیقه به دست آورد، غربالگری کل جمعیت مامایی اکنون امکان پذیر بود. اولین اسکنر بلادرنگ آرایه خطی تجاری، ADR یک شرکت کوچک بود که توسط مارتین ویلکاکس در تمپ آریزونا تأسیس شد.
در ابتدا فقط 64 خط داشت، بنابراین وضوح ضعیف بود، اما نسخه دوم ADR 2130 در سال 1975 دارای بیش از 500 خط و فوکوس فازی بود و می توانست از نظر وضوح با اسکنرهای ساکن رقابت کند. اکثر شرکتهای بزرگ اولتراسوند طی چند سال آینده تجهیزات بلادرنگ تولید کردند که با درجهای از پیچیدگی به یکدیگر جهش کردند، اما توسعه Acuson 128 توسط Sam Maslak در سال 1983 با نرمافزار تشکیلدهنده پرتو پیشرفته (به نام سونوگرافی کامپیوتری) استانداردهای جدیدی را در هر دو ایجاد کرد.
وضوح فضایی و کنتراست در سال 1985 Kretztechnic اولین مبدل بخش مکانیکی اندواژینال عملی را تولید کرد که برای بهبود تکنیک جمع آوری تخمک در IVF طراحی شده بود. این مبدلها تصاویر عالی ارائه میکردند، اما ارتعاشات کاوشگر یک نقطه ضعف بود و تا پایان دهه 1990، اکثر سازندگان پروبهای چند عنصری کوچکی را توسعه دادند که وضوح عالی را ارائه میداد.
تا سال 1985، آلوکا تصویربرداری داپلر رنگی (که در اصل نقشهبرداری جریان رنگ نامیده میشد) را در تجهیزات بلادرنگ خود گنجانده بود و این به سرعت توسط سایر تولیدکنندگان بزرگ دنبال شد. تا سال 1990 رنگ در پروب ترانس واژینال برای بررسی زنان در دسترس بود.
در پایان دهه 1990 تصویربرداری هارمونیک معرفی شد که حتی وضوح تصویر را بیشتر بهبود بخشید. اگرچه مطالعات اولیه بر روی تصویربرداری سه بعدی در ژاپن توسط Kazunon Baba در سال 1984 آغاز شد، اما تا زمانی که نسل سوم 530D Voluson در اواسط دهه 1990 تولید شد، جهان متقاعد شد که اولتراسوند 3D/4D نقش مهمی در هر دو بازی دارد.
تصویربرداری زنان و زایمان بیشتر اعتبار برای ترویج این فناوری جدید باید به برنارد بنوا، پزشک فرانسوی شاغل در نیس تعلق گیرد که تصاویر سه بعدی خیره کننده ای از جنین به خصوص در سه ماهه اول بارداری منتشر کرد. بنابراین می توان گفت که (به غیر از چند اصلاح) دستگاه اسکن بلادرنگ مدرن با مبدل های شکمی و اندواژینال با وضوح بالا، تصویربرداری هارمونیک، امکانات داپلر رنگی و قدرتی با گزینه 3D/4D تا سال 2000 وارد بازار شد.
مطالعات بالینی در مامایی
توسعه اسکن بلادرنگ یک تأثیر دموکراتیک کننده بزرگ در اسکن زنان و زایمان بود که دیگر محدود به گروه نخبه ای از متخصصان در چند مرکز بزرگ نبود. ارزان بودن اسکنرهای بلادرنگ اکنون به طور گسترده در دسترس بود و بسیاری از پزشکان با تجربه اسکن استاتیک از اینکه پزشکان، ماماها و سونوگرافیست های جوان خود تقریباً یک شبه به سرعت در اسکن متخصص شدند شگفت زده شدند (و نه کمی ناراحت).
بیومتری جنین: سهولت دستکاری کاوشگر به این معنی است که بسیاری از ساختارهای جنین اندازه گیری شده و تعداد زیادی نمودار از سطوح و اندام های مختلف ساخته شده است. به عنوان مثال نمودارهای قطر بین مداری (Mayden et al., 1982)، استخوان های بلند، طول پا، طول گوش، اندازه تقریباً هر اندام جنینی و نسبت های متعدد بین پارامترهایی مانند استخوان ران به پا در فضایی چند تولید شده است.
سال ها. با این حال، اندازهگیریهای استاندارد CRL، BPD، دور سر و دور شکم که در دوران استاتیک ایجاد شدند، اندازهگیریهای استاندارد بیومتریک جنین برای ارزیابی رشد تنها با اضافه کردن طول استخوان ران (که اکنون اندازهگیری آسانتر بود) در معادلات جنین باقی ماندند. پیش بینی وزن و رشد (هدلاک و همکاران، 1985).
فعالیت جنین: مطالعات رفتار جنین توسط رهبران زیست شناسی رشد مانند جفری داوز در آکسفورد و هاینز پرچتل در نایمگان الهام گرفته شده است. توانایی دنبال کردن حرکات جنین توسط سونوگرافی، علاقه زیادی را برانگیخت که آیا کمی کردن این حرکات و به خصوص حرکات تنفسی جنین ممکن است در ارزیابی سلامت جنین مفید باشد یا خیر.
در اواخر دهه 1970، مطالعات دقیق با استفاده از نشانگرهای رویداد بر روی یک ضبط کننده نمودار توسط گروه هایی به رهبری کارل مارسال در مالمو (مارسال و همکاران، 1976)، جان پاتریک در لندن، انتاریو و آلیستر رابرتز در لندن انجام شد. زمان، بروز و تعداد اپیزودهای حرکتی یا نفس های جنینی به صورت کمی ارزیابی شد و حالت های رفتاری مشخص شد.
هم حرکات تنفسی جنین و هم فعالیت جنین اپیزودیک هستند و به ندرت همخوانی دارند، بنابراین مفهوم اندازه گیری کل فعالیت جنین در یک دوره 30 دقیقه ای مورد استفاده قرار گرفت.
اگرچه ارتباطی بین کاهش فعالیت کل و IUGR وجود داشت، اما این آزمون به دلیل تنوع فیزیولوژیکی زیاد در بروز هر دو تنفس و فعالیت حرکتی، ارزش پیشبینی پایینی برای یک تست مثبت داشت (مارسال، 1978). به همین دلیل در اروپا اندازه گیری فعالیت جنین به عنوان ابزاری برای ارزیابی سلامت جنین از بین رفت.
اما در ایالات متحده آمریکا فرانک منینگ و لری پلات در سال 1980 هر دوی این معیارها را در یک آزمایش 30 دقیقه ای پروفایل بیوفیزیکی جنین (Manning et al., 1980) وارد کردند که شامل ارزیابی مایع آمنیوتیک، تون جنین و تست بدون استرس (CTG) بود.
از قلب جنین این آزمایش با تغییرات جزئی به عنوان پایه اصلی ارزیابی سلامت جنین در ایالات متحده برای بیش از 20 سال تبدیل شد. با این حال، در اروپا، محققان به طور فزاینده ای به سونوگرافی داپلر روی آوردند تا این مشکل را در مورد چگونگی ارزیابی موثر سلامت جنین و بهینه سازی زمان زایمان در صورت به خطر انداختن جنین حل کنند.
مقالات پیشنهادی :
الاستوگرافی کبد در تهران
سونوگرافی واژینال در تهران
انجام سونوگرافی NT در مرکز الوند
ارزیابی داپلر: نمایش شکل موج شریان نافی با استفاده از داپلر موج پیوسته کور (CW) در اواسط دهه 1960 از اوزاکا، ژاپن و در سال 1977 توسط D.E گزارش شد. فیتزجرالد و جان درام از دوبلین با استفاده از اسکنهای استاتیک دوبعدی برای شناسایی محل قرارگیری کاوشگر، هیچ یک از این دو گروه مشاهدات خود را دنبال نکردند.
دو گروه مطالعات داپلر پالس روی جنین را آغاز کردند. در استرالیا، رابرت گیل که با گروه Kossoff کار می کرد، سرعت جریان را در ورید نافی اندازه گیری کرد (گیل و همکاران، 1981). با این حال طول مسیر طولانی Octason از اندازه گیری جریان شریانی با سرعت بالا جلوگیری کرد و این سیستم برای مطالعات داپلر بالینی غیرعملی بود.
استورلا ایک نس که در بخش کارل مارسال در مالمو کار می کند، اولین سیستم آرایه خطی دوبلکس را توصیف کرد (Eik-Nes و همکاران، 1980) که در آن یک کاوشگر داپلر پالسی افست با زاویه ثابت 52 درجه متصل شده بود. او سرعت جریان را از آئورت جنین اندازه گیری کرد و دریافت که در جنین های IUGR کاهش یافته است.
تجهیزاتی شبیه به سیستم داپلر دوبلکس Malmo توسط کارگران چندین واحد دانشگاهی در اوایل تا اواسط دهه 1980 در سراسر اروپا برای تعریف پاسخ گردش خون جنین به هیپوکسی استفاده شد. مشخص شد که اندازهگیریهای سرعت مطلق نسبت به آنالیز شکل موج پایینتر بودند، بهویژه شاخص ضربانپذیری در ارزیابی تغییرات در گردش خون جنین تا هیپوکسی. یوری ولادیمیروف در روتردام اولین کسی بود که توجه را به افزایش جبرانی در گردش خون مغزی یا "متمرکز شدن گردش خون جنینی" مرتبط با جنین های IUGR جلب کرد (ولادیمیروف و همکاران، 1986).
ولادیمیروف همچنین تغییرات گردش خون را با حالات رفتاری مرتبط کرد (ولادیمیروف 1994) در حالی که کمپبل، دیوید گریفین و کیپروس نیکولایدس در بیمارستان کالج کینگ در لندن این تغییرات را با گازهای خونی که توسط کوردوسنتز به دست میآیند مرتبط کردند (بیلاردو و همکاران، 1990).
در استرالیا برایان ترودینگر و وارویک گیلز اهمیت شکل موج شریان نافی را دوباره کشف کردند و اهمیت جریان دیاستولیک انتهایی غایب و معکوس را مشخص کردند (Trudinger et al., 1986). در سال 1983 کمپبل و گروهش شکل موج شریان رحمی و ظاهر بریدگی را توصیف کردند که همراه با شاخص مقاومت بالا با پره اکلامپسی همراه بود (Campbell et al., 1982). گروه او متعاقباً از این یافته برای غربالگری جمعیت باردار در هفته 24 بارداری برای پیش بینی پیشرفت بعدی پره اکلامپسی و IUGR استفاده کردند و حساسیت بالایی برای اشکال شدید این شرایط نشان دادند (Harrington et al., 1996).
ظهور داپلر رنگی به عنوان بخشی جدایی ناپذیر از دستگاه اولتراسوند، تجسم عروق جنین را بسیار آسانتر کرد و تقریباً همه شریانهای جنینی (مانند شریان کلیوی، اسپلانکنیک، مغزی) مورد بررسی قرار گرفت و نمودارهایی از تغییرات PI حاملگی تحت شرایط مختلف تهیه شد.
شرایط بالینی در اوایل دهه 90، عروق اصلی مورد مطالعه برای ارزیابی سلامت جنین، شریان نافی و شریان مغزی میانی بودند. اگرچه اینها مفید بودند، اما در تعیین زمان بهینه برای زایمان جنین آسیب دیده بهتر از CTG قبل از تولد نبودند. این باعث شد تا چندین گروه سمت وریدی گردش خون جنین را بررسی کنند.
مطالعات اولیه بر روی ورید اجوف تحتانی متمرکز بود، اما در سال 1991 در مقاله برجسته Lancet، Torvid Kiserud از گروه Eik-Nes در Trontheim، نروژ، اندازه گیری ضربان پذیری مجرای وریدی را توصیف کرد (Kiserud et al., 1991) به عنوان یک معیار کلیدی برای عملکرد قلب و نشانگر خفگی جنین ایجاد شده است.
با تجهیزات مدرن، ارزیابی داپلر گردش خون جنین به ویژه شریانهای مغزی نافی و میانی و مجرای وریدی به عنوان یک نیاز اساسی در ارزیابی سلامت جنین و زمان زایمان جنین آسیبدیده مطرح شده است. یکی دیگر از کاربردهای مهم داپلر استفاده از آن به عنوان روشی غیرتهاجمی برای تشخیص کم خونی در جنین های واکسینه شده با Rh بود که توسط جیانکارلو ماری و گروه در دانشگاه ییل به دنبال مقاله ای در مجله پزشکی نیوانگلند در سال 2000 رایج شد (Mari et al.، 2000).
پیش بینی پره اکلامپسی و IUGR توسط داپلر شریان رحمی توسط Nicolaides در یک مطالعات چند مرکزی بسیار بزرگ مورد بررسی قرار گرفت. آنها در سال 2001 نشان دادند که انجام PI شریان رحمی در هفته 23، 85 درصد از زنانی را که به پره اکلامپسی شدید مبتلا می شوند، تنها با نرخ مثبت 5 درصدی غربالگری پیش بینی می کند (Papageorghiou et al., 2001).
یکی از مشکلات این است که به نظر نمی رسد پیشگیری توسط عواملی مانند آسپرین با دوز پایین موثر باشد. Nicolaides و دیگران اکنون در حال بررسی امکان غربالگری پره اکلامپسی در سه ماهه اول (زمانی که درمان پیشگیرانه موثر به نظر می رسد) با استفاده از داپلر شریان رحم و نشانگرهای بیوشیمیایی مانند PlGF و PAPP-A هستند (Akolekar et al., 2013).
زایمان زودرس: زایمان زودرس بزرگترین علت مرگ و معلولیت نوزادان است و مراقبت از نوزاد نارس بسیار گران است. اگرچه علل زایمان زودرس خودبخودی زیاد است و به طور کامل شناخته نشده است، یک مسیر نهایی رایج کوتاه شدن و از بین رفتن دهانه رحم است.
چندین مطالعه در اوایل دهه 1980 با استفاده از سونوگرافی ترانس شکمی توجه را به ارتباط بین دهانه رحم کوتاه و قیف کردن با ناتوانی دهانه رحم جلب کرد. فرانک اندرسن از Ann Arbor Michigan اولین کسی بود که توجه را به برتری اسکن ترانس واژینال جلب کرد (Andersen et al., 1990) و خطری را برای زایمان زودرس بر اساس طول دهانه رحم ایجاد کرد.
مطالعات بعدی توسط Jay Iams از کلمبوس، اوهایو (Iams و همکاران، 1996)، Kypros Nicolaides از کالج کینگ، لندن تایید کرده است که غربالگری در حدود 23-24 هفته بارداری، درصد زیادی از زنان را که به زایمان زودرس میروند، پیشبینی میکند.
به عنوان مثال، نیکولایدس بیش از 32000 زن را در هفته 23 غربالگری کرد و توانست 50 درصد از زنانی را که قبل از هفته 33 بارداری زایمان می کردند، با استفاده از طول دهانه رحم 15 میلی متری تشخیص دهد (هیت و همکاران، 1998).
متأسفانه به نظر نمی رسد که سرکلاژ دهانه رحم در طولانی شدن بارداری در این زنان موثر باشد، اما دو مطالعه بزرگ از گروه نیکولایدز در لندن و گروه رابرت رومرو در دانشگاه ایالتی وین، دیترویت نشان داده اند که پس از غربالگری جهانی بین 19 تا 24 هفته، با درمان روزانه با پروژسترون واژینال می توان به طولانی شدن قابل توجه بارداری در زنان مبتلا به سرویکس کوتاه شده با سونوگرافی دست یافت (رومرو و همکاران، 2011).

غربالگری ناهنجاری جنین: پس از معرفی اسکن بلادرنگ، تعداد زیادی مقاله مروری وجود داشت که تجربیات مراکز درجه سوم در تشخیص طیف وسیعی از ناهنجاریهای تقریباً هر اندام بدن جنین را مستند میکرد. در اواسط دهه 1980، اکثر بیمارستان ها غربالگری ناهنجاری های جنینی را به عنوان بخشی از اسکن روتین هفته بیستم معرفی کردند.
بسیاری از مطالعات منتشر شده در این زمان نامعتبر بودند، زیرا تشخیص کم ناهنجاری ها در نوزاد تازه متولد شده بود (شیوع باید بین 2 تا 3 درصد باشد). یک مطالعه چند مرکزی بحثبرانگیز آمریکایی (RADIUS) که در سال 1993 منتشر شد (Ewigman et al., 1993) نرخ تشخیص پایین 17 درصد را برای تشخیص زودهنگام ناهنجاریهای جنینی نشان داد، اما این تجربه در مراکز اروپایی نبود.
مطالعات چند مرکزی به عنوان یک قاعده نرخ تشخیص کمتری نسبت به مطالعات انجام شده از مراکز منفرد داشتند. به عنوان مثال در مطالعه چند مرکزی بزرگ بلژیکی سالواتور لوی که بین سالهای 1990 و 1992 انجام شد، تنها 40 درصد از جنینهای دارای ناهنجاری قبل از هفته 23 شناسایی شدند (لوی و همکاران، 1991) در حالی که کاررا در یک مرکز واحد در بارسلونا نرخ تشخیص را 85 درصد گزارش کرد. دوره زمانی مشابه (کاررا و همکاران، 1995).
مقالات پیشنهادی :
خدمات رادیو لوژی و سونوگرافی الوند
آمادگی های مورد نیاز جهت انجام سونوگرافی و رادیولوژی
اندومتریوز
بخش تخصصی تصویربرداری جراحی و ارولوژی
نقایص قلبی جنین: برای اولین بار تشخیص ناهنجاری های قلبی اکنون امکان پذیر بود. در سال 1980، دو مقاله موفقیت آمیز در مورد اکوکاردیوگرافی واقعی جنین توسط لیندسی آلن از بیمارستان کالج کینگ لندن و چارلز کلینمن از ییل منتشر شد.
در مطالعه کلاسیک خود، آلن (Allan et al., 1980) اولین کسی بود که معاینه سیستماتیک قلب را برای نشان دادن نمای 4 محفظه و مجاری خروجی توصیف کرد و تصاویر منتشر شده از 8 نمای کلاسیک اولتراسوند را همراه با همبستگی های آناتومیک منتشر کرد و یکی از آنها بود. اولین موردی که غربالگری روتین را برای ناهنجاری های قلبی جنین ترویج کرد.
در سال 1997 S-J Yoo (Yoo et al., 1997) یک نمای کلاسیک اضافی را توصیف کرد، یعنی نمای 3 رگ از مجاری خروجی. ظهور داپلر رنگی مطالعات جریان داخل قلب را با گروههایی که توسط گرگ دیور (DeVore و همکاران، 1987)، رابیه چائویی و اولریش گمبروخ هدایت میشد، تسهیل کرد.
ناهنجاریهای کروموزوم جنین: قبل از انقلاب واقعی، آمنیوسنتز به گروه «پرخطر» زنان بالای 35 سال ارائه میشد، اما این سیاست نتوانست 70 درصد از نوزادان مبتلا به سندرم داون را که از زنان جوانتر به دنیا آمده بودند، تشخیص دهد.
در سال 1985، بریل بناسراف و گروهش در بوستون برای اولین بار توضیح دادند که افزایش اندازهگیری چینهای پوستی نوکال در سه ماهه دوم با سندرم داون مرتبط است (بناسراف و همکاران، 1985) و متعاقباً سایر مارکرهای کلاسیک سه ماهه دوم بارداری کوتاهشده فمور و پیلکتازی را شرح دادند.
برای اولین بار به زنان جوان تر می توان آمنیوسنتز را بر اساس ترکیبی از نشانگرها پیشنهاد داد. پیشرفت تعیین کننده در سال 1992 زمانی که Kypros Nicolaides از King's در لندن، اندازه گیری سه ماهه اول شفافیت نوکال را در تشخیص سندرم داون توصیف کرد (Nicolaides et al., 1992) رخ داد.
نیکولایدس و گروهش متعاقباً ارتباط افزایش شفافیت نوکال، عدم وجود استخوان بینی، نارسایی تریکوسپید و افزایش مجرای وریدی PI را با سندرم داون نشان دادند. آنها این نشانگرهای اولتراسوند را با اندازه گیری PAPP-A سرم و HCG آزاد بتا (به نام نشانگرهای زیستی ترکیبی) ترکیب کرده اند تا نسبت احتمال وجود سندرم داون را فراهم کنند.
با برنامه بیومارکر ترکیبی، 90 درصد از جنین های سندرم داون برای 5 درصد نرخ مثبت صفحه نمایش تشخیص داده می شوند. (Nicolaides، 2011) با ارائه CVS به عنوان تست تشخیصی برای زنان در معرض خطر، این برنامه غربالگری در سراسر جهان پذیرفته شده است.
با این حال، این احتمالاً با ظهور آزمایش DNA بدون سلول تغییر می کند (لو و همکاران، 1997). مطالعات اخیر نشان داده است که غربالگری cfDNA در نمونه خون مادر در هفته 10 بارداری (به نام تست غیر تهاجمی قبل از تولد یا NIPT) بیش از 99٪ موارد تریزومی 21 را برای نرخ مثبت کاذب حدود 0.1٪ تشخیص می دهد (Chiu et al. .، 2011) که بهبود قابل توجهی در بیومارکرهای ترکیبی اولتراسوند و بیوشیمی است.
علاوه بر این در آینده احتمالاً cfDNA قادر به غربالگری طیف وسیعی از اختلالات کروموزومی و ژنتیکی خواهد بود. در حال حاضر "آزمایش احتمالی" با ترکیب نشانگرهای زیستی و cfDNA برای کاهش هزینه توصیه میشود، اما تردیدی وجود ندارد که NIPT در آینده نه چندان دور به روش انتخابی تبدیل خواهد شد.
روش های تهاجمی: اهمیت شناسایی موقعیت سوزن در طول آمنیوسنتز برای اولین بار توسط ینس بنگ در کپنهاگ در سال 1973 (Bang and Northeved, 1972) در دوران اسکن استاتیک برجسته شد، اما تعداد کمی از پزشکان از مبدل او با سوراخ مرکزی استفاده کردند و در این مورد اسکن کردند.
قبل از عمل معمولاً از زمان برای شناسایی یک مخزن مایع در دسترس عاری از جفت استفاده می شد. ظهور اسکن بلادرنگ امکان انجام روشهای تهاجمی را تحت دید پیوسته فراهم میکند، بنابراین ضربههای خونی را کاهش میدهد و از آسیب جفت، بند ناف یا جنین جلوگیری میکند.
در سال 1974 فتوسکوپی توسط جان هابینز و موریس ماهونی در دانشگاه ییل برای تشخیص قبل از تولد هموگلوبینوپاتی ها معرفی شد (هابینز و ماهونی، 1974) از گلبول های قرمز جنین که از صفحه جفتی به دست آمده بودند. بسیاری بر این باور بودند که این تکنیک جایگزین روشهای هدایتشونده اولتراسوند میشود، به ویژه زمانی که رادک و کمپبل در کینگز در لندن دریافت خون خالص جنین از ورید ناف را با این روش توصیف کردند و نیلز هانمن و یان مور با ابزاری مشابه بافت جفتی را از طریق ترانسسرویکس برای تشخیص ژنتیکی به دست آوردند.
. با این حال در سال 1983 فرناند دافوس و همکارانش از پاریس نمونهگیری خون خالص جنین را از داخل بند ناف با سوزن مستقیم هدایتشونده اولتراسوند با استفاده از دو اپراتور معرفی کردند (دافوس و همکاران، 1983) و متعاقباً نیکولایدز از کینگز روش تک اپراتور دو دست را کامل کرد و نام برد.
مقالات پیشنهادی :
بخش تخصصی بیوپسی
بخش تخصصی تصویر برداری اطفال و نوزادان
بخش تخصصی تصویر برداری کالر داپلر
بخش تخصصی تصویر برداری زنان و پستان
آن کوردوسنتز او و تیمش از این تکنیک برای ارزیابی شدت کم خونی جنینی در بیماری رزوس استفاده کردند و بنابراین جایگزین روش قدیمی مبتنی بر اندازه گیری بیلی روبین در مایع آمنیوتیک شدند (Nicolaides et al., 1988). نیکولایدس و دیگران مانند جورجیو پاردی در میلان نیز از این تکنیک برای ارزیابی جنبههای وضعیت باز اسید جنین و بیوشیمی در جنین IUGR استفاده کردند (پاردی و همکاران، 1987).
میخ دیگری در تابوت برای فتوسکوپی با معرفی پرزهای کوریونیک با سوزن ظریف سه ماهه اول بارداری (CVS) توسط استین اسمیت جنسن و هانمن در سال 1984 (Smidt-Jensen et al., 1984) ایجاد شد، تکنیکی که مورد استفاده قرار گرفت. به طور جهانی برای تشخیص قبل از تولد نقایص ژنتیکی و کاریوتیپ جنین.
درمان جنینی: درمان بیماری رزوس شدید در جنین با تزریق داخل صفاقی تحت هدایت اشعه ایکس توسط لیلی در سال 1959 آغاز شد. هانسمن در سال 1968 از قابلیت "زمان واقعی" ویدوسون برای ساده کردن این روش به روش هدایت اولتراسوند استفاده کرد (هانسمن و لانگ، 1971).
با این حال دسترسی به گردش خون جنین باعث توسعه روش های درمانی ابتدا با فتوسکوپی (Rodeck et al., 1981) و سپس توسط کوردوسنتز مانند انتقال خون جنین در بیماری شدید رزوس (Nicolaides et al., 1986) و انتقال پلاکت برای ترومبوسیت آلویمیونی شد. . روشهای سوزنزنی کنترلشده با اولتراسوند نیز برای وارد کردن شنتها برای رفع انسداد در دستگاه ادراری و بطنهای مغزی یا تخلیه مایع از پلورال افیوژن استفاده شد، اما هیچکدام از این روشها به طور قابلتوجهی نتیجه را بهبود نمیبخشد و در مورد بطنکولومگالی، این وضعیت اغلب ایجاد میشود.
بدتر دو روش جراحی قبل از تولد که مفید نشان داده شده اند شامل استفاده ترکیبی از اولتراسوند و فتوسکوپی است. در سال 1995، ایو ویل و نیکولایدس از کالج کینگ در لندن، اثربخشی ابلیشن لیزری در عروق جفتی ارتباطی را در درمان سندرم انتقال خون دوقلو به دوقلو نشان دادند (ویل و همکاران، 1992) و نشان داده شده است که این تکنیک برتر است.
به آمنیوسنتز درمانی از نظر بقای جنین. در سال 1998 گروه هریسون در سانفرانسیسکو انسداد نای جنین را توسط جراحی فتوسکوپی هدایت شده با اولتراسوند برای درمان فتق دیافراگم شدید توصیف کردند و متعاقباً یان دپرست در لوون، ادوارد گراتاکوس در بارسلونا و کیپروس نیکولایدس در لندن این وضعیت نتیجه آندوسکوپی آندوسکوپی را توصیف کردند. در یک بهبود قابل توجه در نتیجه.
مطالعات بالینی در زنان
پیشرفت در اسکن زنان پس از معرفی پروب ترانس واژینال زمان واقعی در اواسط دهه 1980 سریع بود. قبل از این تجسم اندامهای لگنی، بیمار باید مثانهای متسع داشته باشد که نه تنها مکرراً باعث ناراحتی او میشد، بلکه اغلب ساختار مورد نظر را فراتر از فاصله کانونی مبدل میبرد. علیرغم این مهم، مطالعاتی با اسکنرهای ساکن انجام شد.
به دنبال مشاهدات اولیه دونالد از ویژگی های تومورهای بدخیم تخمدان پاتریشیا مورلی و الیس بارنت از گلاسکو در سال 1970 تشخیص افتراقی توده های تخمدانی را با سونوگرافی توصیف کردند. در سال 1981 نیک کادار و روبرتو رومرو از ییل (Kadar et al., 1981) ناحیه تبعیض آمیز (یعنی حداقل سطح hCG که باید با کیسه داخل رحمی مرتبط باشد) را برای تشخیص حاملگی خارج از رحم توصیف کردند.
در سال 1979، یواخیم هاکلوئر، یک پزشک آلمانی که در گلاسکو روی ساباتیک کار می کرد، مقاله کلاسیک خود را در مورد ردیابی رشد فولیکولی تخمدان منتشر کرد (هاکلور و رابینسون، 1978) و ارتباط بین اندازه فولیکول و استرادیول سرم را نشان داد.
در سال 1985 جودیت آدامز که در واحد هوارد جاکوبز در لندن کار می کرد، پارامترهای سونوگرافی کلاسیک را برای تشخیص تخمدان پلی کیستیک تعیین کرد و متعاقباً نشان داد که PCO 23 درصد از جمعیت زنان را در طول سال های باروری تحت تأثیر قرار می دهد. با این حال ظهور سونوگرافی ترانس واژینال تاثیر تشخیصی سونوگرافی در زنان را تغییر داد.
اختلالات اولیه حاملگی: اهمیت درک جنین زایی طبیعی توسط ایلان تیمور-تریچ از دانشگاه کلمبیا، نیویورک که مفهوم "سونو جنین شناسی" ترانس واژینال را در اواخر دهه 1980 مطرح کرد (Timor-Tritsch et al., 1992) و متعاقباً تاکید شد. او و سایر کارگران تشخیص ناهنجاری های اولیه جنینی را تشریح کردند.
تشخیص مستقیم حاملگی خارج از رحم نیز با پروب ترانس واژینال متحول شد. دیوید نیبرگ و روی فیلی از سانفرانسیسکو (نیبرگ و همکاران، 1987) و برونو کاچیاتوره از فنلاند در اواخر دهه 1980 بسیاری از تظاهرات سونوگرافی این بیماری را توصیف کردند و میزان موفقیت تشخیصی را بیش از 90 درصد گزارش کردند.
در دهه 1990 تقریباً هر بیمارستان دارای یک واحد تشخیص اورژانس بود که در آن زنان مبتلا به درد لگن و خونریزی توسط یک اسکن ترانس واژینال متخصص و یک آزمایش خون حساس بتا hCG مورد ارزیابی قرار گرفتند.
تودههای لگنی: TVS تمایز بیشتری بین تودههای خوشخیم و بدخیم ایجاد میکند و تلاشهای متعددی برای ایجاد یک سیستم امتیازدهی از پارامترهای مورفولوژیکی برای تعریف بهتر تشخیص افتراقی وجود داشت. ساسونه و تیمور تریچ در بیمارستان نیویورک برای اولین بار چنین سیستم امتیازدهی را توصیف کردند.
ظهور داپلر رنگی امکان تشخیص رگ زایی در تومورها را فراهم کرد و در سال 1989 تام بورن و کمپبل در کینگز عروق خونی بالا را با افزایش جریان اوج سرعت با توده های بدخیم نشان دادند. Anil Tailor از همان گروه یک مدل رگرسیون چندگانه با ترکیب معیارهای مورفولوژیکی و جریان خون ایجاد کرد.
اخیراً یک کارآزمایی چند مرکزی اروپایی (IOTA) به رهبری دیرک تیمرمن از لوون و لیل والنتین از لوند، مدل های پیچیده ای را برای تشخیص توده های خوش خیم از بدخیم ایجاد کرده است (Timmerman et al., 2005). در حالی که این مدلها اطلاعات مفیدی را ارائه کردهاند، اما نشان داده نشدهاند که در افتراق تومورهای خوشخیم از بدخیم نسبت به ارزیابی ذهنی توسط یک ناظر با تجربه برتری دارند.
مقالات پیشنهادی :
سونوگرافی آنومالی
سونوگرافی غربالگری
سونوگرافی خانم در تهران
الاستوگرافی
اکوی قلب جنین
غربالگری بدخیمی: سرطان تخمدان بالاترین میزان مرگ و میر را در بین تمام سرطان های زنانه دارد زیرا در مراحل اولیه بدون علامت است. کمپبل و تیمش در کینگز در لندن در سال 1989 (کمپبل و همکاران، 1989) و جان ون ناگل در لکسینگتون، کنتاکی در سال 1991 با استفاده از سونوگرافی ترانس واژینال، هر دو نرخ بالای تشخیص سرطان تخمدان را گزارش کردند که اکثر آنها در مرحله 1 بودند اما به دلیل تعداد بالای کیست های خوش خیم، نرخ عمل به ازای هر سرطان شناسایی شده به طور غیرقابل قبولی بالا بود.
در سال 1999 ایان جاکوبز در دانشگاه کالج لندن مفهوم غربالگری سرطان تخمدان چندوجهی را معرفی کرد که در آن اندازهگیریهای سریال CA125 به عنوان تست غربالگری پشتیبانگیری شده توسط TVS در موارد مثبت صفحه نمایش برای کاهش میزان مثبت کاذب مورد استفاده قرار گرفت.
او از آن زمان یک برنامه غربالگری تصادفی چند مرکزی در بریتانیا (UKCTOCS) راه اندازی کرده است که در حال حاضر ادامه دارد، اما داده های اولیه منتشر شده (Menon و همکاران، 2009) نشان دهنده نرخ بالای تشخیص سرطان اپیتلیال با تنها 2.7 عمل در هر سرطان است.
پزشکی باروری: ظهور TVS، پزشکی باروری را به ویژه نظارت و روش های مرتبط با IVF متحول کرد. به طور سنتی به دنبال کار پیشگام مجموعه تخمک پاتریک استپتو با لاپاراسکوپی ساخته شد، اما در سال 1990 سوزان لنز از واحد ینس بنگ در کپنهاگ، آسپیراسیون عرضی تخمک ها را با هدایت اولتراسوند توصیف کرد (لنز، 1981). جان پارسونز در کینگز از تکنیک کپنهاگ استفاده کرد تا IVF را به یک روش کاملاً غیرمجاز برای بیمار تبدیل کند.
در سال 1995 Wilfred Feichtinger و Pieter Kemeter از وین، آسپیراسیون تخمک ترانس واژینال را با یک راهنمای سوزنی متصل به پروب ترانس واژینال توصیف کردند (Feichtinger and Kemeter، 1986) و این اکنون به روش استاندارد تبدیل شده است.
سونوگرافی ترانس واژینال در ارزیابی ذخیره تخمدان از طریق اندازه گیری تعداد فولیکول های آنترال که اولین بار توسط Reuss و همکارانش در سال 1996 در دانشگاه کلمبیا، نیویورک توصیف شد، قابل اعتماد است (Reuss et al., 1996). داپلر همچنین برای ارزیابی ذخیره تخمدان با اندازه گیری جریان استرومایی و صلاحیت و بلوغ فولیکولی با اندازه گیری جریان خون اطراف فولیکولی استفاده شده است (Nargund et al., 1996).
مطالعات بالینی در سونوگرافی 3D/4D
ظهور تصویربرداری اولتراسوند سه بعدی منجر به انبوهی از انتشارات در تمجید از فضایل این روش جدید شده است، اما به سختی می توان شواهد قابل توجهی از مزایای قطعی به دست آورد. بیشتر ناهنجاریهای جنینی را میتوان با سونوگرافی دو بعدی با وضوح بالا تشخیص داد و اغلب پزشکان گزارش میدهند که به ندرت به اضافه کردن سه بعدی نیاز است.
تقریباً تمام مطالعات سه بعدی با Voluson که ابتدا توسط Kretztechnic معرفی شد و اکنون توسط جنرال الکتریک ساخته شده است، انجام شده است. کارگران اولیه در این زمینه و مدافعان قوی اولتراسوند سه بعدی عبارتند از Dolores Pretorius از لس آنجلس، Kazunori Baba از ژاپن و Eberhard Merz از آلمان.
سونوگرافی سه بعدی در نشان دادن نقایص سطحی جنین مانند شکاف های صورت برتری دارد و مطالعات انجام شده از چندین گروه نشان داده است که این تکنیک حساسیت بالایی برای تشخیص عیوب کام ثانویه دارد که به ندرت توسط سونوگرافی دو بعدی تشخیص داده می شوند (کمپبل، 2007).
در اکوی قلب جنین، گرفتن حجمی از قلب جنین در حال تپش (که همبستگی تصویر فضایی-زمانی یا STIC نامیده می شود) امکان مطالعه برش های توموگرافی آناتومی قلب و حرکت در حرکت آهسته را فراهم می کند. طرفداران این فناوری Greg DeVore در ایالات متحده آمریکا و Rabih Chaoui در آلمان هستند.
داوور یورکوویچ از کینگز در لندن نشان داد که در تشخیص و طبقه بندی ناهنجاری های مادرزادی رحم، تصویربرداری سه بعدی از رحم نسبت به تصویربرداری دو بعدی برتری دارد (Jurkovic et al., 1995). کمی سازی حجمی عروق و جریان (شاخص های جریان سه بعدی) جایگزینی برای سرعت سنجی داپلر در ارزیابی جریان درون یک اندام ارائه می دهد.
نیک رین فنینگ از ناتینگهام اطلاعات جالبی در مورد جریان آندومتر و لانه گزینی جنین نشان داده است، اما هنوز این روش از نظر بالینی مفید نبوده است. با این حال این گروه نشان دادهاند که نرمافزار سه بعدی که اندازهگیری خودکار حجم فولیکول (SonoAVC) را تولید میکند، امکان اندازهگیری سریعتر تعداد فولیکولهای آنترال و ردیابی رشد فولیکولی در طول و یک چرخه IVF را فراهم میکند (Raine-Fenning و همکاران، 2009).
مقالات پیشنهادی :
بخش تخصصی تصویر برداری جنین
ماموگرافی چیست و چطور انجام می شود؟
عکس رنگی رحم چیست؟
مرکز تخصصی ماموگرافی
تصویربرداری سونوگرافی سه بعدی Real Time (یعنی 4 بعدی) برای نشان دادن حرکات جنین بسیار مفید است و شواهدی وجود دارد که نشان می دهد این کار در بهبود پیوند مادر و جنین فواید واقعی دارد. سونوگرافی 3D/4D بسیار "کار در حال انجام" است و پیشرفت های فنی بیشتر مانند پروب ماتریکس بدون شک راه را برای پیشرفت های بیشتر در تصویربرداری زنان و زایمان در آینده هموار خواهد کرد.
وقتی از رئیس سابق کالج سلطنتی متخصصین زنان و زایمان پرسیده شد که سه پیشرفت مهم در تخصص او در قرن بیستم چه بوده است، او پاسخ داد: اولتراسوند، اولتراسوند و سونوگرافی. بررسی اجمالی ارائه شده در بالا نمی تواند به طیف وسیعی از اثرات مفید معاینه اولتراسوند در بهبود سلامت زنان و نوزادان در نیمه دوم قرن بیستم پاسخ دهد.
ویژگی های اسکن اولتراسوند تقریباً در هر کاری که ما در مامایی و زنان انجام می دهیم. پیشرفتهای بزرگی که در این فصل توضیح داده شد به دلیل رابطه همزیستی بین مهندسان باهوش و پزشکانی است که از هر پیشرفت جدید به نفع بیماران خود بهرهبرداری میکردند و سپس آنچه را که بعداً مورد نیاز بود به مهندسان بازخورد میدادند.
سونوگرافی از این نظر منحصر به فرد است که حتی برای کوچکترین جنین ایمن است و معاینه راحت است و هیچ ناراحتی ایجاد نمی کند. در واقع برای اکثر بیماران معاینه اولتراسوند هم لذت بخش و هم آموزنده است. بزرگترین مشکل سونوگرافی این است که نتایج هنوز هم بسیار به مهارت اپراتور بستگی دارد.
فضا به من اجازه نمی دهد که از معلمان بزرگ سونوگرافی یا سازمان هایی مانند انجمن بین المللی سونوگرافی در زنان و زایمان (ISUOG) و بنیاد پزشکی جنین (FMF) که برای بهبود دانش و عملکرد پزشکان اختصاص داده شده اند، تمجید کنم. سونوگرافیست ها و پرستارانی که از تجهیزات سونوگرافی در تمرینات روزمره استفاده می کنند. بدون این معلمان و مربیان، پیشرفت های توصیف شده در این فصل هرگز نمی توانست در عمل بالینی معرفی شود.
فهرست
سونوگرافی و USG چیست؟
سونوگرافی چگونه اعمال می شود؟
سونوگرافی در چه بیماری هایی استفاده می شود؟
انواع سونوگرافی
سوالات متداول
سونوگرافی و USG چیست؟
سونوگرافی یا USG با نام اختصاری آن، یک روش تصویربرداری است که از امواج صوتی برای ارزیابی ظاهر اندام های بدن استفاده می کند. کاوشگری که امواج صوتی بالا را به بدن منتقل می کند برای گرفتن سونوگرافی استفاده می شود. با قرار دادن این کاوشگر بر روی قسمت های خاصی از بدن، تصویری از سازه ها در نواحی مربوطه به دست می آید. از آنجایی که امواج صوتی برای به دست آوردن تصاویر در سونوگرافی استفاده می شود، هیچ خطر تشعشع در فرآیند USG وجود ندارد. به همین دلیل سونوگرافی روشی است که با خیالی آسوده در نوزادان، خردسالان و زنان باردار قابل استفاده است.
سونوگرافی چگونه اعمال می شود؟
قبل از اسکن اولتراسوند معمولاً هیچ آمادگی اضافی لازم نیست. توصیه می شود برای راحتی بیمار قبل از مراجعه به سونوگرافی لباس راحت بپوشند. قبل از انجام سونوگرافی، ممکن است از بیمار خواسته شود که لباس های خود را در بیاورد و لباس بیمارستان بپوشد، یا بدون درآوردن لباس، محل را برای انجام سونوگرافی باز کند. مجدداً جواهرات و اقلام فلزی در ناحیه مورد نظر برای سونوگرافی باید حذف شوند. بیمار آماده برای انجام عمل به میز معاینه برده می شود.
برای انجام عکسبرداری، ژل روی ناحیه مورد بررسی با سونوگرافی اعمال می شود. این ژل محیطی ایده آل برای انتقال امواج صوتی فراهم می کند و از ایجاد حفره های هوا جلوگیری می کند. پس از انجام عمل، می توان آن را به راحتی با دستمال ژل پاک کرد.
یک دستگاه کوچک دستی به نام پروب در حین اکتساب روی ژل قرار می گیرد. این کاوشگر امواج صوتی را به بدن منتقل می کند و امواج صوتی منعکس شده از بدن را جمع آوری می کند و آنها را به دستگاه اولتراسوند که تصویر را ایجاد می کند می فرستد. دستگاه اولتراسوند امواج صوتی منعکس شده را نیز به تصویر تبدیل می کند. پروب در اطراف ناحیه ای که سونوگرافی گرفته می شود حرکت داده می شود تا ناحیه بزرگی قابل مشاهده باشد. در طول اسکن اولتراسوند، تصاویر برخی از ساختارهای مهم یا غیر طبیعی ضبط و چاپ می شود. این تصاویر به پرونده بیمار اضافه می شود.
سونوگرافی در چه بیماری هایی استفاده می شود؟
سونوگرافی می تواند در تشخیص بسیاری از بیماری ها استفاده شود و همچنین می تواند به عنوان راهنما در روش هایی مانند بیوپسی سوزنی استفاده شود. از آنجایی که استفاده از سونوگرافی در زنان باردار بی خطر است، پیگیری بارداری نیز با این روش قابل انجام است. بیماری های زیر را می توان با سونوگرافی تشخیصی تشخیص داد:
اختلالات ساختاری در عروق اصلی مانند قلب و آئورت
انسداد در کیسه صفرا، سنگ کیسه صفرا
تومورهای خوش خیم یا بدخیم تیروئید
بیماری های اندام های شکمی (شکمی) و کلیه ها مانند کبد چرب، هیدرونفروز
مشکلات ساختاری بیضه ها
توده های خوش خیم و یا بدخیم در پستان
بی نظمی هایی مانند ضخیم شدن و توده در دیواره رحم و تخمدان ها
ارزیابی لگن، مغز و نخاع در نوزادان
بارداری دوره ای است که سونوگرافی مکرر استفاده می شود. USG در دوران بارداری می تواند برای اهداف زیر استفاده شود:
تعیین اندازه و موقعیت جنین
شرایطی مانند بارداری چند قلو را تایید می کند
محاسبه هفته بارداری
برای ارزیابی ویژگی هایی مانند ضخامت نوکال که ممکن است به دلیل برخی مشکلات ژنتیکی مانند سندرم داون ایجاد شود
تشخیص ناهنجاری ها در مغز، نخاع، قلب و سایر قسمت های بدن جنین
بررسی اینکه آیا مایع آمنیوتیک کافی وجود دارد که جنین در آن شنا می کند
مقالات پیشنهادی :
ماموگرافی دیجیتال
فیبرواسکن کبد در تهران
انواع سونوگرافی
انواع سونوگرافی را می توان به شرح زیر فهرست کرد:
- سونوگرافی شکم
سونوگرافی شکم؛ برای بررسی کبد، طحال، کیسه صفرا، لوزالمعده و کلیه که اعضای اصلی حفره شکمی هستند انجام می شود. بیماری هایی که با سونوگرافی شکم قابل تشخیص هستند به شرح زیر است:
لخته خون
رشد در اندام هایی مانند کبد، طحال و کلیه
سنگ کیسه صفرا
تجمع مایع در شکم
فتق نافی
التهاب پانکراس (پانکراتیت)
سرطان کلیه
سنگ کلیه
آپاندیسیت
سرطان کبد
تومورهای داخل شکمی
سونوگرافی شکم می تواند در روش هایی مانند نمونه برداری برای بیوپسی از شکم، تخلیه کیست ها یا مایعات کمک کند.
- سونوگرافی لگن
سونوگرافی لگن برای ارزیابی مثانه انجام می شود. در زنان، سونوگرافی لگن، رحم، تخمدان ها (تخمدان ها)، دهانه رحم (دهانه رحم)، لوله های فالوپ و واژن را نیز ارزیابی می کند. در مردان، علاوه بر مثانه، غده پروستات و وزیکول های منی نیز نمایش داده می شود. موارد استفاده از سونوگرافی لگن در زنان به شرح زیر است:
سرطان تخمدان، رحم یا مثانه
تشخیص ساختارهای خوش خیم مانند کیست و فیبروم در تخمدان ها و رحم
بررسی شرایطی مانند درد کشاله ران، خونریزی بیش از حد قاعدگی
بررسی و درمان باروری
ارزیابی بیماری التهابی لگن (PIH)، عفونت تخمدانها، لولهها و رحم
تشخیص و پیگیری شرایطی مانند ضخیم شدن رحم، ظهور کیست در تخمدان ها
سونوگرافی لگن همچنین می تواند به عنوان راهنما در روش هایی مانند قرار دادن IUD (دستگاه داخل رحمی، مارپیچ) و بیوپسی آندومتر استفاده شود.هدف سونوگرافی لگن در مردان به شرح زیر است:
تشخیص عیوب ساختاری، بافت های تومور در پروستات و وزیکول های منی
تشخیص بیماری هایی مانند سنگ مثانه یا سرطان مثانه
- سونوگرافی ترانس واژینال
در سونوگرافی ترانس واژینال، پروب از طریق ناحیه واژن پیش می رود تا امواج صوتی به طور مستقیم به ساختارهایی مانند دهانه رحم، رحم و تخمدان ها منتقل شود. شرایط بررسی شده با سونوگرافی ترانس واژینال و لگن مشابه است. روش ترانس واژینال می تواند تصاویر دقیق تر و واضح تری نسبت به سونوگرافی لگن ارائه دهد.
- سونوگرافی پستان
از سونوگرافی سینه می توان برای ارزیابی شکایاتی مانند توده در سینه، تغییرات در پوست و بافت سینه، ترشح پستان و درد در سینه استفاده کرد. در صورت مشاهده وضعیت مشکوک در سونوگرافی سینه یا پستان می توان از ماموگرافی استفاده کرد.USG پستان را می توان همراه با ماموگرافی در غربالگری سرطان سینه انجام داد.
- اکوکاردیوگرافی (ECO)
اکوکاردیوگرافی ترانس توراسیک یک روش اولتراسوند است که در آن قلب و عروق اصلی روی قفسه سینه ارزیابی می شود. شرایط قابل تشخیص با ECO که یکی از پرکاربردترین روش های گروه قلب و عروق است به شرح زیر است:
تغییرات در اندازه قلب، مانند بزرگ شدن قلب، ضخیم شدن عضله قلب
تشخیص مشکلاتی مانند نارسایی، باریک شدن، برگشت دریچه های قلب
تشخیص ناهنجاری های ساختاری در آئورت، رگ اصلی که قلب را ترک می کند
بررسی شرایطی مانند مایع و جرم اطراف قلب
ارزیابی عملکردهای انقباض و آرامش قلب
بررسی وجود لخته خون در قلب
- سونوگرافی تیروئید
سونوگرافی تیروئید می تواند برای ارزیابی غده تیروئید و غدد پاراتیروئید کوچک واقع در بالای غده تیروئید استفاده شود. با سونوگرافی تیروئید، ندول ها، کیست ها و بافت های تومور در تیروئید قابل مشاهده هستند.
- سونوگرافی ترانس رکتال
این نوعی سونوگرافی است که در آن پروب اولتراسوند به داخل مقعد پیش می رود. با سونوگرافی ترانس رکتال، رکتوم و پروستات که بخشی از روده بزرگ هستند، ارزیابی می شوند. سونوگرافی ترانس رکتال در بزرگ شدن پروستات نیز کاربرد دارد. از این سونوگرافی می توان برای نمونه برداری از پروستات نیز استفاده کرد.
- سونوگرافی مغز
سونوگرافی جمجمه، همچنین به عنوان سونوگرافی مغز شناخته می شود، روشی است که به ویژه در نوزادان انجام می شود. در بزرگسالان، سونوگرافی مغز به اندازه کافی خوب نیست، زیرا استخوان های جمجمه سفت و ذوب شده اند و امواج صوتی ساختارهای پشت استخوان را نشان نمی دهند. با این حال، از آنجایی که استخوان های جمجمه در نوزادان به طور کامل جوش نمی خورد، می توان ساختارهای اصلی مغز را مشاهده کرد.
- سونوگرافی داپلر رنگی
در سونوگرافی داپلر، یک موج صوتی با فرکانس بالا به گلبول های قرمز خون ارسال می شود. بنابراین، جریان خون در ناحیه مورد بررسی ارزیابی می شود. جریان خون به رنگ های قرمز و آبی در تصویر اولتراسوند دیده می شود. بنابراین به داپلر USG سونوگرافی رنگی نیز می گویند. زمینه های استفاده از سونوگرافی داپلر به شرح زیر است:
لخته شدن خون
تجمع خون یا مایع در این ناحیه به دلیل اختلال در گردش خون وریدی در پاها (نارسایی وریدی)
انسداد (انسداد) عروق
بیماری های دریچه قلب
ناهنجاری های مادرزادی قلب
تنگ شدن عروق
آنوریسم ها
مدت زمان استفاده از سونوگرافی چقدر است؟
مدت زمان سونوگرافی با توجه به نوع سونوگرافی متفاوت است. با این حال، می توان گفت که USG تقریبا 10-30 دقیقه طول می کشد.
مقالات پیشنهادی:
مرکز سونوگرافی سینه
بیوپسی سینه در تهران
فیبروآدنوم چیست؟
نتیجه سونوگرافی چه زمانی مشخص می شود؟
نقص و ناهنجاری در ساختارهای بررسی شده در طول سونوگرافی در طول عکسبرداری تشخیص داده می شود. این موارد شناسایی شده را می توان بلافاصله گزارش کرد یا روند جواب دهی ممکن است چند روز طول بکشد.
آیا وقتی به سونوگرافی می روید باید گرسنه باشید؟
ممکن است مطلوب باشد که بیمار حداقل 8 ساعت قبل از انواع اولتراسوند شکمی مانند سونوگرافی کبد ناشتا باشد. زیرا پری معده و روده بعد از غذا بر کیفیت تصویر در سونوگرافی تأثیر منفی می گذارد.
آیا قبل از سونوگرافی نیاز به احتقان دارید؟
برای ارزیابی دقیق تر در سونوگرافی لگن، مثانه باید پر باشد. به همین دلیل ممکن است از بیمار درخواست شود که با نوشیدن آب فراوان قبل از عمل ادرار کند.
سونوگرافی روشی سریع و بی خطر است که می توان از آن در تشخیص بیماری ها استفاده کرد. با این حال، USG ممکن است برای نشان دادن تمام ساختارهای بدن با جزئیات کافی نباشد. علاوه بر این، کیفیت سونوگرافی ارتباط نزدیکی با تجربه فردی که عکسبرداری را انجام می دهد، دارد. به همین دلیل، مراجعه به یک مرکز بهداشتی مجهز که در آن پزشکان باتجربه از سونوگرافی و در صورت لزوم از دستگاههایی برای روشهایی مانند CT و MRI استفاده میکنند، مفید باشد.
امواج صوتی کاربردهای زیادی در زمینه های فناوری و پزشکی دارند. سونوگرافی که یکی از آنهاست، یک روش تصویربرداری پزشکی است و به کمک امواج صوتی، طرح کلی بافت ها و اندام های داخلی بدن را ارائه می دهد. با استفاده از این اپلیکیشن امواج صوتی با فرکانس بسیار بالاتر از آنچه گوش انسان می تواند درک کند به بدن داده می شود و با محاسبه زمان های بازگشت تصویری از ناحیه مورد بررسی به دست می آید. سونوگرافی نقش مهمی در تشخیص تعداد زیادی از بیماری ها و در درمان برخی بیماری ها با روش های مداخله ای دارد.
سونوگرافی چیست؟
سونوگرافی چیست؟ به عنوان یک تعریف کلی، اولتراسوند فرآیند تصویربرداری از بدن با کمک امواج صوتی با فرکانس بالا است. بر خلاف بسیاری از روش های تصویربرداری دیگر، اشعه ایکس به نام اشعه در سونوگرافی استفاده نمی شود. این بدان معنی میباشد که این یک روش بی ضرر است. می توان آن را با خیال راحت در پیگیری های بارداری، بیماری های نوزادان و کودکان استفاده کرد. کیفیت تصاویر به دست آمده در نتیجه فرآیند سونوگرافی با توجه به منطقه ای که در آن روش انجام می شود متفاوت است. هر دو روش سونوگرافی و تجزیه و تحلیل گزارش داده های به دست آمده توسط رادیولوژیست انجام می شود که آموزش های پیشرفته ای در زمینه سونوگرافی و سایر روش های تصویربرداری دیده اند.
چه کسی سونوگرافی را انجام می دهد؟
اولتراسوند به صورت تماس مستقیم یک دستگاه مخصوص به ناحیه ی مورد نظر اعمال می شود. این ابزار که دستگاه سونوگرافی نیز نامیده می شود از 2 قسمت تشکیل شده است. یکی از آن ها کاوشگری میباشد که باید با پوست تماس پیدا کند و دیگری هم واحد پردازش مرکزی است که امواج صوتی را به تصویر تبدیل می کند و آن ها را روی صفحه ی نمایش منعکس می کند. ناحیه ای که قرار است تصویربرداری شود، جایی که کاوشگر در آن تماس خواهد گرفت، با ژل مخصوص پوشانده شده است تا امواج صوتی به طور کامل منتقل شوند. تصاویر بهدستآمده در حین عمل در زمان واقعی هستند و توسط رادیولوژیست با نمایش آنها بر روی مانیتور کنترل میشوند. امواج صوتی اولتراسونیک؛ بسته به اندازه و تراکم، همگنی، دمای اندام یا ضایعه مورد بررسی و بسیاری از عوامل دیگر، تمایل به پراکندگی، پراکندگی و انعکاس دارد. به همین خاطرتصاویر به دست آمده با در نظر گرفتن این موارد ارزیابی می شوند. به طور کلی اندام ها و همچنین تشکیلات با سطوح بزرگ مسطح مواردی هستند که در سونوگرافی به وضوح قابل مشاهده و ارزیابی هستند. اعتبار تفسیر پزشکی انجام شده با بررسی های تصاویر به دست آمده با تخصص، تجربه و موفقیت رادیولوژیست رابطه مستقیم دارد.
چگونه سونوگرافی بگیریم؟
بسیاری از افراد، به ویژه زنان باردار و افراد مبتلا به بیماری های مزمن، به طور منظم برای غربالگری سلامت تحت سونوگرافی قرار می گیرند. پزشکان باید اطلاعات لازم را در مورد مواردی که باید قبل از سونوگرافی در نظر گرفته شود، به بیماران ارائه دهند تا ناحیه مورد بررسی در سونوگرافی را با وضوح بیشتری ببینند و دقت یافته های بدست آمده را افزایش دهند. برخی از روش های سونوگرافی، مانند سونوگرافی شکم، ممکن است نیاز به ناشتا بودن برای مدت زمان معینی داشته باشند. علاوه بر این، بیماران هنگام انجام سونوگرافی لگن برای بررسی بیماری های اندام های تناسلی زنانه باید مثانه پر داشته باشند. توجه به این گونه موارد قبل از عملیات از نظر رسیدن به هدف در عملیات از اهمیت بالایی برخوردار است.
هنگام انجام سونوگرافی به چه نکاتی توجه می شود؟
قبل از انجام عمل سونوگرافی، کل ناحیه ای که باید توسط رادیولوژیست تصویربرداری شود با ژل مخصوص اولتراسوند شفاف پوشانده می شود. این ژل ماده ای می باشد که هیچ گونه اثر منفی بر سلامتی ندارد و فقط ناحیه را روان می کند و انتقال امواج صوتی را تسهیل می کند. از آنجایی که پایه آب است، پس از انجام فرآیند به راحتی با کمک آب تمیز می شود. پس از تکمیل آماده سازی های قبل از عمل و دادن اطلاعات لازم به بیمار، قسمت پروب دستگاه سونوگرافی بر روی ناحیه ای که قرار است نمایش داده شود منتقل می شود و تصاویر روی مانیتور دنبال می شوند. در طول تصویربرداری، رادیولوژیست ممکن است پروب را کمی روی پوست فشار دهد تا در برخی از نواحی تصویر بهتر و واضحتری به دست آورد. این طبیعی است و هیچ آسیبی ندارد. پس از اتمام فرآیند تصویربرداری، تعدادی پرینت از تصاویر به دست آمده گرفته شده و گزارشی در رابطه با فرآیند تهیه می شود. این گزارش برای درخواست سونوگرافی به واحد های پزشکی ارسال می شود.
سونوگرافی در چه مناطقی استفاده می شود؟
سونوگرافی یکی از پرکاربرد ترین تکنیک های، تصویربرداری در زمینه ی پزشکی است که برای تشخیص بیماری های مربوط به این نواحی با تصویربرداری از قسمت هایی از بدن که با چشم های غیرمسلح دیده نمی شوند و با آندوسکوپی قابل دسترسی نیستند، توسعه یافته است. تغییرات و تحولات را مشاهده کنید. فرصت های تشخیص و درمان در بسیاری از زمینه ها، به ویژه اندام های حفره شکمی، غربالگری پستان و پیگیری بارداری را ارائه می دهد. مناطق اصلی که در آن سونوگرافی استفاده می شود را می توان به شرح زیر مشخص کرد:
سونوگرافی غربالگری جنین در زنان باردار و سونوگرافی حاملگی
تشخیص اختلالات احتمالی در عملکرد قلب
بررسی انواع عفونت ها
تشخیص سنگ کیسه صفرا و بیماری ها
بررسی تومورهای سینه و بافت نرم و سونوگرافی سینه یا پستان
بررسی بیماری های عضلانی
بررسی بیماری های پروستات و ناحیه تناسلی
اطمینان از تصویربرداری در مداخلات با سوزن در درمان کیست و بیوپسی
بررسی بیماری های غده تیروئید و سونوگرافی تیروئید
سونوگرافی لگن
این یک تکنیک اولتراسوند است که در غربالگری بیماری های اندام هایی مانند رحم و تخمدان در زنان و در پیگیری های معمول در مراحل پیشرفته بارداری استفاده می شود. قبل از سونوگرافی لگن، به خصوص اگر این عمل برای اندام های تناسلی زنانه انجام شود، بیمار باید با ادرار پر شود. این یک روش کوتاه مدت است که در عرض چند دقیقه تکمیل می شود و از قسمت پایین شکم انجام می شود.
سونوگرافی شکم (ترانسابدومینال).
سونوگرافی شکم که شامل تکنیکها و روشهای کاربردی متفاوتی است، عموماً در بررسی بیماریهای مرتبط با اندامهای حفره شکمی استفاده میشود. سونوگرافی های انجام شده در دوران بارداری نیز در این گروه قرار می گیرند. همچنین برای تصویربرداری از کبد، کیسه صفرا، کلیه ها، پروستات، معده و روده ترجیح داده می شود. این روش را می توان با انتخاب تکنیک مناسب مانند سونوگرافی 3 یا 4 بعدی، سونوگرافی داپلر، سونوگرافی رنگی انجام داد.
سونوگرافی ترانس واژینال
سونوگرافی ترانس واژینال یک روش سونوگرافی است که به شما امکان می دهد در تصویربرداری از اندام های تناسلی زنان، تصاویر بسیار واضح تری در مقایسه با سونوگرافی لگن به دست آورید. در تصویربرداری انجام شده با این روش، پروب اولتراسوند در داخل واژن قرار می گیرد. امواج صوتی در واژن منتقل می شود و حاشیه خطای نتایج حاصل از تصویربرداری از اندام های تناسلی مانند رحم و تخمدان به این روش بسیار کمتر است. از آنجایی که پروب در واژن قرار می گیرد، این روش برای زنانی که از نظر جنسی فعال هستند استفاده می شود و نیازی به پر شدن مثانه قبل از عمل نیست.
کاربردهای سونوگرافی 3 و 4 بعدی
این یک روش سونوگرافی اختیاری است که عموماً به منظور مشاهده واضح نوزاد، مشاهده حرکات او، معاینه اندام و تشخیص برخی بیماری های ساختاری در زنان باردار استفاده می شود. در مقایسه با سونوگرافی دو بعدی، تصاویر به دست آمده بسیار واضح تر است و تشخیص جنسیت نوزاد با این روش بسیار آسان است.
سونوگرافی داپلر رنگی
با سونوگرافی داپلر رنگی که فرصت تصویربرداری متفاوتی نسبت به سایر تکنیکهای اولتراسوند ارائه میدهد، میتوان بیماریهای عروقی را بررسی کرد، توزیع رگهای خونی در بافتها و اندامها را بررسی کرد و در نتیجه تمایلات سرطانزایی در تومورها را بررسی کرد. به آن سونوگرافی دقیق و سونوگرافی دقیق نیز می گویند. در عین حال جهت جریان خون، انسدادهای احتمالی عروقی و مشکلات ایجاد انسداد را می توان با این تکنیک سونوگرافی تشخیص داد. روش سونوگرافی داپلر را می توان در تشخیص شرایطی مانند تاخیر رشد مربوط به جنین در زنان باردار مورد استفاده قرار داد.
سونوگرافی سینه
سونوگرافی پستان از امواج صوتی و اکو برای گرفتن عکس کامپیوتری از داخل سینه استفاده می کند. ممکن است برخی تغییرات سینه مانند کیست های پر از مایع را نشان دهد که در ماموگرافی به سختی قابل مشاهده است. سونوگرافی پستان معمولاً به عنوان یک آزمایش غربالگری معمول برای سرطان سینه استفاده نمی شود. سونوگرافی می تواند به ویژه در افرادی که بافت سینه متراکم دارند مفید باشد، که می تواند دیدن نواحی غیر طبیعی در ماموگرافی را دشوار کند. همچنین می توان از آن برای مشاهده بهتر ناحیه مشکوک که در آزمایشات ماموگرافی مشاهده می شود استفاده کرد. سونوگرافی پستان بسیار مورد استفاده قرار می گیرد و انجام آن بسیار آسان است، ترجیحاً فرد را در معرض اشعه قرار ندهد.
سونوگرافی سینه چیست؟
این سونوگرافی یعنی بررسی بافت پستان با استفاده از اسکن اولتراسوند می باشد. اولتراسوند از امواج صوتی با فرکانس بالا برای تولید تصاویر (یا تصاویر) از پستان که روی صفحه نمایش داده می شود استفاده می کند.
چرا پزشک این روش را تجویز می کند؟
اگر شما یا پزشکتان می توانید توده ای را در سینه احساس کنید، سونوگرافی می تواند به تشخیص توده های پر از مایع (کیست) از توده های جامد که ممکن است سرطانی یا خوش خیم (غیر سرطانی) باشند، کمک کند.
در بیماران جوانتری که علائم پستان دارند (مانند درد، توده)، سونوگرافی اغلب اولین بررسی است. بافت سینه زنان جوان تر از زنان مسن تر بسیار متراکم تر است و این می تواند تشخیص ناهنجاری را با استفاده از اشعه ایکس (ماموگرافی) دشوارتر کند.
سونوگرافی همچنین برای تشخیص مشکلاتی مانند عوارض ورم پستان (عفونتی که اغلب در دوران شیردهی رخ می دهد)، ارزیابی ترشحات غیر طبیعی نوک سینه یا مشکلات مربوط به ایمپلنت سینه استفاده می شود.
سونوگرافی معمولاً برای هدایت قرار دادن سوزن در طول بیوپسی استفاده می شود
چگونه برای سونوگرافی سینه آماده شوم؟
هیچ آمادگی برای این معاینه لازم نیست.
توصیه می شود از لباس دو تکه استفاده کنید، به طوری که برای دسترسی به ناحیه سینه، فقط قسمت بالاتنه شما برداشته شود.
در سونوگرافی پستان چه اتفاقی می افتد؟
از شما خواسته می شود که لباس زیر خود را بردارید و لباس راحتی را در بیاورید.
از شما خواسته می شود که روی تخت دراز بکشید و هر بار یک سینه معاینه می شود.
یک اسفنج مثلثی در پشت شانه شما قرار می گیرد، به طوری که شما کمی به پهلوی خود بغلتانید. این به موقعیت قرارگیری سینه برای موثرتر کردن اسکن کمک می کند.
ژل روی پوست اعمال می شود و یک پروب اولتراسوند (به نام مبدل) روی سینه قرار می گیرد و به آرامی در اطراف پستان حرکت می کند تا بافت سینه را بررسی کند.
معاینه زیر بغل (یا زیر بغل) نیز برای ارزیابی غدد لنفاوی (یا گرههای) بزرگ شده، توده یا تورم انجام میشود
آیا سونوگرافی سینه عوارض بعدی دارد؟
سونوگرافی پستان هیچ گونه عوارضی ندارد.
سونوگرافی سینه چقدر طول می کشد؟
سونوگرافی سینه 15 تا 30 دقیقه طول می کشد.
گاهی اوقات از شما خواسته می شود که منتظر بمانید و تصاویر توسط رادیولوژیست (پزشک متخصص) بررسی شود. گاهی اوقات لازم است رادیولوژیست در معاینه شرکت کند، زیرا ممکن است مهم باشد که تصاویر روی صفحه نمایش را ببینند تا به صورت عکس. رادیولوژیست همچنین ممکن است بخواهد سینه شما را در صورت داشتن یک علامت (مانند توده یا تغییرات پوستی) معاینه کند و همچنین ممکن است در مورد این علائم از شما سوالاتی بپرسد. این اطلاعات اضافی ممکن است به رادیولوژیست کمک کند تا تصاویر اولتراسوند شما را بهتر درک کند تا بتواند تشخیص دقیقی بدهد.
خطرات سونوگرافی سینه چیست؟
هیچ خطری از سونوگرافی وجود ندارد. حتی اگر باردار هستید، می توانید با خیال راحت یک معاینه سونوگرافی انجام دهید.
مزایای سونوگرافی سینه چیست؟
معاینه اولتراسوند امکان تشخیص و شناسایی بیشتر توده های سینه را فراهم می کند. به ویژه در تشخیص توده های جامد و پر از مایع مفید است.
اگر سونوگرافی تودهای را که شما یا پزشکتان احساس میکنید شناسایی نکرد، ممکن است برای معاینه پستان به آزمایشهای دیگری مانند ماموگرافی یا تصویربرداری تشدید مغناطیسی نیاز باشد.
چه کسی سونوگرافی سینه انجام می دهد؟
معاینه توسط یک متخصص بهداشتی که مخصوصاً آموزش دیده و دارای اعتبار برای انجام آزمایش است، مانند سونوگرافیست، سونولوژیست، رادیولوژیست (پزشک متخصص) یا پزشک پستان انجام می شود.
آنها ممکن است مرد یا زن باشند. اگر با یک مرد راحت نیستید، باید قبل از انجام آزمایش به کارکنان پذیرش در مرکز رادیولوژی اطلاع دهید. در مواردی که بیمار جوان است، ممکن است یک همراه زن (معمولاً یک پرستار در مرکز رادیولوژی) درخواست شود. والدین، سایر اقوام، دوستان یا شریک زندگی می توانند در طول معاینه در کنار شما بمانند، اگر شما با این موضوع راحت تر باشید.
سونوگرافی سینه در کجا انجام می شود؟
معاینه در بخش رادیولوژی یک بیمارستان، مطب رادیولوژی خصوصی یا در یک کلینیک تخصصی پستان انجام می شود. معاینه در یک اتاق سونوگرافی انجام می شود، که ممکن است نور کم داشته باشد تا تصاویر روی صفحه اولتراسوند به وضوح توسط شخصی که اسکن را انجام می دهد دیده شود.
سونوگرافی هیپ
سونوگرافی هیپ از امواج صوتی برای تولید تصاویری از عضلات، تاندونها، رباطها، مفاصل، استخوان و بافتهای نرم لگن استفاده میکند. برای کمک به تشخیص ناهنجاری ها استفاده می شود و می تواند برای کنترل دیسپلازی رشدی هیپ در نوزادان استفاده شود. سونوگرافی بی خطر است و از اشعه یونیزان استفاده نمی کند. در معاینات اولتراسوند از اشعه استفاده نمی شود. از آنجایی که اولتراسوند تصاویر را در زمان واقعی می گیرد، می تواند ساختار و حرکت اندام های داخلی بدن را نشان دهد. تصاویر هم می توانند جریان خون را در رگ های خونی نشان دهند.
سونوگرافی قلب
ایمن برای افراد در هر سنی و بدون تشعشع، سونوگرافی قلب تصاویر متحرکی از قلب شما ارائه می دهد و برای کمک به ارزیابی سلامت قلب شما عکس می گیرد. سونوگرافی قلب یک ابزار مفید برای ارزیابی ساختار و عملکرد قلب و عروق مرتبط است. این یک ارزیابی سریع، آسان و بدون درد است که از امواج اولتراسوند برای تولید تصاویر قلب استفاده می کند.
سونوگرافی کلیه
سونوگرافی کلیه یک آزمایش تشخیصی است که تصاویری را تولید می کند که برای ارزیابی اندازه، شکل و محل کلیه ها استفاده می شود. سونوگرافی همچنین می تواند برای ارزیابی جریان خون در کلیه ها استفاده شود. سونوگرافی کلیه (سونوگرافی کلیه) همچنین یک آزمایش تصویربرداری است که به آن امکان می دهد مثانه و همچنین کلیه های راست و چپ شما را مشاهده کند. کلیه ها سیستم تصفیه بدن ما هستند. آنها مواد زائد را از خون ما فیلتر می کنند. سپس مواد زائد از بدن ما به عنوان ادرار خارج می شوند. به همین دلیل، آزمایش های کلیه ممکن است اغلب نیاز به انجام مثانه پر داشته باشند. بنابراین، حجم کلیه را می توان قبل و بعد از تخلیه مثانه اندازه گیری کرد.
مقالات پیشنهادی :
سونوگرافی سه بعدی واژینال
اکوی قلب جنین چیست و چرا انجام می شود؟
الاستوگرافی چیست و چرا انجام می شود؟
سونوگرافی غربالگری جنین چیست؟
سونوگرافی معده
سونوگرافی معده و شکم که در بررسی پاتولوژی های معده و روده نیز کاربرد دارد، عموماً در بررسی افزایش ضخامت دیواره، اندازه و سایر ضایعات توده ای احتمالی استفاده می شود. سونوگرافی شکم، از جمله سونوگرافی معده که می تواند برای تشخیص سرطان معده استفاده شود، یکی از معاینات رایج در ارزیابی بیماران مبتلا به درد شکم است. سونوگرافی شکم یک آزمایش تصویربرداری پزشکی است که از امواج صوتی برای دیدن داخل ناف (شکم) استفاده می کند. این تست غربالگری ترجیحی برای آنوریسم آئورت شکمی است. با این حال، این آزمایش می تواند برای تشخیص یا رد بسیاری از بیماری های دیگر استفاده شود. آنوریسم آئورت شکمی یا آنوریسم آئورت ناحیه بزرگ شده زیر شریان اصلی بدن (آئورت) است. بسیاری از پزشکان سونوگرافی شکم را برای غربالگری آنوریسم آئورت به ویژه در مردان۶۵ تا۷۵ ساله توصیه می کنند.
سونوگرافی واژینال
سونوگرافی ترانس واژینال که بیشتر برای تشخیص سرطان دهانه رحم و داخل رحم استفاده می شود، یکی از متداول ترین روش های تصویربرداری اولتراسوند در زنان است. علاوه بر این، سونوگرافی واژینال باعث می شود که کیسه حاملگی یک هفته زودتر از سونوگرافی شکم دیده شود. مواردی مانند بزرگتر یا کوچکتر بودن کیسه حاملگی از حد طبیعی، عدم رشد روز به روز و نامنظم بودن خطوط ممکن است مشکوک به بارداری غیرطبیعی باشد و در این صورت باید کنترل های دقیق تری انجام شود.
سونوگرافی تیروئید
سونوگرافی تیروئید یک روش تشخیصی و تصویربرداری است که برای مشاهده تیروئید، غده ای در گردن که متابولیسم را تنظیم می کند (از جمله بسیاری از فرآیندهایی که سرعت فعالیت در سلول ها و بافت ها را کنترل می کنند) استفاده می شود. اغلب برای تشخیص بیماری تیروئید یا وجود سرطان تیروئید با تصویربرداری از گره های تیروئید یا غده تیروئید استفاده می شود.
جدای از همه اینها، تکنیک های سونوگرافی بی رنگ یا رنگی نیز وجود دارد که به طور خاص برای ناحیه مورد بررسی شکل گرفته اند، مانند اکوکاردیوگرافی و ماموگرافی
. اینکه کدام یک از انواع مشخص شده سونوگرافی باید انجام شود، با در نظر گرفتن وضعیت بیمار، سن، جنسیت، منطقه بیماری و سطح پیشرفت، توسط پزشک درخواست کننده سونوگرافی تعیین می شود. اگر میخواهید با استفاده از سونوگرافی عمومی تحت غربالگری قرار بگیرید یا برای هر یک از بیماریهای خود معاینه معمولی داشته باشید، میتوانید برای معاینه به یک موسسه بهداشتی مراجعه کرده و برای سونوگرافی وقت بگیرید.
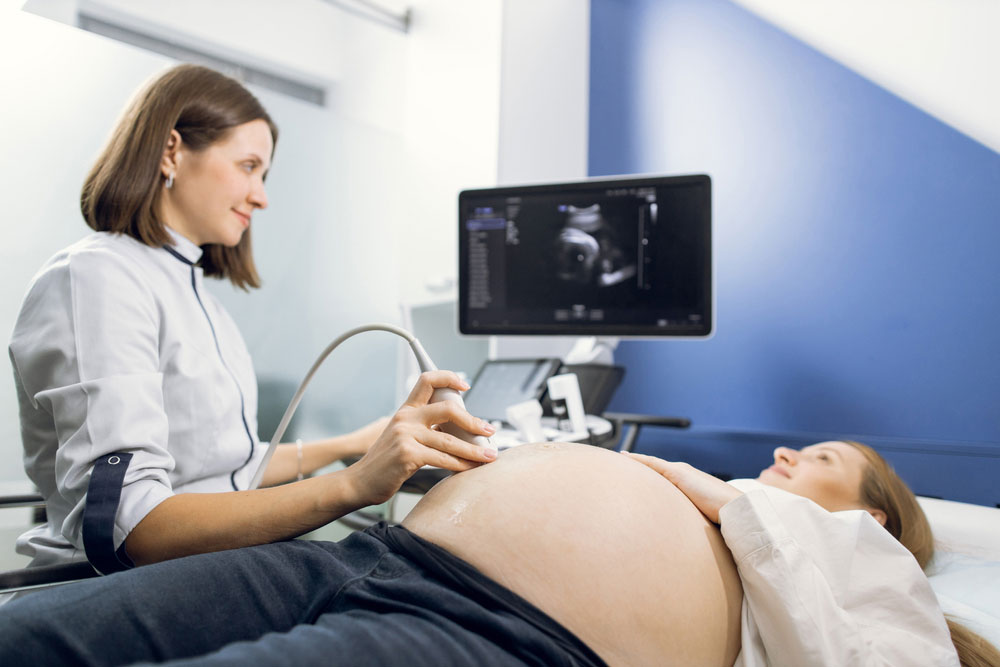
بهترین روش های تشخیصی
فناوری اولتراسوند در دهه گذشته به سرعت پیشرفت کرده است و ویژگیهای راحت ارائه شده توسط مدلهای جدیدتر در حال تبدیل شدن به پایههای اصلی تشخیص بیماری ها هستند. با ابزارهای پشتیبانی تصمیم و طراحی ارگونومیک، استفاده از سونوگرافی در معاینات معمول آسان تر از همیشه است و به بیماران گزینه ای ایمن و مقرون به صرفه برای یافتن پاسخ هایی در مورد سلامتی خود می دهند.
سونوگرافی زنان یک شکل ایمن از تصویربرداری است که بدون قرار گرفتن در معرض اشعه است و از قبل برای بسیاری آشنا است. به عنوان یک گزینه ارزیابی خط اول، اولتراسوند اطلاعات زیادی را در اختیار پزشکان قرار می دهد، قبل از اینکه بیمار را برای آزمایش های تهاجمی تر یا پرهزینه تر معرفی کنند.
استفاده از سونوگرافی برای معاینات معمول
سونوگرافی می تواند اطلاعات زیادی را برای بیماران در تمام مراحل زندگی، از نوجوانی تا بعد از یائسگی فراهم کند. در اینجا چند راه برای گنجاندن سونوگرافی در معاینات معمول زنان وجود دارد.
درک درد لگن
درد لگن یکی از شایع ترین شکایاتی است که زنان را به مطب می کشاند. همچنین غیراختصاصی است و ممکن است علت ژنیکولوژیک داشته باشد یا نداشته باشد. علاوه بر معاینه فیزیکی، سابقه پزشکی و آزمایش خون، سونوگرافی می تواند به تشخیص منبع درد کمک کند (یا حداقل برخی از احتمالات را رد کند). سونوگرافی ممکن است به کشف اندومتریوم در نوجوانان یا سندرم تخمدان پلی کیستیک (PCOS) در زنان مسن کمک کند.
تعیین محل IUD
دستگاههای داخل رحمی (IUD) به رایجترین نوع کنترل بارداری برگشتپذیر طولانیمدت تبدیل شدهاند. اما این امکان وجود دارد که در حین قرار دادن آنها در موقعیت نامناسب قرار گیرند یا بعداً از موقعیت خود خارج شوند و باعث درد، خونریزی شدید و سایر علائم شود. یک IUD همچنین ممکن است تا حدی خارج شود، بچرخد یا جاسازی شود. یک سونوگرافی سه بعدی با تجسم صفحه تاج راه دقیقی برای تعیین محل IUD نادرست ارائه می دهد. سونوگرافی همچنین میتواند به ارزیابی رحم قبل از گذاشتن IUD کمک کند یا به یافتن و برداشتن IUD در زمانی که رشتهها قابل مشاهده نیستند کمک کند.
ارزیابی ناباروری
بر اساس گزارش مرکز کنترل و پیشگیری از بیماری، حدود 12 درصد از زنان در ایالات متحده ناباروری را تجربه می کنند. سونوگرافی به تشخیص مشکلاتی که باعث مشکل در بارداری می شوند، مانند PCOS، بیماری التهابی لگن، اندومتریوز، پولیپ و فیبروم کمک می کند. ابزارهای پشتیبانی در سونوگرافی می توانند اندازه گیری توده ها یا ضخامت اندومتر را برای اطلاع از رویکرد درمانی شما ارائه دهند. سونوگرافی ترانس واژینال یا انفوزیون سالین می تواند ناهنجاری های رحم را مشخص کند و شکل رحم را برای تعیین سایر علل احتمالی ناباروری یا سقط مکرر مشخص کند.
رحم دو شاخ
سونوگرافی ممکن است هر بار پاسخ قطعی نداشته باشد، اما گنجینه ای از اطلاعات را در مدت زمان کوتاهی ارائه می دهد تا بتوانید در مورد مراحل بعدی با بیماران خود بحث کنید.
نظارت بر درمان های باروری و IVF
پس از پیدا کردن علت ناباروری، سونوگرافی کلیدی برای نظارت بر پیشرفت است به عنوان مثال، کوچک شدن فیبروم ها. سونوگرافی همچنین در بسیاری از مراحل لقاح آزمایشگاهی (IVF) از جمله ارزیابی، نظارت، روشها و تایید بارداری مهم است. اولتراسوند ضخامت آندومتر را اندازه گیری می کند و سونوگرافی سه بعدی داپلر رنگی به تعیین عروق آندومتر کمک می کند که هر دو معیار ارزشمندی برای انتقال جنین هستند.
ارزیابی خونریزی غیرطبیعی یا سیکل های قاعدگی نامنظم
خونریزی غیرطبیعی یا سیکل های نامنظم یکی دیگر از شکایات شایع اما غیر اختصاصی در بین بیماران است. سونوگرافی راهی برای جمعآوری اطلاعات نسبتاً آسان و ایجاد فرصتهایی برای گفتگوهای دقیق با بیماران در مورد سلامت آنها است. این یک گزینه غیر تهاجمی برای بیماران در تمام مراحل زندگی است که هم برای جستجوی PCOS در نوجوانان و هم برای اندازه گیری ضخامت آندومتر در زنان یائسه مناسب است. اطلاعات حاصل از سونوگرافی همچنین میتواند نیاز به آزمایشهای تشخیصی بیشتر، تهاجمیتر یا گرانتر را روشن کند.
ارزیابی توده های لگنی
اولتراسوند گزینه خط اول برای ارزیابی ضایعات تخمدان باقی می ماند.. این ابزارها کیفیت و ثبات را برای کمک به تصمیم گیری های درمانی تضمین می کنند. پس از تشخیص، سونوگرافی نیز ممکن است بخشی از درمان باشد، زیرا بسیاری از روش ها تحت هدایت سونوگرافی انجام می شوند.
توده تخمدان
سونوگرافی به متخصصین زنان و زایمان فرصت های بیشتری برای یافتن پاسخ برای بیماران و مشارکت آنها در مراقبت از خود می دهد. دستگاه های اولتراسوند نه تنها ابزارهای تصویربرداری خلاقانه ای را ارائه می دهند، بلکه به گونه ای طراحی شده اند که دارای ویژگی های ارگونومیک مانند ارتفاع قابل تنظیم، دکمه ها و دستگیره های کمتر و یک واحد کلی سبک تر باشند. این به پزشکان، پرستاران و سونوگرافیست ها اجازه می دهد تا وضعیت بدنی بهتری داشته باشند و خستگی کمتری را در محیط های با حجم بالا تجربه کنند.
انجام غربالگریها و ارزیابیهای اولیه با سونوگرافی به جای معاینات تصویربرداری جایگزین (مانند MRI یا سیتی اسکن، که اغلب نیاز به ارجاع دارند) بیماران را در مطب خود نگه میدارد. در نهایت، برای آنها و شما راحت تر است.
برنامه دقیق چکاپ قبل از زایمان برای زنان باردار در 3 ماه گذشته
سه ماه آخر بارداری زمان بسیار مهمی است زیرا مادر در حال آماده شدن برای استقبال از نوزاد در رحم برای تولد است. در این دوره، زنان باردار باید به طور منظم معاینات دوران بارداری را برای نظارت بر سلامت مادر و نوزاد انجام دهند. علاوه بر این، در سه ماه گذشته، در طی معاینات منظم قبل از زایمان، به زنان باردار آموزش داده میشود که علائم زایمان را بشناسند و به سرعت ناهنجاریهایی را که رخ میدهد رسیدگی کنند و از زایمان زودرس جلوگیری کنند.
هدف از چکاپ سه ماهه سوم بارداری
معاینات دوره ای قبل از زایمان در دوران بارداری به خصوص در سه ماه آخر بارداری به دلایل زیر بسیار ضروری است:
زنان باردار می توانند رشد جنین را از طریق ویزیت های قبل از تولد درک کنند که عبارتند از: ناهنجاری های مادر و جنین. رشد جنین و جفت به زنان باردار در مورد تغذیه و یا مواردی که باید در دوران بارداری برای داشتن یک بارداری سالم اجتناب کنند توصیه می شود. با توجه به قرار پزشک برای انجام آزمایشات لازم برای نظارت بر سلامت مادر و نوزاد. نتایج چندین مطالعه نشان میدهد که مادرانی که به برنامههای معمول مراقبتهای دوران بارداری پایبند هستند، میزان مرگ و میر جنینی ۵ برابر کمتر و نسبت نوزادانی که با وزن طبیعی متولد میشوند، بیشتر است.
زنان باردار در سه ماه اخیر باید معاینات دوران بارداری را به طور منظم انجام دهند؟
در سه ماهه سوم، زنان باردار به سرعت وزن اضافه می کنند و از نظر روانی و فیزیولوژیکی دچار تغییرات جامع بسیاری می شوند که به راحتی می تواند باعث خستگی و فرسودگی شود، اما زنان باردار همچنان برای گرفتن وقت پزشک باید به طور منظم ویزیت مراقبت های دوران بارداری داشته باشند.
به ویژه، زنان باردار در سه ماهه سوم باید بیشتر به مراقبت های دوران بارداری مراجعه کنند و فاصله بین ویزیت های دوران بارداری اغلب نزدیک تر است. زیرا در سه ماهه سوم، به خصوص آخرین ماه قبل از موعد مقرر، زمانی است که ممکن است مادر علائم زایمان را داشته باشد. بنابراین، پزشک باید قلب جنین را بیشتر بررسی کند تا مطمئن شود که جنین همیشه در وضعیت سالمی است، هیچ ناراحتی جنینی وجود ندارد و همچنین معاینات قبل از زایمان برای بررسی علائم حاکی از زایمان.
علاوه بر این، هنگامی که علائم غیرطبیعی مانند خونریزی، ترشحات واژن، درد در ناحیه تحتانی شکم، حرکت غیرطبیعی جنین، حاکی از ناراحتی جنین یا علامت دادن به زایمان وجود دارد، زنان باردار باید به مراقبت های دوران بارداری مراجعه کنند. بلافاصله در بیمارستان برای تشخیص و درمان به موقع شرایط خطرناک برای مادر و جنین.
برنامه معاینات قبل از زایمان در سه ماهه آخر
جنین 28-32 هفته: 1 بار چک آپ معاینه قبل از تولد:
اندازه گیری قد رحم، اندازه گیری دور کمر، گوش دادن به قلب جنین، دو تزریق با فاصله یک ماه، دوز دوم حداقل یک ماه پس از موعد مقرر.
تست ها:
آزمایش ادرار: تشخیص و درمان بیماری هایی مانند فشار خون بارداری، دیابت بارداری، عفونت های ادراری و تناسلی سونوگرافی جنین: تعیین موقعیت جنین و هدایت چرخش موقعیت جنین اندازه گیری طول دهانه رحم برای ارزیابی خطر زایمان زودرس تعیین موقعیت جفت و بلوغ جفت تخمین وزن جنین از طریق شاخص های بیولوژیکی جنین مانند دور سر، طول استخوان ران، دور شکم،... سونوگرافی رنگی: برای ارزیابی وضعیت سلامت جنین از طریق پارامترهای داپلر شریان نافی، شریان مغزی میانی
جنین 32 تا 36 هفته: معاینه هر 2 هفته یکبار.
تست ها:
آزمایش ادرار: تشخیص و درمان بیماری هایی مانند فشار خون بارداری، دیابت بارداری، عفونت های ادراری و تناسلی سونوگرافی جنین: شناسایی موقعیت جنین و هدایت چرخش بارداری تعیین موقعیت جفت و بلوغ جفت تخمین وزن جنین از طریق شاخص های بیولوژیکی جنین مانند دور سر، طول استخوان ران، دور شکم،... تست بدون استرس (NST) بسته به مورد در صورت نشان دادن: برای بررسی سلامت جنین و بررسی اینکه آیا نوزاد اکسیژن کافی دریافت می کند یا خیر.
جنین 36 - 39 هفته: 1 هفته ویزیت / زمان معاینه قبل از تولد:
اندازه گیری ارتفاع رحم، اندازه گیری شکم، گوش دادن به قلب جنین معاینه داخلی، بررسی دهانه رحم و علائم زایمان قریب الوقوع.
تست های آزمایشگاهی:
آزمایش ادرار: تشخیص و درمان بیماری هایی مانند فشار خون بارداری، دیابت بارداری، عفونت های ادراری و تناسلی سونوگرافی جنین: تعیین موقعیت جنین و هدایت چرخش بارداری تعیین موقعیت جفت و بلوغ جفت تخمین وزن جنین از طریق شاخص های بیولوژیکی جنین مانند به عنوان دور سر، طول استخوان ران، دور شکم،... تست بدون استرس (NST): برای بررسی سلامت جنین و بررسی اینکه آیا نوزاد اکسیژن کافی دریافت می کند یا خیر. 3.4. جنین بعد از 39 هفته: هر 3 روز یکبار معاینه شود هدف:
علائم زایمان را بیابید در نظر بگیرید که آیا زن باردار می تواند به طور طبیعی زایمان کند یا خیر. ادامه نظارت و صبر کردن برای زایمان طبیعی یا مداخله را در نظر بگیرید ختم بارداری برای موارد حاملگی بیش از موعد مقرر. توالی معاینات قبل از زایمان و آزمایشات لازم مشابه موارد 36-39 هفتگی است. معاینات و آزمایشات ویژه در این دوره عبارتند از:
معاینه لگن با معاینه داخلی و اشعه ایکس لگن. سونوگرافی رنگی در هفته 40 یا بیشتر برای بررسی مایع آمنیوتیک و سلامت جنین.

نکاتی که باید در سه ماه آخر بارداری فوراً به پزشک مراجعه کنید
کاهش بارداری: زنان باردار باید به شمارش تعداد حرکات جنین در هر روز در صبح، ظهر، بعد از ظهر، عصر یا حداقل یک بار در روز در صورت مشغله کاری توجه داشته باشند و هر بار 30 دقیقه شمارش کنند.
اگر جنین در 30 دقیقه بیش از 4 حرکت داشته باشد: جنین سالم است. اگر جنین کمتر از 4 بار حرکت کند: مادر باید دراز بکشد و حرکات جنین را به مدت یک ساعت یا از 2 تا 4 ساعت شمارش کند. از آنجایی که معمولاً هنگام خواب جنین هیچ حرکتی وجود ندارد، میانگین زمان خواب جنین از 20 دقیقه تا 2 ساعت متغیر است. اگر در 1 ساعت بیش از 4 حرکت جنین انجام شود: جنین سالم است. اگر در 4 ساعت بیش از 10 حرکت جنین انجام شد، شمارش را 3 بار در روز مانند قبل ادامه دهید: جنین هنوز سالم است. اگر در عرض 4 ساعت کمتر از 10 حرکت جنین انجام شود یا تمام حرکات جنین ضعیف باشد: مادر باید برای نظارت بیشتر جنین با روش های دیگر در بیمارستان بستری شود. علائم زایمان وجود دارد: اگر علائم زیر را دارید، باید فوراً به پزشک مراجعه کنید:
احساس درد هر بار که شکم سفت می شود، شدت درد افزایش می یابد، زمان بین درد کوتاه می شود، از 3 حمله تپه به مدت 10 دقیقه یا بیشتر وجود دارد. ترشحات صورتی واژینال ترشحات رقیق واژن (مایع آمنیوتیک).
3 ماه آخر بارداری مستقیماً روی زایمان تأثیر می گذارد، بنابراین علاوه بر معاینات منظم قبل از زایمان، زنان باردار باید به طور فعال از طریق دستگاه حاملگی بر سلامت جنین نظارت داشته باشند، این نیز زمان بسیار آسانی برای زایمان زودرس است. بنابراین، هنگامی که بدن علائم غیر معمول را نشان می دهد، باید بلافاصله برای معاینه به یک مرکز پزشکی بروید.
سه ماهه سوم زمانی است که مادران باردار برای آماده شدن برای زایمان پیش رو و تامین ضروری ترین مواد مغذی برای جنین نیاز به افزایش تغذیه دارند، زیرا در این دوره نوزاد مواد مغذی را به خوبی از مادر جذب می کند. . با این حال، افزایش وزن کم یا زیاد، اثرات منفی بر سلامت مادر و نوزاد دارد. بنابراین زنان باردار در سه ماه آخر بارداری چقدر باید وزن اضافه کنند؟
تغییرات در زنان باردار در سه ماه آخر بارداری
سه ماهه سوم بارداری زمانی است که جنین سیستم های اندام بدن خود را کامل کرده و برای ایجاد توده بدنی روی افزایش وزن سریع تمرکز می کند. به دلیل تغییرات جنین در رحم، تغییرات زیادی در سه ماهه سوم بارداری رخ می دهد. این تغییرات عبارتند از:
افزایش فشار در وریدها به دلیل وزن بدن بر روی پاها و قلب کاهش گردش خون درد لگن، کمردرد رشد سریع سینه ها، درد سینه اغلب بی خوابی مکرر تورم، خارش و بی حسی دست و پا احساس تنگی نفس دشواری تنفس یبوست این شرایط باعث می شود زنان باردار دائماً احساس خستگی کنند، تمام بدن بی حس است، راه رفتن نیز دشوار است.
بنابراین در سه ماه آخر بارداری، زنان باردار باید مواد مغذی خود را تقویت کنند تا بدن خود را سالم نگه دارند، مقاومت خود را تقویت کنند و در آخرین مرحله مواد مغذی مورد نیاز نوزاد را تامین کنند. در بدو تولد و به رشد سالم کودک در آینده کمک می کند
افزایش وزن در سه ماه آخر بارداری چقدر است؟
افزایش وزن بیش از حد در دوران بارداری می تواند منجر به خطراتی شود: پره اکلامپسی، دیابت، افزایش میزان زایمان زودرس، افزایش میزان سزارین. افزایش وزن بسیار کم به راحتی می تواند منجر به تاخیر در رشد جنین در رحم، سوء تغذیه جنین و افزایش نرخ زایمان زودرس شود.
انواع سونوگرافی چیست؟
انواع متداول سونوگرافی عبارتند از:
سونوگرافی شکم که اندام های داخلی شکم مانند کبد، کیسه صفرا، پانکراس و طحال را بررسی می کند.
سونوگرافی مامایی یا بارداری، که یک اسکن معمول برای ارزیابی رشد و سلامت نوزاد است.
سونوگرافی لگن زنان، که ممکن است از سونوگرافی ترانس واژینال (با مبدل در واژن) یا سونوگرافی خارجی لگن برای مشاهده لگن، رحم، دهانه رحم، لوله های فالوپ و تخمدان ها استفاده کند.
سونوگرافی سینه، که برای ارزیابی علائم پستان مانند توده ها و همچنین غربالگری سرطان سینه در زنان با بافت متراکم پستان استفاده می شود.
سونوگرافی کلیه، که برای اسکن دستگاه ادراری از جمله کلیه ها و مثانه استفاده می شود
سونوگرافی ترانس رکتال، که تصویرهایی را از غده پروستات آقایان ارائه می کند
سونوگرافی داپلر، که جریان خون را در شریان ها و وریدهای اصلی کنترل می کند
اکوکاردیوگرافی که قلب را بررسی می کند
سونوگرافی سه بعدی که از داخل بدن تصویرهایی سه بعدی را نمایش می دهد.
سونوگرافی 4 بعدی که تصویری سه بعدی در حال حرکت ایجاد می کند.
سونوگرافی 4 بعدی در بارداری چیست؟
اولتراسوند از امواج صوتی با فرکانس بالا برای تولید تصویر داخلی بدن استفاده می کند. در ابتدا در دهه 1950 به عنوان اسکن دو بعدی معرفی شد، اما در اواخر دهه 1970 برای مشاهده جنین شهرت یافت. با پیشرفت در طول زمان، متخصصان پزشکی نسخه های پیچیده تری مانند اسکن سه بعدی، تقویت تجسم جنین و اسکن های 4 بعدی را معرفی کردند و بعد زمانی را برای مشاهده حرکات جنین اضافه کردند. این تکامل به پزشکان قدرت داده است تا جنین در حال رشد را با وضوح و عمق بی سابقه ای مشاهده و درک کنند. فناوری پیشرفته سونوگرافی سه بعدی و چهار بعدی ما دید جامعی از رشد و حرکات کودک شما را تضمین می کند. برای تجربه ای مطمئن و استثنایی در دوران بارداری به تخصص ما اعتماد کنید. سلامتی کودک شما با ما شروع می شود.
آشنایی با فرآیند سونوگرافی 4 بعدی
در طول یک جلسه اولتراسوند 4 بعدی، مادران باردار در حالی که ژل مبتنی بر آب روی شکم آنها اعمال می شود، دراز می کشند. سپس یک مبدل به آرامی روی شکم قرار می گیرد. دستگاه اولتراسوند با انتشار امواج صوتی که از مایع آمنیوتیک و اندامهای داخلی جنین منعکس میشود، تصویری را روی صفحهنمایش تولید میکند. این تصویر به پزشک اجازه می دهد تا سلامت، رشد و اندازه جنین را با دقت ارزیابی کند.
تشخیص سونوگرافی دو بعدی، سه بعدی و چهار بعدی
سونوگرافی دوبعدی یک نمای مقطعی تک رنگ از جنین ارائه می دهد که در درجه اول برای شناسایی بی نظمی های داخلی مانند نقص قلب یا کلیه به کار می رود.
با پیشرفت در این زمینه، یک سونوگرافی سه بعدی از نرم افزار پیچیده ای برای رمزگشایی تصویر استفاده می کند و تصویری سه بعدی از سطح جنین ایجاد می کند. این به اندازه گیری قد، عرض و عمق کمک می کند و تشخیص شرایطی مانند شکاف لب و نقص ستون فقرات را تسهیل می کند.
چرا این حتی در دوران بارداری انجام می شود
در بارداریهای معمول، متخصصان پزشکی از سونوگرافی دو بعدی و داپلر برای بررسی جنین، ارزیابی سطح مایع آمنیوتیک و تشخیص نقایص مادرزادی احتمالی استفاده میکنند.
برعکس، سونوگرافیهای سهبعدی و چهار بعدی معمولاً برای ارزیابیهای متمرکز ناهنجاریهای مشکوک جنین، مانند شکاف لب یا نگرانیهای طناب نخاعی، یا برای نیازهای نظارتی خاص در نظر گرفته میشوند. این اسکن های پیشرفته که جزئیات پیچیده ای را ارائه می دهند، عموماً در معاینات استاندارد قبل از تولد گنجانده نمی شوند.
مزایای سونوگرافی 4 بعدی
سونوگرافی 4 بعدی یک پنجره قابل توجه به بارداری ارائه می دهد و اطاعاتی را در زمان واقعی ارائه می دهد که فراتر از اسکن های سنتی است. این فناوری پیشرفته والدین را قادر میسازد تا شاهد حرکات، عبارات و تعاملات کودک خود در رحم باشند و ارتباط و پیوند عاطفی قویتری را تقویت کند. علاوه بر این، سونوگرافی 4 بعدی قابلیت های تشخیصی را افزایش می دهد و به متخصصان پزشکی اجازه می دهد تا تفاوت های ظریف رشدی و مسائل بالقوه را با دقت بیشتری تشخیص دهند. این تکنیک تصویربرداری با توانایی مشاهده اعمالی مانند خمیازه کشیدن، مکیدن شست و حتی حالات چهره، تجربه قبل از تولد را به سفری صمیمی و آموزنده برای والدین آینده تبدیل می کند.
آیا سونوگرافی 4 بعدی در دوران بارداری مضر است؟
خیر، سونوگرافی 4 بعدی مضر تلقی نمی شود. این دستگاه از همان فناوری اولتراسوند مانند اسکنهای دو بعدی و سه بعدی استفاده میکند که برای دههها به طور گسترده مورد استفاده قرار گرفته است و به طور کلی بیخطر تلقی میشود. امواج صوتی مورد استفاده در اسکن اولتراسوند غیریونیزان هستند، به این معنی که خطرات مشابه با اشعه ایکس یا سایر انواع تشعشعات را به همراه ندارند. با این حال، مانند هر روش پزشکی، مهم است که اطمینان حاصل شود که اسکن توسط متخصصان آموزش دیده انجام می شود و فقط در صورت لزوم برای اهداف پزشکی استفاده می شود. هنگامی که به طور مسئولانه و تحت هدایت پزشکی مناسب استفاده شود، سونوگرافی 4 بعدی هم برای مادر و هم برای جنین در حال رشد بی خطر در نظر گرفته می شود.
آیا سونوگرافی در دوران بارداری برای نوزادان بی خطر است؟
افراد باردار اغلب پیش بینی می کنند حداقل یک سونوگرافی در طول مراقبت های دوران بارداری خود دریافت کنند. با این حال، علیرغم اینکه سونوگرافی یک روش معمول است، برخی از والدین ممکن است در مورد ایمنی نوزادان در حال رشد خود و خطرات احتمالی مرتبط با سونوگرافی های متعدد در طول بارداری نگرانی هایی داشته باشند. علاوه بر این، ممکن است در مورد ایمنی نسبی انواع مختلف سونوگرافی ها عدم قطعیت وجود داشته باشد. طبیعی است که والدین در مورد سلامت نوزادان خود نگرانی داشته باشند و بهترین ها را برای آنها بخواهند. خوشبختانه، روش های اولتراسوند به طور گسترده ای ایمن در نظر گرفته می شوند و عملاً هیچ خطر مرتبطی ندارند.
چرا سونوگرافی در زمان حاملگی انجام می شود؟
در دوران بارداری، سونوگرافی نقش حیاتی در نظارت بر رشد و سلامت جنین دارد. آنها اطلاعات ارزشمندی در مورد رشد، رشد اندام ها و سلامت کلی کودک ارائه می دهند. سونوگرافی می تواند به تأیید تعداد جنین ها، تشخیص هر گونه ناهنجاری یا نقص مادرزادی احتمالی و ارزیابی موقعیت و عملکرد جفت کمک کند. آنها همچنین به ارائه دهندگان مراقبت های بهداشتی اجازه می دهند تا ضربان قلب، سطح مایع آمنیوتیک و سلامت رحم نوزاد را کنترل کنند. سونوگرافی فرصتی را برای والدین فراهم می کند تا با دیدن حرکات و ویژگی های کودک خود با کودک خود پیوند برقرار کنند. علاوه بر این، در صورت لزوم می توان از سونوگرافی برای هدایت برخی روش های پزشکی مانند آمنیوسنتز یا مداخلات جنینی استفاده کرد. به طور کلی، سونوگرافی در دوران بارداری ابزاری حیاتی برای اطمینان از سلامت مادر و جنین در حال رشد است.
فواید سونوگرافی
تصویربرداری اولتراسوند، همچنین به عنوان سونوگرافی شناخته می شود، مزایای متعددی را ارائه می دهد و نقش مهمی در مراقبت های بهداشتی مدرن ایفا می کند. یکی از مزایای اصلی سونوگرافی غیرتهاجمی بودن آنهاست. برخلاف سایر تکنیکهای تصویربرداری که نیاز به برش یا قرار گرفتن در معرض تابش دارند، سونوگرافیها از امواج صوتی با فرکانس بالا برای تولید تصاویر از ساختارهای داخلی بدن استفاده میکنند.
سونوگرافی اطلاعات تشخیصی ارزشمندی را در تخصص های مختلف پزشکی ارائه می دهد. در زنان و زایمان، آنها به طور گسترده ای برای نظارت بر رشد و تکامل جنین در دوران بارداری استفاده می شوند و به ارائه دهندگان مراقبت های بهداشتی اجازه می دهند هر گونه ناهنجاری یا عارضه ای را تشخیص دهند. سونوگرافی به تعیین موقعیت کودک، ارزیابی جفت، اندازه گیری سطح مایع آمنیوتیک و بررسی هرگونه ناهنجاری ساختاری کمک می کند. فراتر از مامایی، سونوگرافی نقش حیاتی در تشخیص و نظارت بر شرایطی که بر اندام هایی مانند کبد، کلیه ها، کیسه صفرا و تیروئید تأثیر می گذارد، ایفا می کند. آنها در ارزیابی سیستم قلبی عروقی، ارائه تصاویر دقیق از قلب، تشخیص ناهنجاریها در جریان خون، و ارزیابی عملکرد قلب موثر هستند. علاوه بر این، سونوگرافی به تشخیص و شناسایی تومورها، کیست ها و سایر ناهنجاری ها در قسمت های مختلف بدن کمک می کند.
محدودیت های سونوگرافی چیست؟
سونوگرافی به طور کلی برای تصویربرداری از استخوان یا بافت هایی که پر از هوا هستند، مانند ریه ها، خوب نیست. سونوگرافی معمولا در افراد چاق چندان موثر نیست، به این دلیل که چربی های ناحیه شکمی نفوذ امواج صوتی را دچار مشکل میکند
تکنسین انجام سونوگرافی
سونوگرافی لگن روشی است که به پزشک اجازه می دهد تا به آنچه در داخل لگن شما می گذرد نگاه کند. این فضای بین استخوان های لگن شما است که شامل استخوان مثلثی شکل بزرگ در پایین ستون فقرات شما (ساکروم)، دنبالچه، مثانه، اندام های جنسی و راست روده است.
پزشک شما ممکن است آزمایش را برای تشخیص درد، تورم یا عفونت غیرقابل توضیح در لگن درخواست کند. سونوگرافی لگن از جمله بهترین آزمایش برای بررسی کردن رشد لگن می باشد. این به پزشک شما کمک می کند تا تشخیص دهد که آیا رشد یک کیست پر از مایع، یک تومور جامد یا نوع دیگری از توده است.
در طول آزمایش، یک تکنسین پزشکی آموزش دیده، مقدار کمی ژل گرم را روی پوست شما در ناحیه لگن شما می پاشد. تکنسین یک دستگاه دستی را از طریق ژل و لگن شما حرکت می دهد. تکنسین تصاویر را بر روی یک صفحه نزدیک نظارت می کند و تصاویر را برای پزشک ضبط می کند. پروب به دستگاه اولتراسوند متصل است. همانطور که دستگاه در سراسر لگن شما حرکت می کند، امواج صوتی با فرکانس بالا تولید می کند. این امواج صوتی عکسها و ویدیوهای لحظهای از داخل لگن شما ایجاد میکنند. تصاویر شبیه اشعه ایکس هستند. با این حال، فناوری اولتراسوند چیزهایی را انتخاب می کند که توسط اشعه ایکس دیده نمی شوند.
مقالات پیشنهادی :
آمادگی سونوگرافی دالپر واژینال
آمادگی رادیو گرافی عکس رنگی از مری
آمادگی سونوگرافی کلیه و مجاری ادراری
آمادگی سونو گرافی شکم و لگن
آمادگی سونوگرافی بارداری اولیه
سونوگرافی لگن را می توان به یکی از سه روش زیر انجام داد:
شکم (معده بیرونی)
واژینال (داخل واژن زن)
رکتال (ناحیه بین انتهای روده بزرگ و مقعد).
روشی که پزشک شما برای سونوگرافی شما توصیه می کند به دلیل آزمایش شما و اینکه مرد یا زن هستید بستگی دارد. سونوگرافی لگن می تواند برای مشاهده مثانه در مردان و زنان استفاده شود. اگر برای رفتن به دستشویی مشکل دارید، پزشک ممکن است سونوگرافی لگنی از مثانه را توصیه کند. این دارو در مردان و زنان برای راهنمایی پزشک در طی روش بیوپسی (قرار دادن سوزن در لگن برای نمونه برداری از مایع یا بافت) استفاده می شود.
سونوگرافی ترانس شکمی معمولاً برای نظارت بر رشد نوزاد در زنان باردار در هفته 14 یا قبل از بارداری آنها استفاده می شود. برای این نوع سونوگرافی، تکنسین مقدار کمی ژل گرم را روی معده شما می پاشد و پروب را روی شکم شما به جلو و عقب می برد. رشد کودک، مانند قد، طول دستها و پاهای کودک، اندازه سر و موارد دیگر را بررسی میکند.
این نوع سونوگرافی می تواند چندین عامل را در دوران بارداری بررسی کند، از جمله:
طول بارداری چقدر است
موقعیت کودک در رحم
تعداد نوزادانی که مادر حمل می کند
مقدار مایع آمنیوتیکی در رحم که نوزاد را احاطه کرده
قلب نوزاد
در برخی موارد، ممکن است برای غربالگری شرایط خاصی مانند سندرم داون استفاده شود. سونوگرافی ترانس شکمی همچنین می تواند برای جستجوی تومورها در رحم شما و سایر مسائل مربوط به بدن زن، چه باردار باشد یا نباشد، استفاده شود.
سونوگرافی ترانس واژینال فقط برای خانم ها استفاده می شود. از یک کاوشگر با شکل خاص استفاده می کند که می تواند در داخل واژن زن قرار بگیرد. پروب با کاندوم لاتکس پوشانده شده است. پروب به واژن شما وارد می شود.
این نوع سونوگرافی در اوایل بارداری برای تعیین فاصله مادر و تاریخ زایمان استفاده می شود. در این روش پروب به رحم نزدیک تر است. این یک دید واضح تر از جنین در سه ماهه اول مادر ارائه می دهد.
پزشک ممکن است سونوگرافی ترانس واژینال را به دلایل دیگری توصیه کند، از جمله:
تعیین علت ناباروری (یا راهنمایی پزشک در طول درمان یا روش باروری)
به دنبال کیست (تخمدان) یا سایر رشدها در لگن خود هستید
تعیین علت خونریزی غیر طبیعی واژینال یا مشکلات مربوط به دوره قاعدگی شما
تشخیص درد لگنی بدون دلیل
به دنبال بارداری خارج از رحم (زمانی که تخمک بارور شده خارج از رحم شروع به رشد می کند)
سونوگرافی ترانس رکتال در مردان استفاده می شود. انتهای پروب برای این نوع سونوگرافی به گونه ای است که تا حدی در داخل راست روده مرد قرار می گیرد. این می تواند برای بررسی مشکلات پروستات (غده ای که منی را تولید می کند) استفاده شود. همچنین می تواند به غدد ترشح کننده مقداری مایع منی مرد (وزیکول های منی) نگاه کند.
بسته به نوع سونوگرافی لگنی که انجام می دهید، آماده سازی ممکن است متفاوت باشد. به عنوان مثال، سونوگرافی از طریق شکم برای مشاهده مثانه نیاز به مثانه پر دارد. پزشک به شما می گوید که یک ساعت قبل از آزمایش چهار تا شش لیوان آب بنوشید. مثانه پر روده های شما را به کناری می برد تا تکنسین دید بهتری داشته باشد.
اگر شما یک زن هستید، تنها آمادگی شما برای سونوگرافی ترانس واژینال این است که به پزشک و تکنسین خود اطلاع دهید که آیا به لاتکس حساسیت دارید یا خیر.
برای بیوپسی پروستات، مردان ممکن است نیاز به مصرف آنتی بیوتیک برای محافظت در برابر عفونت داشته باشند.
اگر دو روز قبل از سونوگرافی لگن یک عکس اشعه ایکس حاوی رنگ داشته اید به پزشک خود اطلاع دهید. رنگ در روده شما باقی می ماند و از گرفتن عکس و فیلم با کیفیت توسط تکنسین جلوگیری می کند.
در تمام سونوگرافی های لگن، از شما خواسته می شود که لباس بیمارستانی سبک بپوشید. این کار دسترسی تکنسین به لگن شما را آسان می کند. شما به پشت دراز می کشید مگر اینکه تکنسین بخواهد برای گرفتن عکس بهتر بچرخید. این روش تقریبا 30 دقیقه زمان نیاز دارد. پزشک یا مطب شما یک تا دو روز پس از عمل با شما تماس می گیرند و نتایج را دریافت می کنند. ممکن است ناراحتی خفیفی از فشار پروب روی شکم یا نزدیک جایی که پروب وارد شده است داشته باشید. بدن شما در طول سونوگرافی لگن در معرض اشعه قرار نمی گیرد.
مواردی که باید در نظر بگیرید
سونوگرافی لگن مستلزم صرف زمان و هزینه است. ممکن است مجبور شوید این روش را تکرار کنید زیرا اولین آزمایش عکسهای واضحی تولید نکرد. این شاید به دلایلی زیر اتفاق بیفتد:
اضافه وزن شدید ممکن است مانع از دیدن سونوگرافی به اندازه کافی در لگن شما شود
نداشتن مثانه پر
نداشتن روده، روده یا رکتوم خالی
وجود گاز اضافی در روده ها (که دید اندام های لگنی شما را مسدود می کند)
حرکت بیش از حد در طول عمل
داشتن زخم باز در شکم
همچنین اگر تحت آزمایشات باروری و درمان هستید که نیاز به سونوگرافی منظم دارد، ممکن است مجبور شوید این روش را تکرار کنید.
همچنین اگر پزشک تودهای در لگن پیدا کرد که نیاز به آزمایش بیشتری دارد، ممکن است به تکرار سونوگرافی نیز نیاز باشد. پزشک ممکن است از شما بخواهد که آزمایش را در شش تا هشت هفته تکرار کنید تا ببیند آیا اندازه یا ظاهر توده تغییر کرده است یا خیر.
اگر مرد هستید، اگر پروستات شما بزرگتر از حد طبیعی باشد، ممکن است مجبور شوید سونوگرافی لگنی از پروستات خود را تکرار کنید. در این صورت، سونوگرافی ممکن است گزینه ای نباشد. ممکن است مجبور شوید تحت معاینه دیجیتال رکتوم (زمانی که پزشک انگشت پوشیده از دستکش را داخل رکتوم شما قرار می دهد)، آزمایش خون یا بیوپسی انجام دهید.
از آنجا که آنها در داخل بدن شما انجام می شوند، خطر عفونت با سونوگرافی ترانس واژینال و ترانس رکتال وجود دارد. اگر بعد از سونوگرافی دچار ترشح غیرطبیعی یا تب شدید به پزشک مراجعه کنید.
سونوگرام چیست؟
بسیاری از والدین می توانند لحظه هیجان انگیزی را که نوزاد خود را روی مانیتور سونوگرافی دیدند و سپس سونوگرافی چاپ شده را برای بردن به خانه به یاد آوردند. در این مورد، سونوگرافی تصویر سیاه، سفید و خاکستری است که جنین را در رحم نشان می دهد.
همچنین ممکن است کلمه "سونوگرافی" را در ارتباط با معاینه سونوگرافی بشنوید. سونوگرافی به عمل استفاده از دستگاه اولتراسوند برای ایجاد سونوگرافی اشاره دارد و سونوگرافیست تکنسین ماهری است که تجهیزات را کار می کند.
سونوگرافی چگونه کار می کند؟
سونوگرافی توسط امواج صوتی تولید می شود. در طول سونوگرافی، تکنسین امواج صوتی را با استفاده از یک دستگاهی به نام مبدل به قسمتی از بدن که تحت معاینه قرار می گیرد ارسال می کند. امواج صوتی پس از تماس با بافتهای مورد مطالعه، عبور از مبدل و ورود به رایانه اولتراسوند، به عقب برمیگردند. کامپیوتر امواج صوتی را پردازش می کند و آنها را به تصویر تبدیل می کند که بیمار و تکنسین می توانند آن را روی مانیتور مشاهده کنند.
امواج صوتی تنها زمانی تصاویر را ایجاد می کنند که بتوانند از یک سطح منعکس شوند. به عنوان مثال، امواج صوتی به راحتی از میان مایعات عبور می کنند و از آب، ادرار یا مایعات دیگر خارج نمی شوند. بنابراین، آنها در سونوگرافی سیاه ظاهر می شوند. هنگامی که امواج صوتی به بافتی برخورد می کنند، بسته به شدت موج صوتی، دوباره به دستگاه اولتراسوند منعکس می شوند و به یک تصویر سفید یا خاکستری تبدیل می شوند. بافت های بسیار متراکم مانند استخوان ها و سنگ های کلیه به راحتی پژواک تولید می کنند و در سونوگرافی سفید روشن به نظر می رسند.
در اولین سونوگرافی چه چیزی را باید انتظار داشت؟
اولین سونوگرافیبه عنوان یک مادر تازه باردار، احتمالاً از انجام اولین سونوگرافی کودک خود هیجان زده هستید. این اولین باری است که می توانید کودک خود را ببینید و احتمالاً ضربان قلب را بشنوید. اما ممکن است برای شما هم این سوال پیش بیاید که در سونوگرافی سه ماهه اول بارداری چه انتظاری دارید. در زیر، سونوگرافی چیست و پزشک شما در طول بارداری به دنبال چه چیزی خواهد بود.
سونوگرافی که به سونوگرافی نیز معروف است، از امواج صوتی با فرکانس بالا برای ثبت تصاویر زنده در بدن استفاده می کند. امواج صوتی از رحم شما عبور می کنند، سپس به صورت ارتعاش از جنین منعکس می شوند. این ارتعاشات به سیگنال های الکتریکی تبدیل می شوند که سپس تصویر سیاه و سفیدی را روی صفحه نمایش می دهند. این فناوری مشابه سونار و رادار است و هیچ تشعشعی در آن وجود ندارد. این باعث می شود سونوگرافی برای بارداری بسیار ارجح باشد.
هنگامی که برای بارداری استفاده می شود، پزشک از سونوگرافی برای مشاهده بافت ها و اندام های کودک شما استفاده می کند. اما پزشکان همچنین ممکن است زمانی که برای سایر علائم نیاز به دید داخلی بدن شما دارند از سونوگرافی استفاده کنند.
انواع سونوگرافی
ممکن است سونوگرافی خود را در مطب پزشک یا مراکز سونوگرافی انجام دهید. دو نوع اصلی سونوگرافی بارداری عبارتند از پروب ترانس واژینال و سونوگرافی شکم. برخی از مطب ها، حتی سونوگرافی های 3 بعدی/4 بعدی را ارائه می دهند.
پروب ترانس واژینال
پروب ترانس واژینال مبدلی است که در واژن قرار می گیرد تا رحم شما را از طریق دهانه رحم مشاهده کند. این پروب که معمولا با کاندوم و روان کننده پوشانده می شود و سپس وارد واژن می شود. تکنسین اولتراسوند دستگاه را حرکت می دهد تا تصویر مورد نیاز خود را روی مانیتور دریافت کند. این نوع سونوگرافی دردناک تلقی نمی شود اما ممکن است ناراحت کننده باشد.
اگر در اوایل بارداری نیاز به سونوگرافی داشته باشید، در حالی که جنین در عمق لگن مادر قرار دارد، تکنسین ممکن است از این روش استفاده کند. امواج صوتی از استخوان لگن عبور نمی کنند، بنابراین ممکن است نیاز داشته باشند که نوزاد را از طریق دهانه رحم ببینند. پروب ترانس واژینال همچنین ممکن است در اواخر بارداری برای اندازه گیری جفت یا طول دهانه رحم استفاده شود.
سونوگرافی شکم
سونوگرافی شکم چیزی است که اکثر مردم در مورد سونوگرافی برای نوزادان به آن فکر می کنند. تکنسین ژل شفاف را روی شکم شما اعمال می کند، سپس مبدل را در امتداد شکم شما حرکت می دهد. می توانید انتظار فشار ملایمی را داشته باشید. مبدل امواج صوتی را که تصاویر کودک را روی صفحه نمایش می دهد، منتقل می کند. تکنسین معمولاً می تواند این سونوگرافی را بعد از چند هفته اول بارداری انجام دهد.
اولین سونوگرافی خود را چه زمانی انجام می دهید؟
تاریخ سونوگرافی سه ماهه اول جنین بسته به سلامتی شما متفاوت است. اگر شرایط پزشکی خاصی مانند چاقی یا آسم دارید، پزشک ممکن است بخواهد بین هفته های 6 تا 9 بارداری سونوگرافی انجام دهد.
اگر سالم هستید و بارداری پرخطری ندارید، اکثر پزشکان تا هفته های 18 تا 22 بارداری شما یا سه ماهه دوم بارداری صبر می کنند. از اولین سونوگرافی، پزشک شما میتواند اندازه نوزاد را اندازهگیری کند، جنسیت نوزاد را بگوید، وضعیت کودک شما را تأیید کند، مایع آمنیوتیک را تخمین بزند و تمام اندامهای اصلی را بررسی کند. شما همچنین می توانید صورت، دست ها و پاهای کودک خود را ببینید، اگرچه ممکن است نیاز به سونوگرافی داشته باشید تا به آنها اشاره کند.
شنیدن ضربان قلب کودک
با تکنولوژی امروزی، می توانید از طریق داپلر جنین به ضربان قلب کودک خود گوش دهید. داپلر جنین یک دستگاه سونوگرافی دستی است که می توانید در خانه یا مطب پزشک از آن استفاده کنید. از همان فناوری اولتراسوند برای تشخیص ضربان قلب کودک از طریق امواج صوتی استفاده می کند. با استفاده از این دستگاه می توانید در حدود 12 هفتگی ضربان قلب کودک خود را بشنوید.
از آنجایی که شنیدن ضربان قلب کودک با گوش انسان غیرممکن است، برای شنیدن آن باید از سونوگرافی یا داپلر جنین استفاده کنید. ممکن است در جلسه اولتراسوند سه ماهه اول، ضربان قلب کودک را نشنید، و این اشکالی ندارد. ممکن است به این دلیل باشد که در دوران بارداری یا وضعیت نوزاد به اندازه کافی فاصله ندارید. گاهی اوقات ضربان قلب نوزاد را می توان در اوایل 5 تا 6 هفته پس از لقاح تشخیص داد. معمولاً نزدیک به 10 هفته پس از بارداری می توانید ضربان قلب را بهتر بشنوید. ضربان قلب نوزاد در این مرحله باید حدود 140-170 ضربه در دقیقه باشد.
اندازه گیری کودک
پزشک شما می تواند اندازه نوزاد را با استفاده از فناوری اولتراسوند بررسی کند. در سه ماهه اول، آنها می توانند طول سر تا پشت را بررسی کنند. این بیشتر به آنها کمک می کند تا تعیین کنند که نوزاد چقدر قد دارد. در سه ماهه دوم، شما یک "اسکن آناتومی" خواهید داشت که جنسیت کودک را تعیین می کند و تا سه ماهه سوم، آنها می توانند قد و وزن کودک را تخمین بزنند. بسیاری از مادران نگران این هستند که بدانند نوزادشان در بدو تولد چقدر بزرگ خواهد شد و از اینکه پزشکشان می تواند اندازه تولد نوزاد را به طور منطقی تخمین بزند، اطمینان دارند.
خوب است که برای اولین سونوگرافی قبل از تولد انتظاراتی داشته باشید، اما سعی کنید ذهنی باز و نگرش انعطاف پذیر داشته باشید. از این گذشته، بارداری می تواند به همان اندازه که زیباست غیرقابل پیش بینی باشد، و داشتن ذهنی باز به شما کمک می کند تا هر گونه غافلگیری غیرمنتظره در بارداری خود را بهتر مدیریت کنید.
چگونه پیشرفت در فناوری تصویربرداری اولتراسوند سه بعدی مراقبت از بیمار را افزایش می دهد؟
تصویربرداری سونوگرافی سه بعدی راه طولانی را پیموده است، از جمله کیفیت تصویر بهتر و ویژگی های تشخیصی قوی. این ویژگی ها به این معنی است که پزشکان می توانند مشکلات را با دقت و کمتر از گذشته تشخیص دهند.
چگونه سونوگرافی سه بعدی باعث پیشرفت عمل زنان و زایمان شده است؟
فناوری جدید اولتراسوند با تصویربرداری سه بعدی، متخصصین زنان را قادر می سازد تا تشخیص و رضایت بیمار را بهبود بخشند. در مقایسه با تصویربرداری 2 بعدی، تصویربرداری 3 بعدی امکان تجسم صفحه کرونال را فراهم می کند، که قابلیت تشخیصی و عملکرد را برای رویدادهای معمول، مانند قرار دادن دستگاه داخل رحمی (IUD) افزایش می دهد.
آیا فناوریهای اولتراسوند سه بعدی میتوانند مراقبت در زنان را بهبود بخشند؟
سونوگرافی سه بعدی ممکن است در زنان و زایمان رایج باشد، اما مراقبت از بیمار را در زنان نیز بهبود میبخشد. این فناوری تشخیص سریعتری را نسبت به سونوگرافی دو بعدی یا سایر گزینههای تهاجمیتر ارائه میدهد - و در هزینه MRI یا سایر ابزارهای تصویربرداری صرفهجویی میکند. به علاوه، بیماران میتوانند در مطب، بدون ارجاع اضافی، پاسخها را دریافت کنند که رضایت بیمار را بهبود میبخشد.
چگونه سونوگرافی سه بعدی می تواند به قرار دادن IUDکمک کند؟
استفاده از سونوگرافی سه بعدی برای روش قرار دادن IUD جزئیات بیشتری از صفحه تاج را ارائه می دهد که می تواند به تعیین موقعیت مناسب کمک کند. با توجه به محبوبیتIUD، اطمینان از قرار دادن مناسب در حین تشخیص هر گونه مشکل مهم است. این راهنمای در مورد نحوه بررسی IUD با سونوگرافی سه بعدی را بررسی کنید.
سونوگرافی چه نقشی در معاینه سلامتی دارد؟
سونوگرافی زنان میتواند به تشخیص یا رد مسائل مربوط به شکایات رایج در طول معاینه سلامتی کمک کند. زنانی که دچار خونریزی نامنظم، درد یا سایر مسائل هستند، می توانند در ویزیت خود سونوگرافی انجام دهند و بلافاصله پاسخ دریافت کنند.
مزایای ایمنی تصویربرداری اولتراسوند چیست؟
اولتراسوند می تواند تصاویری با وضوح و جزئیات ارائه دهد که رقیب اسکن های PET، CT وMRI با هزینه کمتر و بدون خطر تشعشع است. تکیه بر سونوگرافی به عنوان یک گزینه خط اول به بیماران کمک می کند تا از چندین اسکن تصویربرداری اجتناب کنند.
چگونه سونوگرافی می تواند تجربه بیمار را بهبود بخشد؟
بهبود تجربه بیمار با سونوگرافی امکان پذیر است. بیماران پاسخهای بهموقع را در مطبی که با آن راحت هستند و از پزشکی که به آن اعتماد دارند، دریافت میکنند. تصویربرداری اولتراسوند در نقطه مراقبت امکان تصمیم گیری مشترک بیشتری را بین پزشک و بیمار فراهم می کند.
ارزیابی پیچ خوردگی تخمدان با سونوگرافی داپلر رنگی
علاوه بر نشان دادن علامت گرداب، سونوگرافی داپلر رنگی اطلاعات بیشتری را برای جراحی ارائه می دهد. جراحی بهترین درمان برای پیچ خوردگی است. در برخی موارد می توان تخمدان را باز کرد، اما در موارد دیگر ممکن است نیاز به برداشتن تخمدان و لوله فالوپ باشد. مطالعه ای از مجله علوم تولید مثل انسانی حدس می زند که یک علامت گردابی می تواند تخمدانی را نشان دهد که هنوز نکروز نشده است و می توان آن را نجات داد.
بهترین روش ها برای تجسم تخمدان پلی کیستیک در سونوگرافی
سونوگرافی سه بعدی ترانس واژینال جزئی ترین نمای بافت تخمدان را ارائه می دهد. اگر سونوگرافی سه بعدی در دسترس نباشد، استفاده از سونوگرافی دوبعدی ترانس واژینال همراه با سینهروی در هر دو سطح ساژیتال و عرضی هر تخمدان میتواند اطلاعات کافی در مورد اندازه تخمدان و تعداد فولیکولها ارائه دهد. در شرایطی که سونوگرافی ترانس واژینال منع مصرف دارد (مانند بیماران غیرفعال جنسی یا جوان)، می توان به جای آن از سونوگرافی ترانس شکمی استفاده کرد.
هنگام انجام ارزیابی تخمدان ها از طریق شکم، اطمینان از پر نشدن بیش از حد مثانه بیمار ضروری است. نصف یا یک سوم مثانه پر در اکثر بیماران ترجیح داده می شود تا فشردگی تخمدان به حداقل برسد و دقیق ترین اندازه گیری ها انجام شود.
رشته ها یا دسته های فولیکول را مستند کنید و تعداد فولیکول ها را در هر تخمدان به وضوح مشخص کنید تا مشخص شود که آیا حداقل تعداد و اندازه مورد نیاز برآورده شده است یا خیر. هنگام محاسبه حجم تخمدان ها، اندازه گیری در سه بعد (قدام خلفی، عرضی و عرض) برای هر دو تخمدان که از طولانی ترین صفحه تخمدان شروع می شود، لازم است.
مقایسه دقیق استرومای تخمدان با بافت اطراف ممکن است برای تعیین اینکه آیا اکوژنیسیته افزایش یافته است یا خیر لازم باشد. یک تصویر تقسیمبندی شده نیز میتواند برای مقایسه تخمدانهای دوطرفه مفید باشد.
سونوگرافی سینه و بارداری در مرکز الوند با حضور پزشک متخصص خانم
در دنیای امروز، نقش پیشگیری و تشخیص زودهنگام بیماریها اهمیت بسیار بالایی پیدا کرده است. در این میان، سونوگرافی به عنوان یکی از دقیقترین و بیخطرترین روشهای تصویربرداری، جایگاه ویژهای در تشخیص بیماریها، بهویژه در زنان، دارد. مرکز تصویربرداری الوند با بهرهگیری از تجهیزات پیشرفته و حضور پزشک متخصص خانم، خدمات حرفهای و قابل اعتمادی را در زمینهی سونوگرافی سینه و سونوگرافی بارداری به بانوان ارائه میدهد.
اهمیت سونوگرافی سینه برای زنان
سینه یکی از حساسترین نواحی بدن زنان است که ممکن است در طول زندگی دچار تغییرات مختلفی شود. بسیاری از این تغییرات ممکن است خوشخیم باشند، اما برخی نیز نیاز به پیگیری تخصصی دارند. سونوگرافی پستان ابزاری بسیار مؤثر برای بررسی تودهها، کیستها، یا تغییرات غیرطبیعی در بافت پستان است و برخلاف ماموگرافی، بدون اشعه انجام میشود و برای زنان جوانتر نیز مناسبتر است.
موارد استفاده از سونوگرافی پستان:
بررسی تودههای لمسشده در سینه یا زیر بغل
کنترل کیستها یا فیبروآدنومها
تشخیص التهابها یا آبسههای سینه
ارزیابی تغییرات هورمونی در بافت سینه
پیگیری پس از جراحی یا درمان سرطان
مزایای سونوگرافی سینه در مرکز الوند
در مرکز الوند، سونوگرافی سینه تحت نظارت پزشک متخصص خانم انجام میشود. این ویژگی به بسیاری از زنان آرامش خاطر بیشتری میدهد، بهخصوص برای معاینات دقیق و خصوصی مانند پستان که اغلب بانوان در حضور پزشک زن احساس راحتتری دارند.
ویژگیهای این مرکز:
استفاده از دستگاههای پیشرفته سونوگرافی با دقت بالا
حضور پزشک متخصص خانم با تجربه بالا در تصویربرداری پستان
محیطی آرام، بهداشتی و کاملاً زنانه
رعایت حریم خصوصی بیماران
گزارشنویسی دقیق و ارجاع به متخصص در صورت نیاز
سونوگرافی بارداری؛ آرامش در هر مرحله از بارداری
سونوگرافی در دوران بارداری از مهمترین ابزارهای نظارتی و تشخیصی است که سلامت مادر و جنین را تضمین میکند. در مرکز الوند، انواع سونوگرافیهای دوران بارداری با دقت و حساسیت بالا انجام میشود. از اولین روزهای بارداری تا هفتههای پایانی، حضور یک پزشک متخصص خانم در کنار شما میتواند تجربهای مطمئنتر و آرامتر را رقم بزند.
انواع سونوگرافی بارداری در مرکز الوند:
- سونوگرافی اولیه (اوایل بارداری):
جهت بررسی سلامت بارداری، تعیین محل قرارگیری جنین، سن بارداری و ضربان قلب.
- سونوگرافی NT (هفته 11 تا 14):
برای بررسی ضخامت پشت گردن جنین و تشخیص زودهنگام اختلالات کروموزومی مانند سندروم داون.
- سونوگرافی آنومالی (هفته 18 تا 22):
بررسی دقیق ساختار اعضای بدن جنین و شناسایی ناهنجاریهای احتمالی.
- سونوگرافی رشد جنین و بررسی مایع آمنیوتیک:
در سهماهه دوم و سوم بارداری برای ارزیابی رشد مناسب جنین و سلامت جفت.
- سونوگرافی داپلر:
بررسی جریان خون در بند ناف و مغز جنین، بهویژه در بارداریهای پرخطر.
چرا انتخاب پزشک متخصص خانم برای سونوگرافی اهمیت دارد؟
برای بسیاری از زنان، راحتی و اعتماد در معاینات پزشکی بسیار مهم است. سونوگرافی سینه یا بارداری از جمله مواردی است که ممکن است زنان در مورد آن حساسیت بیشتری داشته باشند. در این موارد، حضور پزشک زن باعث میشود که بیمار با آرامش خاطر بیشتری مراجعه کند، پرسشهایش را مطرح کند و نگرانیهایش را بیان نماید.
در مرکز تصویربرداری الوند، این درک عمیق از نیاز بیماران وجود دارد. بنابراین با بهرهگیری از پزشک متخصص خانم با تجربه و دلسوز، تلاش شده است فضایی حرفهای، امن و انسانی برای بانوان فراهم شود.
تخصص، دقت و همراهی در مرکز الوند
مرکز الوند صرفاً یک مرکز تصویربرداری نیست، بلکه همراه شما در مسیر سلامت است. با مراجعه به این مرکز، میتوانید از مشاوره دقیق، خدمات تخصصی و پیگیری مناسب بهرهمند شوید. در هر مرحله از معاینه یا بارداری، پزشک متخصص خانم شما را راهنمایی کرده و در صورت نیاز به بررسیهای بیشتر، شما را به متخصص مربوطه ارجاع خواهد داد.
نکاتی برای آمادگی پیش از سونوگرافی:
برای سونوگرافی پستان: بهتر است چند روز پس از پایان قاعدگی انجام شود تا نتایج دقیقتری به دست آید.
برای سونوگرافی بارداری: معمولاً نیازی به آمادگی خاصی نیست، اما در برخی موارد پزشک ممکن است مثانه پر یا ناشتا بودن را توصیه کند.
همراه داشتن مدارک پزشکی قبلی میتواند به مقایسه و تشخیص بهتر کمک کند.
رزرو نوبت در مرکز الوند
رزرو نوبت در مرکز الوند بسیار آسان است. شما میتوانید به صورت تلفنی یا آنلاین وقت بگیرید. پرسنل مجرب مرکز شما را راهنمایی خواهند کرد تا در سریعترین زمان ممکن از خدمات بهرهمند شوید.
سونوگرافی سینه و بارداری از مهمترین ابزارهای پزشکی در تشخیص، پیگیری و تضمین سلامت بانوان به شمار میروند. در مرکز الوند، این خدمات با کیفیت بالا، دقت تخصصی و احترام کامل به حریم بیماران ارائه میشود. حضور پزشک متخصص خانم در این مرکز، نه تنها سطح علمی و تشخیصی مرکز را بالا برده، بلکه باعث افزایش حس اطمینان و رضایتمندی بانوان شده است.
اگر بهدنبال مرکزی مطمئن، مجهز و با کادر حرفهای برای سونوگرافی هستید، مرکز الوند انتخابی شایسته برای شماست.
انجام انواع سونوگرافی با پزشک خانم در مرکز الوند
سونوگرافی یکی از روشهای تشخیصی غیرتهاجمی و ایمن است که در بسیاری از شاخههای پزشکی کاربرد دارد. این روش با استفاده از امواج صوتی با فرکانس بالا، تصویری دقیق از اعضای داخلی بدن ارائه میدهد و به پزشکان در تشخیص بیماریها، بررسی عملکرد اندامها و پایش روند درمان کمک میکند. در سالهای اخیر، بسیاری از بیماران بهویژه بانوان تمایل دارند سونوگرافی خود را نزد پزشک خانم انجام دهند تا احساس راحتی و آرامش بیشتری داشته باشند. مرکز الوند با ارائه خدمات سونوگرافی توسط پزشکان خانم، محیطی امن و دوستانه برای بانوان فراهم کرده است.
انواع سونوگرافی ارائه شده در مرکز الوند
مرکز الوند انواع سونوگرافی تشخیصی را با استفاده از تجهیزات پیشرفته و مدرن ارائه میدهد. مهمترین انواع سونوگرافی که در این مرکز انجام میشود عبارتند از:
سونوگرافی شکم و لگن: سونوگرافی شکم و لگن یکی از رایجترین انواع سونوگرافی است که برای بررسی اندامهایی مانند کبد، کلیهها، پانکراس، مثانه و رحم انجام میشود. این سونوگرافی میتواند مشکلاتی مانند سنگ کلیه، کیستهای تخمدان، تودههای کبدی و التهابهای داخلی را شناسایی کند. انجام این نوع سونوگرافی توسط پزشک خانم باعث میشود بانوان با آرامش بیشتری بتوانند این فرآیند را پشت سر بگذارند، بهویژه در مواردی که معاینه فیزیکی یا لمس شکم با حساسیت همراه است.
سونوگرافی زنان و بارداری: سونوگرافی زنان و بارداری یکی از مهمترین بخشهای خدمات مرکز الوند است. بانوان باردار میتوانند در محیطی آرام و صمیمی، تحت نظر پزشک خانم، روند رشد جنین، سلامت قلب و مغز جنین، وضعیت جفت و مایع آمنیوتیک را بررسی کنند. همچنین، سونوگرافی سهبعدی و چهاربعدی برای مشاهده دقیق حرکات و شکل جنین، تجربهای منحصربهفرد برای مادران ایجاد میکند. در این مرکز، پزشکان خانم با تجربه بالا، بهترین شرایط را برای مادران باردار فراهم میکنند تا نگرانیهای مربوط به معاینات دوران بارداری کاهش یابد.
سونوگرافی تیروئید و غدد: مشکلات غدد و بهویژه تیروئید در میان بانوان شایع است. سونوگرافی تیروئید به شناسایی گرهها، کیستها و سایر ناهنجاریهای غده کمک میکند. انجام این نوع سونوگرافی توسط پزشک خانم به ویژه برای بانوانی که مایل به معاینه توسط پزشک مرد نیستند، اهمیت ویژهای دارد.
سونوگرافی پستان: سونوگرافی پستان یکی از روشهای تشخیص زودهنگام بیماریهای پستان مانند کیستها، تودههای خوشخیم و بدخیم است. مرکز الوند با فراهم کردن امکان انجام سونوگرافی توسط پزشک خانم، فضای مناسبی برای بانوان ایجاد میکند تا بدون استرس و نگرانی اقدام به بررسی سلامت پستان خود کنند.
سونوگرافی قلب (اکوکاردیوگرافی): اکو قلب یا اکوکاردیوگرافی، تصویربرداری از ساختار و عملکرد قلب است. در این سونوگرافی، پزشک میتواند انقباضات قلب، جریان خون و عملکرد دریچهها را بررسی کند. مرکز الوند امکان انجام این نوع سونوگرافی توسط پزشک خانم را نیز فراهم کرده است تا بیماران در محیطی آرام و مطمئن تحت معاینه قرار گیرند.
سونوگرافی داپلر: سونوگرافی داپلر برای بررسی جریان خون در عروق و شریانها استفاده میشود. این سونوگرافی میتواند مشکلاتی مانند انسداد عروق، لخته خون و اختلالات جریان خون را شناسایی کند. حضور پزشک خانم در این نوع سونوگرافی برای بانوانی که ترجیح میدهند معاینات پزشکی توسط پزشک خانم انجام شود، مزیت ویژهای است.
مزایای انجام سونوگرافی با پزشک خانم
انجام سونوگرافی توسط پزشک خانم، به ویژه برای بانوان، مزایای متعددی دارد:
احساس راحتی و آرامش بیشتر: بسیاری از بانوان به دلایل فرهنگی یا شخصی ترجیح میدهند معاینات پزشکی نزد پزشک خانم انجام شود.
کاهش استرس و نگرانی: حضور پزشک خانم باعث میشود بیماران در طول معاینه حس امنیت و آرامش داشته باشند.
دقت بالا در معاینه: پزشکان خانم در بسیاری از موارد با حساسیت و دقت بیشتری به نیازهای بیماران توجه میکنند و میتوانند با بیماران بهراحتی ارتباط برقرار کنند.
تجهیزات پیشرفته مرکز الوند
مرکز الوند با بهرهگیری از تجهیزات پیشرفته و بهروز، تصویربرداری دقیق و با کیفیت بالا ارائه میدهد. دستگاههای سونوگرافی موجود در این مرکز قابلیت تصویربرداری سهبعدی و چهاربعدی، اکوکاردیوگرافی، داپلر رنگی و سیاهوسفید را دارند. همچنین، رعایت اصول بهداشتی و ارائه محیطی پاکیزه و آرام، تجربه معاینه را برای بیماران دلپذیر میکند.
پروسه انجام سونوگرافی در مرکز الوند
پروسه انجام سونوگرافی در مرکز الوند به صورت زیر است:
مشاوره اولیه: بیماران ابتدا با پزشک مشاوره میشوند تا نوع سونوگرافی مورد نیاز مشخص شود.
آمادهسازی: بسته به نوع سونوگرافی، ممکن است از بیمار خواسته شود که ناشتا باشد یا مثانه پر داشته باشد.
انجام سونوگرافی: پزشک خانم، معاینه را با استفاده از دستگاه سونوگرافی انجام میدهد و تصاویر لازم را ثبت میکند.
تفسیر نتایج: تصاویر توسط پزشک تفسیر میشوند و گزارشی کامل برای بیمار ارائه میگردد.
مشاوره بعدی: در صورت نیاز به اقدامات درمانی یا بررسیهای تکمیلی، پزشک راهنماییهای لازم را ارائه میدهد.
مرکز الوند با ارائه انواع سونوگرافی توسط پزشک خانم، محیطی امن، آرام و تخصصی برای بانوان فراهم کرده است. این مرکز با بهرهگیری از تجهیزات پیشرفته، رعایت بهداشت، و حضور پزشکان با تجربه، امکان تشخیص دقیق و به موقع بیماریها را فراهم میکند. بانوان میتوانند با آرامش کامل، سونوگرافیهای مورد نیاز خود را انجام دهند و از سلامت خود مطمئن شوند. انتخاب مرکز الوند برای انجام سونوگرافی با پزشک خانم، تضمینی برای کیفیت، دقت و راحتی بیماران است.
پزشک خانم متخصص سونوگرافی در مرکز سونوگرافی و رادیولوژی الوند
در دنیای امروز، اهمیت تشخیص بهموقع بیماریها و نظارت دقیق بر سلامت، بر هیچکس پوشیده نیست. یکی از روشهای اصلی تشخیصی که در این مسیر نقش کلیدی دارد، سونوگرافی است. سونوگرافی به دلیل دقت بالا، ایمنی و عدم استفاده از اشعهی مضر، یکی از پرکاربردترین روشها در پزشکی مدرن محسوب میشود. در مرکز سونوگرافی و رادیولوژی الوند، ارائه خدمات توسط پزشک خانم متخصص سونوگرافی باعث شده تا بیماران بهویژه خانمها، احساس راحتی و آرامش بیشتری هنگام انجام انواع سونوگرافیها داشته باشند.
اهمیت حضور پزشک خانم در سونوگرافی
حضور پزشک خانم در مراکز سونوگرافی، بهخصوص برای انجام معاینات تخصصی زنان و نازایی، اهمیت زیادی دارد. بسیاری از خانمها به دلیل مسائل شخصی و حریم خصوصی، تمایل دارند که سونوگرافی آنها توسط پزشک خانم انجام شود. این موضوع علاوه بر ایجاد راحتی، باعث افزایش اعتماد و آرامش بیمار میشود و میتواند نقش مهمی در کیفیت و دقت نتایج داشته باشد.
پزشک خانم در مرکز سونوگرافی و رادیولوژی الوند، با برخورداری از تخصص و تجربه بالا، قادر است تا تمامی سونوگرافیها را با دقت کامل انجام دهد و بهترین تفسیر را ارائه دهد. این ویژگی برای بررسی وضعیت زنان، دوران بارداری، سونوگرافیهای شکمی و سایر خدمات تشخیصی، بسیار حیاتی است.
انواع سونوگرافیهای ارائه شده توسط پزشک خانم
در مرکز سونوگرافی و رادیولوژی الوند، پزشک خانم خدمات متنوعی را ارائه میدهد که شامل سونوگرافیهای عمومی و تخصصی میشود:
سونوگرافی زنان و زایمان: این نوع سونوگرافی شامل بررسی تخمدانها، رحم، تشخیص بارداری، بررسی سلامت جنین و پیشبینی زمان زایمان است. حضور پزشک خانم در این بخش، برای بیماران حس اعتماد و آرامش ایجاد میکند و امکان پرسش و پاسخ درباره وضعیت سلامت را فراهم میسازد.
سونوگرافی بارداری و جنین: سونوگرافیهای دوران بارداری، یکی از مهمترین ابزارهای بررسی رشد و سلامت جنین هستند. پزشک خانم با تجربه میتواند رشد جنین، وضعیت جفت، مایع آمینوتیک و حرکت جنین را با دقت بالایی بررسی کند و در صورت نیاز، توصیههای لازم را ارائه دهد.
سونوگرافی شکم و لگن: بررسی کبد، کلیهها، کیسه صفرا، پانکراس، مثانه و اندامهای لگنی، نیازمند تخصص و دقت بالا است. پزشک خانم مرکز الوند با مهارت خود، تصاویر واضح و تفسیر دقیق ارائه میدهد که به تشخیص سریع مشکلات کمک میکند.
سونوگرافی پستان و ماموگرافی مکمل: تشخیص زودهنگام مشکلات پستان، به ویژه در سنین بالاتر، اهمیت بالایی دارد. پزشک خانم با توجه به حساسیت موضوع و آگاهی از نیازهای بیماران، سونوگرافی پستان را با دقت بالا انجام میدهد و در صورت نیاز، برنامه بررسیهای تکمیلی را پیشنهاد میکند.
سونوگرافی داپلر و عروق: این نوع سونوگرافی برای بررسی جریان خون در رگها، تشخیص لختهها، انسدادها و نارساییهای عروقی استفاده میشود. پزشک خانم با تفسیر دقیق نتایج، کمک میکند تا مشکلات عروقی در مراحل اولیه شناسایی و درمان شوند.
سونوگرافی نازایی و بررسی تخمکگذاری: برای زوجهایی که با مشکلات نازایی مواجه هستند، سونوگرافی دقیق و مداوم تخمدانها و رحم بسیار مهم است. پزشک خانم با تجربه در زمینه نازایی، مسیر درمانی مناسب را همراه با بررسیهای لازم ارائه میدهد.
مزایای انجام سونوگرافی توسط پزشک خانم
انجام سونوگرافی توسط پزشک خانم دارای مزایای متعددی است، از جمله:
احترام به حریم خصوصی و راحتی بیمار: بسیاری از بیماران به دلایل شخصی و فرهنگی، ترجیح میدهند که معاینات و سونوگرافیها توسط پزشک خانم انجام شود.
افزایش دقت تشخیص: پزشک خانم با تمرکز بر جزئیات، میتواند تصاویر دقیقتری تهیه کند و تفسیر بهتری ارائه دهد.
پشتیبانی روحی و روانی: حضور یک پزشک همجنس برای بیماران، حس آرامش و اعتماد ایجاد میکند و تجربهی سونوگرافی را کماسترستر میکند.
مشاوره تخصصی همزمان: پزشک خانم میتواند همزمان با انجام سونوگرافی، توضیحات لازم را درباره وضعیت سلامت بیمار ارائه دهد و به سوالات پاسخ دهد.
تجهیزات پیشرفته مرکز سونوگرافی و رادیولوژی الوند
مرکز سونوگرافی و رادیولوژی الوند با بهرهگیری از تجهیزات پیشرفته و دستگاههای مدرن سونوگرافی، تصاویر واضح و با کیفیت ارائه میدهد. این تجهیزات شامل سونوگرافیهای 2 بعدی، 3 بعدی و 4 بعدی برای بررسی جنین و اندامهای داخلی است. پزشک خانم با تسلط بر این دستگاهها، میتواند بررسیهای دقیق و کامل انجام دهد و به تشخیص سریع مشکلات کمک کند.
تجربه و تخصص پزشک خانم
پزشک خانم مرکز سونوگرافی و رادیولوژی الوند، دارای سالها تجربه در زمینههای مختلف سونوگرافی و رادیولوژی است. این تجربه باعث میشود تا حتی پیچیدهترین موارد تشخیصی نیز با دقت بالا بررسی شود. علاوه بر این، پزشک با جدیدترین متدهای روز دنیا آشنا بوده و از استانداردهای بینالمللی در ارائه خدمات پیروی میکند.
اهمیت سونوگرافی منظم
سونوگرافی منظم، به ویژه برای زنان، نقش مهمی در پیشگیری و تشخیص زودهنگام بیماریها دارد. با مراجعه منظم به مرکز الوند و انجام سونوگرافی توسط پزشک خانم، میتوان مشکلاتی مانند کیست تخمدان، فیبرومها، بیماریهای پستان، مشکلات نازایی و سایر اختلالات را در مراحل اولیه شناسایی کرد. تشخیص زودهنگام، درمان را سادهتر و مؤثرتر میکند و خطر عوارض را کاهش میدهد.
مرکز سونوگرافی و رادیولوژی الوند با ارائه خدمات جامع توسط پزشک خانم متخصص، فضایی امن و آرام برای بیماران فراهم کرده است. از سونوگرافیهای دوران بارداری و زنان گرفته تا سونوگرافیهای شکمی، عروقی و نازایی، تمامی خدمات با دقت و کیفیت بالا ارائه میشود. حضور پزشک خانم نه تنها باعث افزایش راحتی و اعتماد بیماران میشود، بلکه کیفیت تشخیص و دقت تصاویر سونوگرافی را نیز بهبود میبخشد.
با انتخاب مرکز سونوگرافی و رادیولوژی الوند و بهرهگیری از تخصص پزشک خانم، بیماران میتوانند از سلامت خود و عزیزانشان اطمینان خاطر داشته باشند و از خدماتی حرفهای، دقیق و امن بهرهمند شوند.
سونوگرافی حاملگی توسط تکنسین خانم در مرکز سونوگرافی الوند
سونوگرافی حاملگی یکی از مهمترین و حساسترین مراحل مراقبتهای دوران بارداری است که نقش کلیدی در ارزیابی سلامت مادر و جنین ایفا میکند. انجام این خدمت تخصصی در محیطی آرام، استاندارد و با حضور تکنسین خانم باتجربه میتواند احساس امنیت و آسایش بیشتری برای مادران فراهم کند. مرکز سونوگرافی الوند با بهرهگیری از تجهیزات پیشرفته و حضور تکنسینهای خانم آموزشدیده، خدمات سونوگرافی بارداری را با بالاترین دقت و کیفیت ارائه میدهد.
اهمیت سونوگرافی در دوران بارداری
سونوگرافی حاملگی روشی ایمن و غیرتهاجمی است که با استفاده از امواج صوتی، تصویری دقیق از جنین، کیسه بارداری، جفت و مایع آمنیوتیک ارائه میدهد. این روش هیچگونه اشعه مضری ندارد و به همین دلیل در طول بارداری چندین بار انجام میشود. از هفتههای ابتدایی بارداری، سونوگرافی میتواند وجود بارداری، محل قرارگیری جنین و حتی ضربان قلب را مشخص کند. در مراحل بعدی نیز رشد جنین، سلامت اندامها، وضعیت جفت و میزان مایع آمنیوتیک بررسی میشود. در مرکز سونوگرافی الوند، تمامی مراحل سونوگرافی بارداری طبق پروتکلهای استاندارد پزشکی انجام میشود تا پزشک معالج بتواند بر اساس نتایج دقیق، تصمیمگیری صحیحی برای ادامه روند مراقبتهای بارداری داشته باشد.
انجام سونوگرافی توسط تکنسین خانم؛ آرامش بیشتر برای مادران
بسیاری از مادران باردار ترجیح میدهند سونوگرافی خود را توسط تکنسین خانم انجام دهند تا احساس راحتی و امنیت بیشتری داشته باشند. بهویژه در سونوگرافیهای واژینال یا بررسیهای حساس دوران بارداری، حضور تکنسین خانم میتواند از نظر روحی و روانی اهمیت زیادی داشته باشد. مرکز سونوگرافی الوند با درک این نیاز، امکان انجام سونوگرافی حاملگی توسط تکنسینهای خانم مجرب را فراهم کرده است. این تکنسینها علاوه بر دانش فنی و مهارت بالا در کار با دستگاههای پیشرفته سونوگرافی، با اصول اخلاق حرفهای، حفظ حریم خصوصی و برخورد محترمانه آشنا هستند و محیطی آرام و مطمئن برای مادران ایجاد میکنند.
انواع سونوگرافیهای بارداری در مرکز الوند
در طول بارداری، بسته به سن حاملگی و نظر پزشک، انواع مختلفی از سونوگرافی انجام میشود که در مرکز سونوگرافی الوند تمامی این خدمات ارائه میگردد:
سونوگرافی اولیه بارداری (هفتههای ۵ تا ۸): در این مرحله، هدف اصلی تأیید بارداری، بررسی محل لانهگزینی جنین و مشاهده ضربان قلب است. این سونوگرافی میتواند بارداری خارجرحمی را نیز تشخیص دهد.
سونوگرافی NT (هفته ۱۱ تا ۱۳): یکی از مهمترین سونوگرافیهای دوران بارداری است که برای بررسی احتمال برخی ناهنجاریهای کروموزومی انجام میشود. دقت در اندازهگیری NT بسیار اهمیت دارد و نیازمند مهارت بالا و دستگاههای دقیق است.
سونوگرافی آنومالی (هفته ۱۸ تا ۲۲): در این سونوگرافی، ساختار اندامهای جنین بهطور کامل بررسی میشود. قلب، مغز، کلیهها، ستون فقرات، دست و پاها و سایر اعضا با دقت ارزیابی میشوند تا هرگونه ناهنجاری احتمالی شناسایی شود.
سونوگرافی رشد جنین در سهماهه سوم: در این مرحله، وزن تقریبی جنین، وضعیت قرارگیری او، سلامت جفت و میزان مایع آمنیوتیک بررسی میشود تا آمادگی برای زایمان بهدرستی ارزیابی گردد. تمامی این سونوگرافیها در مرکز سونوگرافی الوند توسط تکنسینهای خانم باتجربه و زیر نظر پزشکان متخصص انجام میشود.
استفاده از تجهیزات پیشرفته و دقیق
یکی از عوامل مهم در کیفیت سونوگرافی، نوع و دقت دستگاههاست. مرکز سونوگرافی الوند از دستگاههای مدرن و بهروز استفاده میکند که تصاویر با وضوح بالا ارائه میدهند. این موضوع بهویژه در بررسیهای حساس مانند سونوگرافی NT و آنومالی اهمیت زیادی دارد، زیرا کوچکترین جزئیات باید بهدرستی مشاهده و اندازهگیری شود.
کیفیت بالای تصاویر باعث میشود پزشک معالج بتواند با اطمینان بیشتری درباره روند بارداری تصمیم بگیرد. همچنین در برخی موارد امکان مشاهده تصاویر واضحتر برای خانواده نیز فراهم میشود که لحظاتی شیرین و بهیادماندنی را برای والدین رقم میزند.
محیطی آرام، بهداشتی و استاندارد
دوران بارداری برای بسیاری از مادران همراه با نگرانیها و حساسیتهای خاص است. بنابراین محیط انجام سونوگرافی باید کاملاً بهداشتی، آرام و منظم باشد. مرکز سونوگرافی الوند با رعایت کامل اصول بهداشتی و ضدعفونی تجهیزات، فضایی مطمئن برای مادران باردار فراهم کرده است. پرسنل این مرکز با برخوردی صبورانه و محترمانه، مراحل انجام سونوگرافی را برای مادر توضیح میدهند و سؤالات احتمالی را با حوصله پاسخ میدهند. این رویکرد حرفهای باعث کاهش استرس مادر و ایجاد تجربهای مثبت از مراجعه به مرکز میشود.
نقش سونوگرافی در اطمینان از سلامت مادر و جنین
سونوگرافی تنها برای مشاهده تصویر جنین نیست؛ بلکه ابزاری حیاتی برای تشخیص بهموقع مشکلات احتمالی است. بررسی وضعیت جفت، تشخیص چندقلویی، ارزیابی رشد مناسب جنین و شناسایی مشکلات ساختاری از جمله کاربردهای مهم سونوگرافی است. تشخیص زودهنگام برخی مشکلات میتواند به مداخلات درمانی بهموقع منجر شود و از بروز عوارض جدی جلوگیری کند. به همین دلیل انتخاب یک مرکز معتبر و مجهز مانند مرکز سونوگرافی الوند اهمیت زیادی دارد.
اهمیت زمانبندی دقیق سونوگرافیها
هر سونوگرافی در بازه زمانی مشخصی بیشترین ارزش تشخیصی را دارد. برای مثال، سونوگرافی NT اگر خارج از بازه تعیینشده انجام شود، ممکن است دقت لازم را نداشته باشد. تکنسینهای خانم در مرکز الوند با آگاهی از زمانبندی صحیح، مادران را راهنمایی میکنند تا در بهترین زمان برای انجام هر مرحله مراجعه کنند. سونوگرافی حاملگی یکی از ارکان اصلی مراقبتهای دوران بارداری است که نقش مهمی در اطمینان از سلامت مادر و جنین دارد. انجام این خدمت توسط تکنسین خانم، بهویژه در محیطی حرفهای و مجهز، میتواند تجربهای آرام و مطمئن برای مادران فراهم کند.
مرکز سونوگرافی الوند با بهرهگیری از تکنسینهای خانم مجرب، دستگاههای پیشرفته و رعایت کامل استانداردهای بهداشتی، خدمات سونوگرافی بارداری را با بالاترین کیفیت ارائه میدهد. اگر بهدنبال مرکزی قابل اعتماد برای انجام سونوگرافی حاملگی هستید، انتخاب مرکزی که هم از نظر تخصص و هم از نظر حفظ حریم خصوصی و آرامش شما اهمیت قائل باشد، میتواند نقش مهمی در تجربهای مثبت و ایمن از دوران بارداری داشته باشد.